Сильным аллергеном является косметика. Она вызывает зудящие дерматозы, которые проявляют себя мокрыми эрозиями и пузырьками. Если их повредить, могут возникнуть осложнения.
Аллергический зуд может возникать и после употребления наркотических средств, при сахарном диабете, наличии опухолей и психических патологиях. Также организм негативно может среагировать на укусы насекомых, продукты питания.
Аллергический зуд у детей возникает вследствие наследственной предрасположенности и после употребления некоторых продуктов. К пищевым раздражителям относят молочную продукцию, рыбу, морепродукты и яйца. Возникает зуд у ребёнка спустя полчаса после принятия аллергена.
На заметку! Иногда зуд у ребенка может спровоцировать однообразная еда.
В некоторых случаях на развитие аллергического зуда влияет психосоматика. После пережитого сильного стресса, обиды или злости у человека начинает чесаться кожа. У некоторых на голове, у других же на руках или ногах. В этом случае поможет успокаивающий чай и народные средства для снятия зуда. Особенно часто аллергия вызванная психосоматическими причинами появляется у детей. Это объясняется тем, что они более эмоциональны и сильно реагируют на непривычные жизненные ситуации.
Если появился зуд при аллергии, необходимо избавится от причины последней. Когда после устранения аллергена чесотка не проходит, то следует воспользоваться специальным кремом или мазью.
Если у ребенка имеется красное пятно на коже, которое чешется, следите за тем, чтобы он его не трогал. Обработайте участок раствором из пищевой соды и наденьте на малыша хлопковую одежду.
Если зуд появился у взрослого после использования косметики, то ее следует смыть прохладной водой, после обработать кожу содовым раствором. Нельзя расчёсывать красные пятна. Это может спровоцировать дальнейшее развитие высыпания. В появившиеся микротрещины попадает инфекция, которая спровоцирует ещё больший зуд.
Снять зуд помогут антигистаминные средства. Но с особой осторожностью эти лекарственные препараты должны использовать люди с болезнями печени и почек. Антигистаминные средства имеют побочные эффекты. Также они не дают моментального облегчения, у них накопительное действие. Быстро снять зуд при псориазе помогут лишь народные средства.
Также снять зуд помогут препараты с кортизолом. Их применяют при воспалениях и болях. Курс лечения кортикостероидами составляет 10 дней.
В домашних условиях снять зуд от аллергии помогут:
- Мази и крема. Применяют их в комплексе с таблетками. Не стоит длительное время принимать гормональные препараты. К негормональным относятся Протопик, Бепантен, Фенистель-гель. Их часто применяют как средство от зуда у детей. Они имеют минимальные побочные эффекты. Не сложный зудящий дерматит как у детей, так и у взрослых лечится мазью Гидрокортизон. При появлении бактериальной инфекции дополнительно приписывают антибиотики. Зуд при псориазе лечат салициловой мазью.
- Таблетки. Хорошим противозудными средствами при аллергии являются Кларатин, Супрастин. Они подходят как взрослым, так и детям. Противопоказаны беременным Тавегил, Фенкарол, Налкром.
- Системные препараты. Сюда относится Эриус, Цетрин, Алерон и др. Они снимают зуд, снижают уровень гистамина в крови.
- Глазные капли. Зуд в глазах образуется от находящихся в воздухе аллергенов. В этом случае применяются антигистаминные и сосудосуживающие капли. Подбирать их должен врач, так как они вызывают привыкание.
Снять сильный зуд при псориазе на голове помогут шампуни с дегтем или цинк-пиритином.
Важно! Использовать мази и другие средства от зуда при беременности необходимо только после консультации с аллергологом.
Дополнительно к мазям, кремам и другим лекарственным препаратам используют народные средства от зуда кожи. Готовят травяные настои, делают компрессы, используют ванны и мази домашнего приготовления. Наиболее популярными средствами являются:
- Ромашка. Из нее готовят отвар, который после добавляют в ванны или используют с целью полоскания пораженных участков. Чтобы его приготовить, в поллитра кипятка добавляют столовую ложку сухих цветов. Настаивают отвар полчаса.
- Череда. Ее используют при аллергии на химию. Она снимает воспаление и зуд. В литр воды нужно добавить 50 грамм растения и довести до кипения. Используют отвар для ванн и компрессов.
- Алоэ. Оно помогает побороть зудящий дерматит и многие другие заболевания наружных покровов. Для этого лист растения разрезают вдоль и прикладывают к зудящие пятнам на теле.
- Чистотел. Его отвар используют для компрессов. Чтобы его приготовить, измельчённые листья и стебли заливают кипятком и оставляют на несколько часов. После на 1 часть товара добавляют 5 частей спирта. Пропитывают раствором ватку и прикладывают к пораженному участку.
- Календула. Она предотвращает бактериальную инфекции, которая может присоединиться к зуду от постоянного почесывания. Для приготовления настойки растение настаивают на 70% спирте на протяжении пары недель. Если она будет печь, то ее следует развести водой.
- Восковая мазь. На коже данную мазь используют от сильного зуда. Для ее приготовления в равных пропорциях необходимо взять хозяйственное мыло, воск, животный жир, деготь, растительное масло. Ингредиенты измельчают и доводят до мягкости. Можно использовать как в теплом, так и в холодном виде. Восковая мазь от сильного зуда при аллергии используется на протяжении 2 недель. После ее остатки необходимо убрать для хранения в темное холодное место.
- Мята. При лечение сильного зуда при псориазе используют как отвар растения, так и его эфирное масло.
- Морская соль. Из нее делают компрессы. Вначале готовят раствор: в литре воды, разводят столовую ложку соли. Смачивают в нем ватный диск и прикладывают к зудящему участку. Через 30 минут компресс меняют.
- Горчица. Уменьшить неприятный зуд помогает влажная салфетка с нанесенным на нее горчичным порошком. Ее прикладывают на пару минут к появившимся пятнам.
- Уксус. Его используют после укусов насекомых. Перед тем, как избавиться от зуда при помощи уксуса, его следует в равных пропорциях развести в воде. В растворе смачивают ватный диск и прикладывают к месту укуса на 10 минут.
- Сода. Она помогает снять зуд с кожи. Из соды готовят раствор: в стакане воды разводят столовую ложку средства. После смачивают салфетку и протирают пораженные участки. Также можно принимать ванну с добавлением соды. В ней можно находиться около часа. После соду не смывают, чтобы она и дальше воздействовала на кожу.
- Овсяные хлопья. Содержащиеся в них липиды питают, увлажняют кожу, оказывают успокаивающее действие. Их используют в виде пасты. Для этого в равных пропорциях смешивают перебитые в порошок хлопья и воду. Овсяной пастой лечат зудящие дерматозы, выводят из верхних слоев эпидермиса токсины. На коже ее держат не более 10 минут, иначе она может спровоцировать сухость кожного покрова. Зуд у ребенка чаще лечат при помощи ванночек. Для этого в ванну добавляют измельчённые овсяные хлопья.
- Холод. Быстро снять аллергический зуд поможет лёд. Низкая температура действует моментально, но не надолго. Лёд сужает поры, поэтому замедляется выработка гистамина. Зуд с ладоней и стоп снимет холодный компресс.
- Тепло. Снять зуд при аллергии у маленького ребенка можно с помощью теплой воды. Она разгоняет гистамин, поэтому уменьшаются симптомы аллергии. На тело ребенка можно накладывать теплые компрессы или использовать не горячие ванны с травяными отварами. Не стоит добавлять в воду эфирное масло гвоздики, лавра, тимьяна, так как они, наоборот, провоцируют раздражение кожного покрова.
Народные средства от зуда кожи можно применять не более 3 дней.
Любые патологии легче предотвратить, нежели лечить. Сюда же входит и аллергический зуд. Чтобы его предотвратить необходимо:
- Не расчёсывать зудящие места. Во-первых, это лишь усилит неприятные ощущения. Во-вторых, таким образом можно занести в рану инфекцию. Снять зуд необходимо с помощью народных или лекарственных средств.
- Стоит избегать длительного пребывания на солнце или ветру, принимать слишком горячие ванны. Эти факторы вызывают раздражение кожи и чесотку.
- После улицы всегда следует мыть руки, а вечером принимать душ. Это поможет смыть пыль с тела. Использовать необходимо только натуральное мыло.
- При появлении аллергии, покраснения и зуда не стоит использовать косметические средства, которые содержат спирт и химические добавки. Рекомендуется использовать только домашние крема. В них должен присутствовать мёд, сливки, кокосовое или миндальное масло.
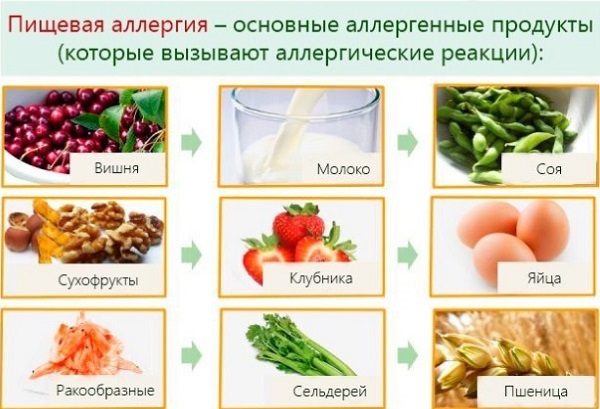
- Диета. Зудящий дерматит лечат диетами. Пищевыеаллергены могут привести к обострению патологии. Рекомендуется свести до минимума употребление орехов, коровьего молока, цитрусовых и кофе.
Не стоит терпеть аллергический зуд на коже, это может привести к его хронической форме. Если появилось красное пятно на теле и чешется, то необходимо обратиться к врачу. Он поможет в кратчайшие сроки избавиться от патологии.
источник
Сыпь – изменение цвета кожных покровов и слизистых, сопровождаемое появлением красных, розовых, белых и желтоватых пятен, пузырьков, бляшек и трещин, — может быть вызвана разными факторами.
Характерные пятна появляются при раздражении кожи потом, при определенных инфекциях (например, ветрянке, кори, микозах), гормональных сбоях (акне, розацеа), аутоиммунных заболеваниях (красная волчанка), нарушениях кроветворения (тромбоцитопения).
Одной из причин высыпаний является также истинная или ложная аллергия. Аллергические высыпания на коже у взрослых составляют 20% всех проявлений аллергии у человека.
Аллергический дерматит или дерматоз — воспалительная реакция покровов, возникающая как очередная стадия развития аллергической реакции. Аллергодерматоз, как и другие проявления аллергии, является следствием повышенной чувствительности (сенситивности) иммунной системы к какому-либо белковому аллергену или гаптену – химическому раздражителю, способному связываться с собственными белками организма.
Сенситивность повышается в следующих случаях:
- генетическая предрасположенность;
- нарушения иммунитета;
- нервное истощение, стресс;
- детский и пожилой возраст;
- столкновение с облигатными (явными) аллергенами, вызывающими реакцию у значительной части населения.
Отличительные особенности высыпаний при аллергии:
- Пятна не имеют четкой формы и границ.
- Аллергическая сыпь имеет склонность к слиянию и разрастанию.
- Локализация высыпаний тяготеет к области лица, живота, предплечий и голеней, внешней стороне локтей и коленей. Реже встречаются поражения груди, спины, ягодиц и паха.
- Аллергические реакции на коже всегда сопровождаются зудом.
- Сочетание пятен, узелков и волдырей с шелушением кожи.
В зависимости от индуцирующего фактора и механизма развития кожная аллергия подразделяется на несколько нозологических форм.
Простая реакция проявляется только местно в результате попадания на кожу раздражающего вещества или аллергена, развиваясь в период до суток. При замедленном прогрессировании ответа на раздражитель формируется аллергический тип контактного дерматита, который может обнаружиться на любом участке тела спустя недели и даже годы.
После прекращения воздействия раздражающего фактора недомогание проходит бесследно.
Контактный дерматит показывает все симптомы, характерные для аллергической сыпи:
- общее покраснение кожи и отдельные высыпания;
- отечность в месте контакта;
- зуд;
- пузырьки и язвы, мокнутие кожи при их разрыве;
- эрозия кожи на подживших участках (шелушение, корочки, сухость, утолщенные бляшки).
Крапивная сыпь в большинстве случаев возникает в ответ на попадание раздражителя внутрь или наружно и сопровождается увеличением титра иммуноглобулина Е. При ложной форме воспаление провоцируется непосредственно медиатором ацетилхолином.
Уртикария часто бесследно проходит самостоятельно через 1-2 суток, что не дает возможности определить причину раздражения. Иногда крапивница сопутствует аутовоспалительным заболеваниям.
Раздражение сопровождается общей аллергической реакцией с характерными внешними симптомами:
- повышенный пульс;
- слабость и головокружение;
- крупные приподнятые плоские волдыри от бледно-розового до красного цвета, похожие на последствия ожога крапивой; полностью исчезают после излечения;
- отечность;
- зуд и иногда жжение.
Атопический дерматит (диффузный нейродермит, старые названия — детская экзема и кожный диатез) – хроническая, генетически обусловленная гиперчувствительность к аллергенам, имеющая склонность к рецидивам и вторичным инфекциям. Атопический дерматит занимает до 40% всех случаев аллергической кожной сыпи.
Патология обычно локализуется в области лица и рук, на наружной стороне локтевых сгибов и проявляется в раннем детстве. Часто рецидивирующие аллергические высыпания на коже у взрослых (например, в форме экзем) – это последствия атопии. При длительном течении недуг сопровождается ухудшением психологического состояния.
Симптомы атопии разнообразны:
- цвет пятен в зависимости от фазы болезни варьируется от бледно-розового (по тону светлее, чем здоровые участки) до ярко-красного;
- сухость, шершавость и шелушение кожи, мокнутие появляется только на 3 фазе;
- выраженный зуд, усиливающийся ночью;
- высыпания разных размеров и форм;
- отечность кожи вследствие расчесов;
- изменение текстуры и обезвоживание кожи даже вне обострений;
- образование плотных участков после окончания острой фазы;
- иногда дерматит сопровождается жидким стулом, кашлем и болью в горле.
Экзема — деструкционные явления в верхнем слое кожи (чаще на лице и руках), провоцируемые реактивными изменениями в иммунной системе. Данное расстройство часто возникает вне действия непосредственного аллергена, а иногда появляется на запущенных стадиях более легких форм кожной аллергии. При влажном течении болезнь склонна осложняться вторичной инфекцией.
- общая воспалительная реакция организма;
- сильный зуд;
- обширные высыпания разных видов;
- выделение серозного содержимого после вскрытия волдырей;
- эрозия кожи на месте лопнувших пузырьков;
- сочетание сухих и мокнущих участков.
Токсикодермия (токсико-аллергический дерматит) – острое аллергическое воспаление кожи и слизистых.
- в легкой форме – «крапивные» или (реже) угреподобные пятна на коже;
- обширные сливающиеся пятна разной формы и размеров с розовыми или красными краями;
- симметричное расположение пятен на конечностях;
- волдыри;
- при отравлении йодом и бромом – синевато-красные бляшки.
Тяжелые формы аллергической реакции на разнообразные раздражители, одним из симптомов которых может стать сыпь. Эти заболевания характеризуются острым течением и намного более опасными проявлениями, чем кожные высыпания, поэтому необходимо незамедлительно обращаться за медицинской помощью при наблюдении любого из сопровождающих признаков.
| Заболевание | Симптомы |
| Отек Квинке |
|
| Синдром Лайелла (эпидермальный некролиз, ожоговый кожный синдром) |
|
| Синдром Стивена-Джонсона |
|
Аллергические высыпания на коже у взрослых могут развиваться стремительно или вяло, но течение болезни при всех видах сыпи включает определенный порядок стадий. Каждая последующая фаза не является обязательной, а при благоприятном прогнозе болезнь должна завершиться еще до состояния некроза.
Легкая стадия:
- зуд (при хроническом дерматите зуда нет);
- «крапивные» пятна;
- общее покраснение кожи (гиперемия).
Средняя (эритематозная) стадия:
- эритема – локальные покраснения кожи;
- слияние пятен;
- усиление зуда;
- отечность;
- возможно образование сухих шелушащихся участков и заживление.
Аллергодерматоз на первых 2 стадиях может пройти без дополнительного лечения при исключении выявленного раздражителя; для уменьшения зуда достаточно противовоспалительных наружных средств.
Средняя (буллезная) стадия:
- зуд может сменяться жжением и болью;
- появляются волдыри, из которых истекает экссудат;
- на месте лопнувших пузырьков образуются язвы, которые могут подсыхать и формировать шелушащиеся уплотненные участки.
Тяжелая стадия, некротическая (обычно наступает при контакте с едким веществом или при развитии токсикодермии):
- большая площадь кожных высыпаний;
- незаживающие язвы;
- сильная болезненность;
- возможна рвота;
- высокая температура тела;
- признаки анафилактического шока;
- после заживления – рубцевание.
- На разных участках тела появляются пятна нечетких очертаний от розового до темно-красного цвета.
- Возможен зуд.
- Иногда наблюдается отечность.
- Возможно шелушение на месте высыпаний.
- Сыпь может сопровождаться появлением пузырьков с жидкостью и волдырей.
- После прорыва папул кожа «мокнет», образуются язвы.
- На месте излившихся пузырьков могут формироваться плотные шершавые участки.
Причиной развития этого вида раздражения является непосредственный физический контакт с веществом:
- косметические средства и бытовая химия;
- одежда из синтетики или пигмент, использованный при окраске ткани;
- лекарства и пищевые продукты;
- некоторые металлы.
В изрядном количестве случаев причины реакции остаются невыясненными, особенно если крапивница исчезает спустя краткое время.

Среди частых причин реакции:
- укусы насекомых;
- одежда из шерсти;
- переливание крови;
- вирусное инфицирование;
- редкие случаи – реакция на контакт с водой, давление, холод, ультрафиолет, вибрацию, тепло;
- переизбыток медиатора воспаления ацетилхолина (при стрессе, физической нагрузке, перегреве, инфицировании и снижении иммунитета).
До Х Международной классификации болезней (МКБ-10) болезнь именовалась «нейродермитом», что отражало ее связь с нервными процессами. Несмотря на то, что атопия считается «детской» болезнью, ее рецидивы возможны на протяжении всей жизни человека.
И если у детей к обострению дерматита приводят в основном дисбактериоз, погрешности питания или введение в меню новых продуктов, то взрослые чаще страдают от проявлений болезни из-за отклонений в работе нервной и гормональной систем.
Атопический дерматит провоцируется широким спектром раздражителей:
- микроскопические клещики, обитающие в бытовой пыли, пухо-перьевых спальных принадлежностях, на коже и шерсти домашних животных;
- продукты питания;
- корма домашних животных (запах, мелкие частицы);
- медикаменты;
- антибиотикотерапия и вакцинация;
- укусы насекомых;
- экологические факторы;
- стресс; расстройства центральной и вегетативной нервной системы;
- нарушения режима дня, недостаток сна;
- дистрофия;
- снижение иммунитета (в том числе при инфицировании);
- нарушения пищеварения и неправильное питание;
- болезни обмена веществ.
Так как эта болезнь часто является следствием нелеченной атопии, ее инициаторами выступают те же раздражители:
- продукты питания;
- косметика и бытовая химия;
- пылевые клещи;
- цветочная пыльца.
Неаллергические причины:
- стресс, депрессия;
- эндокринные нарушения;
- расстройство метаболизма.
- медикаменты, в том числе наружные – основной и наиболее частый фактор;
- витамины (особенно В и РР);
- пищевые продукты (особенно содержащие аллергенные белки, а также пищевые добавки);
- бытовая химия и косметические средства;
- зубные протезы;
- инсектициды;
- производственные (чаще никель, кобальт, бром), отравляющие и другие химические средства.
Для определения аллергена и назначения лечения врачу часто бывает достаточно осмотра и разговора с пациентом на первом приеме, однако при невыясненном раздражителе применяется более расширенная диагностика.
- Визуальный осмотр.
- Анамнез (сбор сведений о рационе, образе жизни, приеме медикаментов и другие детали) – важный этап, необходимый для выявления аллергена.
- Аллергопробы (аппликационные и капельные тесты) на коже необходимы для идентификации аллергена. На внутреннюю сторону предплечья наносятся до 20 капель различных аллергенов. Через 15 минут врач анализирует состояние покровов под образцами с целью выявления аллергена. По способу нанесения пробы подразделяются на виды: капельные, аппликационные,скарификационные (с помощью процарапывания).
- Прик-тест – более точный вариант накожных проб, выявляющий немедленный гиперчувствительный ответ. Проводится с помощью микроигл подкожно.
- Патч-тест. Аллергены накладываются на кожу с помощью пластырей и выдерживаются до 2 суток. Этот метод необходимо для диагностирования аллергии замедленного действия.
- Общий анализ крови и мочи. ОАК необходимо для установления аллергической природы высыпаний, в пользу которой может свидетельствовать повышенное содержание эозинофилов.
- Биохимический анализ крови необходим для выявления сопутствующих патологий.
- Иммуноглобулиновые тесты призваны выявить отклонения в содержании общего иммуноглобулина Е или специфические антитела при невозможности проведения кожного теста.
- Бактериальный посев (для исключения инфекции; при появлении гнойников – для идентификации вторичной флоры и составление антибиотикограммы).
- Гистологическое исследование. Забор тканевых образцов проводится под местной анестезией и иногда необходим для исключения болезней кожи неаллергенной природы (опухолей, микоза, туберкулеза).
- При подозрении на поражение внутренних органов проводится УЗИ.
Стоимость отдельных видов диагностики:
| Учреждение | Стоимость метода, руб | ||||
| Аллергопробы (общая панель 10 видов) | Прик-тест | Патч-тест (patch test) | Иммуноглобулин IgE общий | Индивидуальные IgE | |
| Гемотест | 4000 | — | — | 590 | 660 |
| Инвитро | 4000 | — | — | 610 | 630 |
| Институт аллергологии и клинической иммунологии, г. Москва | 5000 | 500 | 600 | 425 | 500 |
| Онклиник | 3500 | 400 | 500 | 420 | 610 |
Аллергические высыпания на коже у взрослых – заболевание, с которым работают дерматологи, аллергологи и иммунологи. Однако для купирования острых проявлений патологии обычно достаточно посещения врача общей практики, терапевта (педиатра) или семейного врача, который подберет терапию первой помощи, назначит предварительные анализы и направит к более узкому специалисту.
По результатам диагностики может потребоваться консультация невролога, эндокринолога и гастроэнтеролога.
Кожные высыпания, особенно наблюдающиеся впервые, — серьезный повод для обращения к врачу. Разные виды аллергодерматоза, требующие вариативного подхода к терапии, очень схожи между собой по внешним проявлениям и иногда вызывают трудности при диагностике даже у медиков.
Кроме того, аналогичные явления на коже могут стать следствием нарушений в гормональной или нервной системе, расстройством обмена веществ, признаком доброкачественных или раковых процессов. Квалифицированный специалист сможет дифференцировать болезнь и подобрать индивидуальный курс.
Немаловажным аргументом в пользу профессионального лечения является склонность патологии к рецидивам, поэтому пациенты, которые наблюдаются у аллерголога, имеют возможность не только устранить острое проявление дерматоза, но и выявить индивидуальный аллерген, разработать курс длительного лечения и ознакомиться с методами профилактики.
Большую опасность представляет самостоятельное применение антигистаминных медикаментов, особенно гормональных средств, которое может повлечь снижение иммунитета, повышение артериального давления, вызвать язвенную болезнь желудка и психические изменения.
Перед назначением сильнодействующих препаратов врач проверяет пациента на наличие хронических заболеваний, например, в ЛОР-органах, а также на возможные отклонения в работе сердечно-сосудистой системы. Детский или пожилой возраст, беременность, сопутствующие заболевания заметно меняют дозировку и форму рекомендованного лекарства.
Практикующие специалисты своевременно получают доступ к информации о фармацевтических новинках и вместо устаревшего средства подберут препарат нового поколения с минимумом побочных эффектов. В случае возникновения рецидивов в дальнейшем рекомендованное лечение можно будет использовать самостоятельно.
Аллергические высыпания на коже у взрослых, проявившиеся как реакция на слабый индивидуальный аллерген, могут стать ключевым стимулом к пересмотру образа жизни или рациона, идентификации вредоносного вещества в предметах или средствах, которые используются в повседневной жизни, привести к более осознанному отношению к своему здоровью.
Общая информация о пищевых и бытовых аллергенах, а также сведения о своем организме, полученные на приеме врача, часто помогают будущим родителям снизить риск рождения детей с аллергией или отсрочить ее проявление на более поздний возраст.
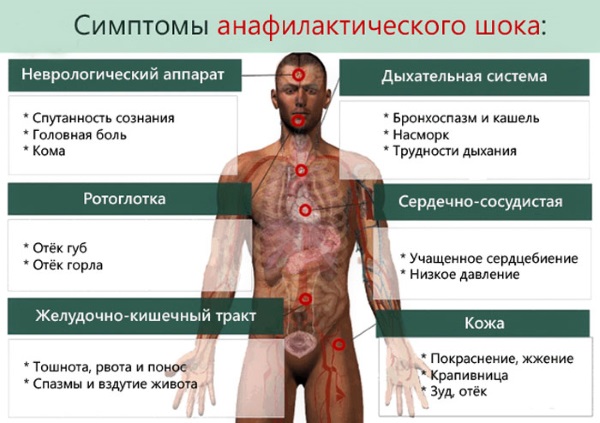
Поводом для вызова срочной медицинской помощи должны стать признаки развивающегося анафилактического шока:
- внезапно возникшее сильное ощущение тревоги и паника;
- слабость и снижение давления;
- головокружение, головная боль; спутанность и потеря сознания;
- ухудшение зрения и слуха;
- покалывание в коже;
- чувство жара или озноб;
- удушье, стесненность дыхания, боль в грудной клетке;
- отек гортани, языка, нижней части лица;
- расширение зрачков;
- сердечная боль;
- тахикардия (усиленный пульс);
- снижение давления;
- тошнота и рвота;
- судороги; пена у рта;
- непроизвольное мочеиспускание и дефекация.
Характерная, легко узнаваемая особенность перечисленных симптомов – их внезапность и быстрое нарастание интенсивности.
Среди методов предупреждения аллергодерматитов наиболее действенным считается здоровый образ жизни и рациональное питание.
Кроме этого, профилактике и ослаблению рецидивов способствуют некоторые другие меры:
- Избегать самолечения. При необходимости начать лечение новым средством начать с малых доз, особенно следующими препаратами: кортикостероиды, сульфаниламиды, антигистамины, антибиотики, барбитураты.
- При покупке нового косметического средства провести кожный тест на аллергию на локтевом сгибе.
- Соблюдать осторожность при введении в меню ребенка новых продуктов и при знакомстве с новым медицинским препаратом, средством по уходу за кожей, новой маркой подгузников и стирающих средств.
- По возможности использовать одежду и постельное белье из натуральных тканей, мебель из массива, бытовые чистящие средства и косметику с пометкой «эко».
- Регулярно проводить влажную уборку и проветривание помещений.
Поддержание иммунитета:
- меры по избеганию заражения инфекционными заболеваниями, в том числе сезонными респираторными инфекциями;
- избавление от вредных привычек (курения, алкоголизма);
- разработка и следование сбалансированному рациону, своевременное питание;
- периодический прием курсов витаминов и микроэлементов;
- поддержание режима дня и полноценного сна.
Основную нагрузку при снятии острых симптомов аллергических высыпаний на коже у взрослых несет медикаментозное лечение, главным компонентом которого оказываются антигистаминные и гормональные средства. Эти препараты, назначаемые наружно и (иногда) в виде таблеток или инъекций, эффективно и быстро купируют боль, зуд, отеки, покраснение и останавливают эрозию кожи.
Однако с ними же связано и наибольшее количество побочных реакций и отложенных действий на эндокринную, сердечную и другие важные системы организма. Поэтому все сильнодействующие средства экстренной помощи при кожной аллергии назначаются по возможности краткими курсами, после которых наступает черед глубокой диагностики состояния иммунитета и мер по его восстановлению.
Если после снятия выраженных симптомов лечение прекращается, а взаимодействие с аллергеном – нет, то наиболее вероятно возвращение болезни. Систематическое и длительное применение стероидных и противовоспалительных медикаментов при таком подходе повышает риск нежелательных последствий, а эффект привыкания может снизить их эффективность.
Для хронических процессов, к которым относятся обнаруженный в детстве атопический дерматит и экземы, на первый план выступает недопущение рецидивов, а для этого необходим пересмотр режима питания и образа жизни. Полное или максимально возможное исключение контактов с аллергеном (элиминация аллергена) – наиболее действенный, но труднодостижимый способ навсегда избавиться от кожной аллергии.
Обеззараживание места воспаления проводится перед наложением основного лечебного средства. Обработка асептическими препаратами продолжается до исчезновения симптомов.
Популярные дезинфектанты для профилактической и легкой санации:
- перманганат калия или анилиновые красители (от 50 руб.);
- борная кислота (15-80 руб.);
- Драполен – антисептик нежной консистенции, не вызывающий привыкания и способствующий восстановлению эпидермиса (от 286 руб.).
Наружные средства при присоединении бактериальной инфекции (появлении гноя):
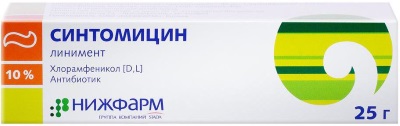
- Синтомициновая мазь 10% (47 руб.);
- Ихтиоловая мазь 10-20% (64-87 руб.).
Антибиотикотерапия (при вторичном инфицировании мокнущих участков — пиодермии) – назначается при недостаточности более легких средств и продолжается от 6 до 12 недель.
- Эритромициновая мазь 2% (от 87 руб.);
- Метронидазол крем или гель 0,75-1% (87-100 руб.);
- Тетрациклиновая мазь 3% (38 руб.);
- Левомеколь (около 100 руб.);
- Левомицетин (от 20 руб.).
Иногда назначают курс таблетированных антибиотиков по 200 мг в сутки, а после исчезновения симптомов – 4 недели по 100 мг:
- Моноциклин (от 500 руб.);
- Доксициклин (от 20 руб.).
Антигистаминная терапия в основном заключается в наложении местных мазей, кремов или эмульсий, призванных снять зуд, отечность, покраснение и боль. Также могут быть назначены внутренние медикаменты перорально или в виде инъекций.
Наружные антигистаминные средства могут использоваться до 2 недель. Действующее средство накладывается на пораженный участок 2-3 раза в сутки.
- Дермалекс – негормональное противовоспалительное средство, снимающее раздражение и способствующее заживлению кожи; быстро снимает симптомы при атопическом и контактном дерматите и экземе (от 500 руб.);
- Лостерин – комплексный препарат, оказывающий мягкий эффект на воспаленную кожу. Дополнительными эффектами Лостерина являются антисептическое действие, увлажнение и усиление регенерации (от 327 руб.);
- Фенистил-гель (от 385 руб.);
- Псилобальзам (от 241 руб.);
- Эриус (в среднем 500 руб.);
- Циндол (67 руб.);
- Салициловая мазь 4% (от 27 руб.);
- Цинковая мазь 10% (от 26 руб.).
Противовоспалительные пероральные средства часто используются в дополнение к наружным аппликациям. Их эффективность и быстродействие зависят от группы, к которой относится препарат, а также от индивидуальных особенностей организма. Курс приема обычно длится около недели.
Противовоспалительные средства 3 поколения – наиболее безопасные и эффективные современные препараты, действие которых основано не только на подавлении гистаминовых рецепторов (клеточных образований, ответственных за реакцию с медиаторами воспаления), но и на непосредственном влиянии на воспалительный процесс.
Эти вещества не распадаются на токсичные элементы в печени, не затрагивают работу нервной и сердечно-сосудистой системы и постепенно вытесняют с фармацевтического рынка устаревшие гистаминовые блокаторы.
Популярные препараты:
- Телфаст (500-900 руб.);
- Фексофенадин (около 200 руб.).
Блокаторы 2 поколения не оказывают седативного эффекта, действуют быстро, сохраняют активность до 3 суток и практически не вызывают толерантности. Безопасность их использования зависит от особенностей обмена веществ конкретного пациента и в редких случаях оказывается низкой.
Препараты обычно назначаются курсом по 10 мг в сутки до 5 дней (пациентам с почечными болезнями – по 5 мг 1 раз в 1-2 дня).
Наилучшие результаты в клинической практике показывают следующие медикаменты:
- Зиртек (аналоги – Цетрин, Цетиризин, Зодак) – высокоэффективное средство, быстро снимающее кожные проявления аллергии и имеющее пролонгированное действие; разрешено к применению беременными и людьми с почечной недостаточностью. Стоимость препарата – от 214 руб;
- Кларитин (лоратадин) – от 225 руб.
Антигистаминные препараты 1 поколения считаются устаревшими, поскольку обладают широким списком негативного побочного действия, кратковременной активностью и вызывают привыкание, однако не теряют своей эффективности и сегодня.
Основное достоинство этих блокаторов – максимальное быстродействие (эффект наступает обычно в течение 15 минут). Большинство медикаментов этой группы можно приобрести в аптеке без рецепта по небольшой стоимости.
- Тавегил (от 152 руб.) – довольно сильный блокатор, часто оказывающий выраженное, но обратимое угнетающее влияние на сердце, дыхание и нервную систему; отпускается из аптек без рецепта, но имеет довольно высокую цену; назначается по 1 мг 2 раза в сутки;
- Супрастин (от 133 руб.) – классический блокатор гистаминовых рецепторов; выпускается с нескольких формах, быстро снимает раздражение, хорошо выводится, но вызывает сонливость и оказывает токсическое действие на печень, почки и кровеносную систему;
- Димедрол (от 13 руб.) – эффективный и недорогой препарат бюджетного сегмента, основной недостаток которого – сильное угнетающее действие сердечного ритма, а также развитие толерантности при повторном приеме.
- Глюконат или хлорид кальция; бромистый натрий, аскорбиновая кислота в физрастворе с глюкозой призваны снизить сенсибилизацию (стоимость 10 ампул колеблется в пределах 200 руб.);
- Супрастин (хлоропирамин) – 155 руб. за 5 ампул;
- Димедрол (дифенгидрамин) – быстро снимает воспаление, оказывает сильный седативный и противорвотный эффект; используется для внутримышечного и внутривенного введения при аллергозах различной этиологии (цена от 21 руб.);
- Тавегил (300 руб).
Гормональное лечение при аллергодерматозах включает наружные аппликации, иногда – прием пероральных медикаментов, ингаляции или инъекции (внутривенные и внутримышечные). При любой форме введения стероидов необходимо соблюдать дозировки, частотность приема, не выходить за максимальные рамки курса и соблюдать режим постепенной отмены.
Аллергические высыпания на коже у взрослых хорошо поддаются лечению стероидными средствами, однако следует помнить, что такая терапия лишь снимает внешние признаки воспаления, не снижая степень гиперсенситивности иммунной системы.
Наружные глюкокортикоидные средства (мази, кремы, лосьоны) можно применять только в тяжелых случаях острого или хронического течения после консультации с врачом.
Как правило, срок использования таких препаратов ограничен 3-4 неделями, а область применения не должна охватывать открытые раны, трофические язвы, участок около губ (из-за риска усиления роста волос), слизистые и слишком большую площадь тела. Все гормональные мази наносятся тонким слоем 1 раз в сутки.
«Слабые» средства с минимальной дозировкой слабоактивного стероидного вещества:
- Гидрокортизон мазь 1% (аналоги – Дексаметазон, Ацетат гидрокортизона – около 20-40 руб., Локоид – 300-367 руб.);
- Преднизолон мазь 0,5% — 46 руб. (аналоги – Дексаметазон – 18 руб., Медопред – от 130 руб.) – в 4 раза превышает кортизон по эффективности.
Активные вещества этих мазей – кортикостероиды 1 группы – почти не проникают в кровь и имеют малую системную абсорбцию, однако максимальный курс лечения не должен превышать 2 недель, а отменять препарат необходимо постепенно.
Гормональные мази умеренной активности:
- Афлодерм – щадящий препарат, обладающий хорошей переносимостью даже при применении на нежных участках кожи (около 500 руб.);
- Латикорт – популярный дерматологический препарат, комплексно снимающий все острые проявления раздражения, но показывающий более обширное системное действие, особенно на тонкой коже (от 138 руб.);
- Лоринден – обладает выраженной активностью и почти не проникает в нижние слои кожи (379 руб.);
- Фликсотид; Дерматоп; Кортейд; Фторокорт (250-650 руб.).
Синтетические кортикостероиды 2 группы применяются на острых стадиях аллергодерматозов, особенно в условиях истечения экссудата (мокнутия), могут непродолжительно применяться беременными под контролем врача и обычно переносятся хорошо.
Сильнодействующие стероидные мази:
- Адвантан (метилпреднизолон) и его аналоги (Стерокорт; Метипред; Депо-Медрол) быстро останавливают развитие реакции, снимают неприятные ощущения и предотвращают дегенерацию кожи. Препарат выпускается в жидкостной и жирной консистенции, что позволяет выбирать его форму в зависимости от типа дерматоза (сухой или мокнущий). Несмотря на высокую эффективность, преднизолоновые средства активно влияют на гормональный фон организма и дают сильную побочную реакцию при вирусных инфекциях и сниженном иммунитете. Цена от 466 руб.
- Элоком – глюкокортикостероидный препарат, назначаемый при неинфекционных аллергических процессах. Средство быстро снимает проявления воспаления, однако вызывает изменение гормонального фона у 6-8% пользователей. Наибольшее количество побочных эффектов обнаружено у мази Элоком. Цена – 70-90 руб.
- Целестодерм – глюкокортикоидный препарат в форме легкого крема. Средство дает быстрый эффект, но иногда вызывает «привыкание». Цена от 231 руб.
- Кутивейт; Белодерм; Момат; Флуцинар (150-300 руб).
Очень сильные кортикостероиды с глубоким проникновением:
Такие препараты должны назначаться только врачом, использоваться не более 3 суток и отменяться с постепенным снижением дозировки.
У пациентов, подвергавшихся длительному (более 4 недель) лечению препаратами глюкокортикоидов 4 группы, часто отмечаются выраженные побочные эффекты (атрофические явления на коже, синдром Кушинга, ослабление барьерных функций покровов, толерантность и рецидивы).
Комбинированные кортикостероиды:
- Оксикорт – комбинированный препарат гидрокортизона, усиленный тетрациклиновым антибиотиком. Спрей справляется с воспалением, зудом, отечностью, подавляет аллергический ответ и уничтожает бактериальную флору. Эффективность препарата довольно высокая, средство быстро снимает симптомы даже при запущенных случаях дерматита, однако при грибковом осложнении его применять нельзя. Цена от 447 руб.
- Акридерм (бетаметазон) – противовоспалительное средство глюкокортикоидного ряда, способное справиться как с хроническими проявлениями дерматитов и дерматозов, так и с острыми реакциями. Препарат эффективен при экземе, аллергодерматозе, атопии, крапивнице. Акридерм выпускается в различных формах, есть варианты с антибактериальными и антимикотическими компонентами. Бетаметазон обладает высокой эффективностью, однако имеет выраженные побочные эффекты при завышенных дозировках или применении на обширных участках тела. Цена от 90 руб.
- Тридерм – комбинированное противогрибковое и антибактериальное средство на основе бетаметазона. Курс лечения составляет около 3 недель, дальнейшее использование препарата может привести к гормональным сбоям и возникновению резистенции к возбудителям. Цена от 691 руб.
Пероральные кортикостероиды быстро снимают острые симптомы дерматоза, приступы астмы и анафилактического шока, могут назначаться в качестве замещения инъекций. Преднизолон в таблетках используется для лечения вялотекущих экзем и аллергозов, острой аллергической реакции, приступов астмы, псориаза. Курс для взрослых составляет 20-30 мг в сутки 3-14 дней. Цена 105 руб.
Ингаляции и инъекции гормональных средств применяются для купирования анафилаксии и генерализованной крапивницы, должны проводиться под наблюдением врача и сопровождаться дополнительным введением витаминов и минералов:
- Преднизолон в ампулах – инъекционная форма для быстрого снятия сильных проявлений дерматозов, хорошо действует при неотложных состояниях (до 3 степени шока); для купирования острого аллергоза иногда достаточно 1 введения (цена от 16 руб.);
- Синактен – очищенная суспензия глюко- и минералокортикоидов для внутримышечного введения; отличается хорошей переносимостью (цена от 2200 руб.);
- Гумактид – препарат кортикотропина для внутримышечного и капельного внутривенного введения; иногда применяется для замещения терапии кортикостероидами (цена от 1011 руб.).
Регенераторы кожи относятся к дополнительной терапии острых воспалений, а также используются при хронических дерматитах (контактном, атопическом, экземе). Как правило, это препараты строительных белков и витаминов, которые борются с последствиями эрозий и должны назначаться в связке с основным лечебным направлением (антигистаминным или гормональным).
Целесообразно начинать аппликации заживляющих средств после завершения стадии мокнутия. Регенерирующие мази при некротическом дерматите и обширных язвах позволяют предотвратить дегенеративные изменения кожи.
- Пантенол (Пантодерм или Бепантен) – мягкое гипоаллергенное средство, которое содержит пантотеновую кислоту – основной стимулятор регенерации покровных тканей. Препараты на ее основе хорошо зарекомендовали себя при лечении самых разнообразны поражений кожи – от всех видов дерматозов до ран, ожогов и обморожений. Стоимость препаратов от 80 до 800 руб. в зависимости от производителя.
- Липикар – эмолент на основе масел, хорошо восстанавливающий защитный липидный слой кожи. Препарат настоятельно рекомендуется при хронических дерматитах и атопии, а также для заживления рубцов и кератинизированных участков. Цена от 930 руб.
- Топикрем – средство для восстановления водного баланса поврежденной и сухой кожи на основе молочной кислоты и октопирокса. Нежная консистенция эмульсии хорошо воспринимается воспаленной кожей, склонной к сухости, и позволяет действующим веществам эффективно проникать через ороговевшие участки. Препарат назначается при экземе и всех видах дерматитов. Цена 900-2000 руб.
- Скин-кап – комплексное противовоспалительное и асептическое средство на основе активированного цинка. Препарат относится к щадящим и требует нескольких аппликаций для проявления эффекта. Цена от 900 руб.
- Солкосерил – лизат из крови телят, содержащий комплекс активных веществ для заживления и регенерации кожи. Препарат назначается при мокнущих язвах и эрозии, хорошо действует на слизистой, предотвращает ороговение, но может привести к обезвоживанию сухих участков. Аналогами Солкосерила выступают Актовегин и Эплан. Цена от 400 руб.
Седативные, снотворные и антидепрессанты используются для ослабления стрессового фактора, провоцирующего обострения аллергодерматитов, а также для снятия психологического дискомфорта, вызванного болезнью.
Лечение натуральными препаратами назначается курсами по 3 недели с перерывами на 2 недели, синтетическими (Адаптол) – не более 14 дней:
- валериана (от 25 руб.);
- пустырник (от 31 руб.);
- Тенотен (от 274 руб.);
- Афобазол (от 378 руб.);
- Новопассит (от 203 руб.);
- Персен (от 276 руб.);
- Валемидин (от 105 руб.);
- Адаптол (от 600 руб.).
Сорбирующие вещества применяются для детоксикации при пищевой аллергии, дающей реакцию на кожу. Все сорбенты принимаются перед едой в количестве, зависящем от массы тела, и запиваются большим объемом воды. Курс лечения обычно составляет 8-10 дней.
- Энтеросгель (от 368 руб.);
- Полисорб (от 120 руб.);
- Активированный уголь (от 30 руб.) – наиболее дешевый и популярный препарат (перед приемом таблетки необходимо истолочь в порошок).
Для всестороннего воздействия на воспаление при аллергии часто назначаются некоторые вспомогательные средства.
- Мочегонные и слабительные необходимы для очищения от аллергенов и снятия отеков.
- Препараты витаминов А, С и Е помогают снизить проницаемость клеточных стенок, тем самым уменьшая отечность и наполнение волдырей жидкостью.
- Антиаллергенная и гипосолевая диета.
- Прокалывание крупных пузырей на буллезной стадии.
- Создание щадящих условий (исключающих стрессы, нагрузку, температурные перепады).
- Гипосенсибилизирующая иммунотерапия – длительное введение микродоз аллергена подкожно (инъекции) или сублингвально (в виде капель под язык).
- Физиотерапия: УФ-облучение, магнитотерапия, электрофорез препаратами кальция и магния, Лидазой и новокаином, лазеротерапия, бальнеотерапия, криотерапия.
- Гирудотерапия.
- Психотерапия. Поскольку в развитии обострений атопического дерматита и экзем во взрослом возрасте одно из первостепенных значений приобретают психогенные факторы, немаловажным этапом лечения и профилактики может стать психологическая помощь, психоанализ, аутотренинг и методики работы с соматопсихотипом.
- Иглоукалывание. Гипноз. Массаж.
Аллергические высыпания на коже у взрослых хорошо реагируют на лечение методами старинной и народной медицины, которые включают как наружные, так и внутренние приемы:
- Облепиховое масло. Аптечную выжимку или сок свежих ягод можно накладывать на пораженные места в смеси с водой или детским кремом в соотношении 1:1 до прекращения зуда.
- Сок чистотела и огурца используется для подсушивания мокнущих участков. Смесь готовится как в предыдущем случае.
- Настои и отвары трав используются для приготовления ванн и протираний. Сухая смесь берется в количестве 4 ст.л. и заливается холодной водой; через 12 часов настой необходимо прокипятить и накладывать на больное место остывшим. Можно использовать давящую повязку. Для ванн настой разбавляется водой в соотношении 1:10. Сырье: фиалка трехцветная, зверобой, ромашка, череда, крапива, мелисса, корни лопуха, багульник, березовые почки, календула, чистотел, тмин.
- Ванны с отваром овса и льна от зуда. Способ приготовления: 200 г семян томить на медленном огне в 1 л воды в течение часа. Ванны принимаются вне мокнущей фазы через день.
- Ванны и протирания с отваром дубовой коры помогают на мокнущей стадии. Способ приготовления аналогичен рецепту с травами.
- Сок сельдерея внутрь используется от зуда. Принимать необходимо по 2 ч.л. перед едой.
- Персиковое и оливковое масло помогают от шелушения и ороговения кожи. Пораженные участки смазываются и помещаются под повязку на ночь.
- Березовый деготь – старинное средство от мокнущего дерматита. Мазь накладывается под повязку на ночь.
- Сок сырого картофеля помогает на мокнущих и зудящих дерматитах. Натертый на терке клубень картофеля накладывается на полчаса под бинт.
- Прополис 10%. Пораженные места смазываются настойкой на полчаса, затем средство необходимо смыть теплой водой.
- Уксусная или лимонная вода применяются от зуда. Кислота разводится водой в соотношении 1:1 и накладывается в виде примочек или выливается в ванну.
- Томатный сок с водой 2:1 действует аналогично и используется в виде протираний.
Мокнущие стадии дерматитов опасны развитием вторичной инфекции и серьезными деструктивными изменениями кожного покрова. При остром течении аллергии возможно возникновение бронхиальной астмы и анафилактического шока.
Аллергические заболевания на коже у взрослых – серьезное отклонение, которое сигнализирует о развитии патологического воспаления в организме. Оставшись без лечения, аллергия приводит к интоксикации организма и ослаблению иммунитета. Экзема и псориаз – это последствия невылеченного атопического дерматита, которые могут проявляться в течение всей жизни и значительно снижать ее качество.
10 самых распространенных причин аллергии кожи:
Фрагмент передачи «Жить здорово» о крапивнице:
источник
Кожа человека самый большой орган, который, как лакмусовая бумажка, отображает то, что происходит внутри организма. Любое высыпание — это первый признак заболевания или инфекции, поэтому не стоит медлить, если на теле появилась сыпь. Обратиться с кожными высыпаниями нужно к дерматологу, а если сыпь проявилась в области половых органов — к гинекологу или урологу.
Сыпь — это визуальное изменение структуры и цвета кожного покрова, для неё характерны покраснение, зуд, шелушения и даже боль. Ореол высыпания, не смотря на внешнюю целостность, состоит из отдельных элементов, к которым относятся:
- язвы (дефекты на поверхности эпидермиса, вызванные замедлением восстановительных процессов в верхних слоях кожи);
- эрозия (поверхностный дефект эпителия без образования рубца)
- папула (плотный узелок, расположенный над поверхностью кожи);
- везикула (наполненный жидкостью капсула, располагающаяся в верхних слоях эпидермиса);
- пустула (полостное образование на поверхности кожи, наполненное гноем);
- волдырь (элемент на поверхности кожи, вызванный воспалением и отёком сосочкового слоя дермы);
- узлы (плотные безболезненные узелки на коже);
- геморрагии (подкожные кровоизлияния, вызванные высокой проницаемостью стенок сосудов);
- петехии (точечные подкожные кровоизлияния, вызванные травмой капилляров);
- гнойники (глубоко расположенные образования, наполненные гноем).
В зависимости от локализации кожной сыпи можно определить источник проблемы. В частности:
- Аллергические реакции дают сыпь на руках и лице;
- Для инфекций характерны высыпания на туловище (животе, спине);
- ИППП локализуются на половых органах, внутренней поверхности бёдер и коже вокруг анального отверстия;
- Стрессы ослабляют иммунитет, поэтому сыпь локализуется по всему телу (но, в отличие от аллергии или сыпи на почве инфекций, реакция на аллергены и иммуноглобулин будет отрицательной)%;
- Проблемы органов ЖКТ выражаются в виде серьёзных аномалий кожи (при язвенном колите — узловая эритема (воспаление подкожной клетчатки и сосудов в виде узлов), при проблемах с поджелудочной железой — атопический дерматит, кишечные инфекции провоцируют пиодермию — гнойники на коже);
- Высыпания при проблемах с кровью или сосудами возникает на животе, а затем распространяется по всему телу. Для неё характерно отсутствие зуда.
Высыпания на коже при аллергии вызваны вовсе не иммунной реакцией крови на элементы аллергии. Всему виной гаптены — простые химические соединения, не обладающие иммуногенностью. Но они имеют свойство соединяться с белком-носителем. Прикрепляясь к макромолекуле, новообразовавшийся комплекс синтезирует иммуноглобулины. Организмом он воспринимается как инородный, провоцируя повышение уровня лейкоцитов. В итоге кожа покрывается красными пятнами разных размеров и разной локализации.
Аллергическая сыпь характеризуется следующими характеристиками:
- Она не всегда вызывает зуд и повышение температуры;
- Сопровождается отёком лица, век, насморком;
- Область высыпания соответствует местам соприкосновения кожи в аллергеном (при аллергии на украшения — на запястье или пальцах, на дезодорант — в области подмышек, на косметику — на веках или вокруг рта);
- Анализ крови показывает повышение количества эозинофилов;
- Биохимический анализ крови остаётся без изменений.
Самая распространённая форма сыпи при аллергии — крапивница. По внешнему виду она напоминает розовые пятна, появляющиеся на коже после контакта с крапивой. Крапивница — это реакция на пыльцу, косметику, пыль. Часто локализуется на сгибах локтей, коленей и запястья. Сопровождается сильным зудом и шелушением кожи.
В зависимости от аллергена сыпь имеет следующие виды:
- Аллергия на пищу. Представляет собой эритематозную сыпь в виде шероховатых пятен, возвышающихся над поверхностью эпидермиса. Характерная черта пищевой аллергии — сильный зуд.
- Холодовая аллергия. Возникает при контакте открытых участков кожи с холодом (воздухом, водой). Хоть непосредственно холод не провоцирует аллергическую реакцию, он является пусковым механизмом для аллергической реакции на неправильное функционирование щитовидной железы, селезёнки и пр. Холодовая аллергия сопровождается слезоточивостью, выделениями из носа, а также появлением белесоватых и розовых, похожих на расчёсы, пятен на коже, которые исчезают сами собой спустя некоторое время. Если у человека хотя бы раз случилась аллергия на холод, ему нужно обратиться к врачу, чтобы узнать истинную причину сбоя в работе организма.
- Аллергия (атопический дерматит) на пыль/шерсть животных. Она часто диагностируется у детей. Проявляется в виде зудящей сыпи, сопровождается повышенной сухостью кожи. В некоторых случаях имеются мокнущие язвы. Самый простой тест по выявлению атопического дерматита: возьмите обыкновенную школьную линейку и надавите на область сыпи в течение 20 секунд. Если спустя несколько минут на коже сохраняется белая полоса, это атопический дерматит. Если кожа восстановила прежний оттенок — это сыпь другой природы.
- Аллергия на алкоголь. Алкоголь имеет сосудорасширяющее действие. Соответственно, в кровь всасывается больше веществ, в том числе и токсических. чем больше компонентов в составе алкогольного напитка, тем сильнее на него аллергия. Самым «опасным» напитком является абсент, в состав которого входят полынь, анис, фенхель, кориандр, мелисса. Кожа покрывается красными пятнами, как от ожогов. У хронических алкоголиков, ежедневно употребляющих дешёвое вино, красное, словно обветренное лицо является следствием постоянной алкогольной интоксикации организма. Если такая реакция произошла у обычного человека, ему нужно выяснить источник аллергии и обратиться к врачу. Самая большая опасность — это отёк Квинке, когда отекают лёгкие и человек умирает в течение нескольких минут.
Аллергическая сыпь бывает 4 видов: пищевая, контактная, респираторная и дыхательная. Самые большие аллергики —дети. Следует помнить, что не все продукты, употребляемыми взрослыми, подходят детям.
Нельзя сыпь у ребёнка оставлять без внимания. Самой опасной является сыпь, вызванная менингококковой инфекцией. Внешне она напоминает пищевую аллергию, но при этом повышается температура тела. Лучше перестраховаться, и при любом высыпании у малыша необходимо обращаться к врачу.
Отличительные черты аллергической сыпи — везикул (капсул с жидкостью внутри), папул (зернообразных уплотнений) и пустул (пузырьков с гноем). У инфекционной сыпи эти симптомы есть.
Различные инфекции и вирусы, попадая в организм, повреждают, прежде всего, слизистую оболочку, а также кожный покров. В отличие от аллергической сыпи, инфекционной сыпи всегда сопутствует повышение температуры тела.
Также характерные признаки инфекции:
- интоксикация организма, рвота, головная боль
- быстрая утомляемость
- этапность, распространение сыпи на другие участки тела с каждым новым днём
- увеличение лимфоузлов
- высыпания имеют вид папул, везикул и пустул
- кожа пересыхает и отслаивается.
Сыпь при инфекции не вызывает зуд, но прикосновение к ней вызывает боль. Причиной высыпаний являются следующие заболевания:
- Герпес: в зависимости от типа вируса поражается кожа лица (губы), либо половые органы (головка пениса, половые губы). Сыпь имеет вид пузырьков, которые постепенно вскрываются, и на их месте образуются язвочки. По завершении образуется корка, которую нельзя трогать;
- Чесотка: возбудителем является микроскопический клещ, который оставляет под кожей тончайшие ходы. Возникает нестерпимый зуд;
- Ветряная оспа: сыпь напоминает укус комара, наполненные серозной жидкостью. Везикулы распространяются по всему телу, включая волосистую часть головы. Подошвы и ладони остаются нетронутыми;
- Скарлатина: сыпь имеет вид розеол — точечных розовых пятен различной формы. Через несколько дней сыпь бледнеет и становится коричневатой. После нормализации температуры кожа шелушится и слоится. Характерная черта — покраснение языка и увеличение сосочков;
- Корь: сыпь имеет вид папул, которые локализуются на внутренней стороне щёк, десне. Высыпание распространяется от шеи вниз по спине, в последнюю очередь переходит на конечности. Воспаляется слизистая оболочка глаз;
- Краснуха: кожа покрывается красными пятнами, локализуемыми в области бёдер и ягодиц, наблюдается недомогание;
- Инфекционный мононуклеоз: увеличиваются лимфоузлы, отекают аденоиды. Сыпь наблюдается по всему телу, в том числе на нёбе;
- Менингококковая инфекция: это чрезвычайно опасная инфекция, приводящая к смерти или инвалидности ребёнка. Именно по внешнему виду сыпи можно заметить симптомы заболевания в первые сутки заражения. Высыпание при менингококковой инфекции является следствием воздействия токсинов, вызванных жизнедеятельностью менингококка, которые увеличивают проницаемость сосудов. Сыпь имеет геморрагический характер, т.е имеет вид небольших кровоизлияний. В основном локализуется на ягодицах, конечностях.
Существует эффективный тест, позволяющий отличить менингококковую сыпь от других высыпаний. Нужно взять стакан, перевернуть его, надавить на место высыпания и немного повертеть, пока кожа вокруг не побелеет. Если кожа побледнеет и на месте сыпи, значит, дело не в менингококковой инфекции. В случае сохранения того же цвета сыпи следует немедленно вызывать скорую.
Сыпь при заболеваниях крови или сосудов вызывается повреждением стенок капилляров, в результате чего на поверхности кожи появляются петехии — маленькие ярко-красные точки. В отличие от обычных кровоизлияний, сыпь при болезнях крови не меняет цвета при надавливании. На заболевание указывают и другие признаки:
- болят суставы (в коленях, голеностопные);
- чёрный стул, диарея, резкая боль в животе как при отравлении;
- сыпь покрывает всё тело.
К заболеваниям, вызывающим геморрагическую сыпь, относят:
Идиопатическая тромбоцитопеническая пурпура (болезнь Верльгофа) — заболевание крови, при котором мелкие артерии и капилляры перекрываются тромбами. В основном встречается в детей, особенно новорождённых. Болезнь имеет аутоиммунные причины неясной этимологии. Т.е. собственные иммунные клетки воспринимают тромбоциты как инородное тело и атакуют их. Сыпь безболезненная, возникает как реакция на введение какого-либо медикамента, локализуется на месте инъекции.
Гемобластоз. Это злокачественная опухоль, возникающая очень часто в детском возрасте. Сыпь имеет несколько видов:
- полушары красно-коричневого цвета, покрытые корочкой;
- пузыри с серозной жидкостью внутри;
- похожие на кровоподтёки высыпания как больших размеров, так и в виде кровавых точек, которые появляются безо всяких оснований.
Во всех случаях высыпания вызывают сильнейший зуд. Анализы крови при гемобластозе показывает значительное увеличение количества лейкоцитов из-за снижения иммунитета. Гемоглобин падает, лимфоузлы увеличиваются. Показатели тромбоцитов падают, ребёнок быстро утомляется. Главная причина сыпи при заболеваниях крови или сосудов — это снижение количества тромбоцитов и нарушение синтеза белка, участвующего в тромбообразовании. Такая сыпь возникает и при приёме лекарств, способствующих разжижжению крови (Аспирин, Варфарин, Гепарин).
Диабетическая ангиопатия. Это нарушение пропускной способности сосудов нижних конечностей, провоцируемое сахарным диабетом 1 и 2 типа. Из-за болезни стенки сосудов истончаются, становятся хрупкими. Это вызывает дистрофию кожных покровов. На коже появляются язвочки и эрозии.
Состояние кожи во многом зависит от работы внутренних органов. С помощью карты высыпаний на лице можно определить, в каких органах имеются неполадки.
- прыщи на лбу указывают на проблемы с кишечником;
- сыпь по линии роста волос говорит о проблемах с желчным пузырём;
- прыщи на переносице — неполадки с печенью;
- гнойники на висках — проблемы с селезёнкой;
- высыпания над губой — нарушение работы кишечника;
- прыщи на носу — болезни сердца или эндокринные нарушения;
- сыпь на подбородке — гинекологические проблемы.
На ранних стадиях болезни печени практически никак себя не проявляют. Самым ранним симптомом являются специфические кожные высыпания. Они вызываются повышением в крови количества желчной кислоты, что вызывает общую интоксикацию организма. Кожа приобретает жёлтоватый оттенок.
При холестазе (закупорке желчных путей) сыпь локализуется на ступнях и ладонях, имеет вид следов словно от ожога. При циррозе погибают клетки печени, всё тело покрывается пятнами. Паразитные заболевания печени вызывают высыпания, напоминающие крапивницу. Они локализуются в поясничной области и на животе.
Также характерно сочетание сыпи и сосудистых звёздочек, которые вызывают сильный зуд, который усиливается по ночам. Приём антигистаминов (препаратов против аллергии) не вызывает облегчения. Повышение билирубина придаёт коже желтоватый оттенок.
Если содержимое кишечника плохо удаляется из организма, то часть токсинов начнёт проникать в кровь. Организм начинает сам избавляться от ядов через систему выделения. Из-за этого состояние кожи ухудшается, для неё становится характерным:
- повышенная жирность
- тусклый цвет лица
- угревая сыпь, причём не только на лице, но и на спине, животе, груди
- заметны «чёрные точки», похожие на кратеры вулкана
- кожа становится сухой, обезвоженной
- после заживления прыщей остаются рубцы.
После новогодних праздников многие отмечают ухудшение состояния кожи, наблюдают у себя незначительные высыпания, которые проходят сами собой. Они связаны с загрязнением организма токсинами, вызванными приёмом большого количества тяжёлой пищи.
Поджелудочная железа регулирует секреторные функции, поэтому нарушение в работе органа сказывается на состоянии кожи. При обострении панкреатита вокруг пупка локализуются геморроидальные (похожие на синяки) высыпания, сама кожа приобретает мраморный оттенок. Крапивница располагается по всему телу полосами, также заметны красные «капли» на коже — сосудистые аневризмы. Чем больше красных выступающих точек на теле, тем интенсивнее проходит заболевание.
Стрессы, нервное перенапряжение нередко вызывают кожную сыпь. Под воздействием стрессовой ситуации угнетается иммунитет. Организм тратит свои ресурсы на поддержание нормального состояния внутренних органов. По этой причине обостряются ранее скрытые заболевания. Также ослабление иммунитета провоцирует крапивницу — мелкую сыпь, похожую на реакцию эпидермиса на прикосновение крапивы. По-другому эта патология называется нервной экземой. Она, в отличие от обычной аллергической реакции, сопровождается следующими симптомами:
- сильным зудом, который не снимается антигистаминными препаратами
- учащается пульс, ощущается тремор рук
- беспокойный сон, ночная потливость
- панические атаки, чувство тревоги и опасности
- отёчность лица и конечностей.
Обычно нервная экзема возникает после травмирующей ситуации либо сильного стресса. Лечение кожной сыпи кремами или лекарствами не помогает. Улучшение наступает только после нормализации жизненной ситуации. Зуд крапивницы на нервной почве успокаивают ванны с морской солью, которые также хорошо действуют на нервную систему.
Состояние детородных органов у женщины тесно зависят от гормонального фона. Многие заболевания (миома матки, киста яичника, эндометриоз) вызываются гормональным дисбалансом, в частности, соотношением андрогенов (мужских половых гормонов)и женских половых гормонов, о чём прежде всего просигнализирует специфическая сыпь на коже. Андрогены, в частности, тестостерон и ДГТ (дигидротестостерон), производятся у женщин надпочечниками и яичками. Клетки, выстилающие сальные железы кожи, имеют рецепторы андрогенов. При повышении количества гормонов рецепторы реагируют, и кожа выделяет больше сала, создавая питательную базу для бактерий. Причём ДГТ начинает производиться надпочечниками ещё до начала полового созревания, поэтому у подростков, особенно у девушек, высыпания наблюдаются уже лет с 10-12.
При поликистозе яичников у женщины падает количество женских гормонов эстрогена и прогестерона и резко возрастает уровень андрогенов. У женщины вместе с нарушением менструального цикла появляются сильные «подростковые» угри на лице и груди. В паху, подмышках и вокруг шеи заметно потемнение кожи. Также женщина отмечает повышенную волосатость ног, рук, над губой. Всё это связано с гормональным дисбалансом.
Повышение уровня женских гормонов также сказывается на состоянии кожи. Помимо прыщей на лице и теле, переизбыток эстрогена делает кожу вялой и тусклой. Она словно теряет тонус. Также отмечается снижение уровня сахара в крови и увеличение количества тромбоцитов.
Повышение прогестерона также не проходит бесследно. Кожа имеет прогестероновые рецепторы, которые реагируют на рост гормона увеличением выработки кожного сала вплоть до появления жирной себореи. Волосяная часть головы покрывается корочками, на лице и теле появляются розовые пятна, кожа на которых шелушится и отслаивается. У подростков лицо покрывается буграми, которые при надавливании выделяют жидкий сальный секрет.
У младенцев также бывает гормональная сыпь, которая может сильно напугать молодую маму. Это так называемый неонатальный цефалический пустулёз. Возникает он оттого, что малыш начинает жить отдельно от тела матери, и для него это серьёзный гормональный шок. Секреция сальных желез увеличивается, протоки закупориваются, что создаёт благоприятные условия для деятельности микробов.
Также организм новорождённого избавляется от гормонов, которые ему поставляла мама в период беременности. Помимо высыпаний на коже, у девочек набухает грудь, наблюдаются выделения из влагалища. У мальчиков отекает мошонка и пенис. Все эти симптомы проходят сами собой спустя несколько дней. Маме нужно следить, чтобы малыш не потел, чтобы на коже не размножались бактерии.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter
источник