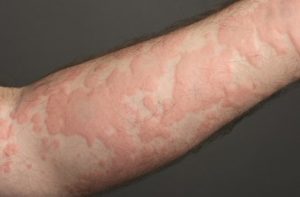
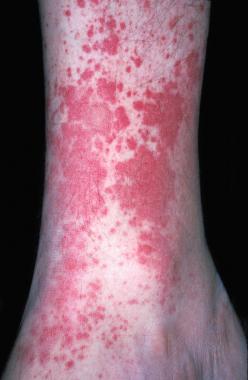
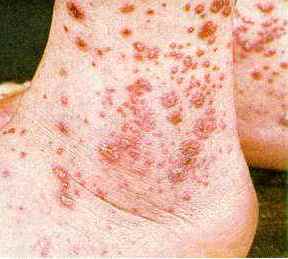
Довольно частыми являются случаи, когда организм реагирует на разного рода внешние воздействия либо процессы, происходящие внутри него, сыпью на коже. Это свидетельствует о наличии определенных нарушений. Именно поэтому необходимо установить, из-за каких проблем возникает такое явление и как его устранить.
Сыпь уртикарная (она же – крапивница) – это дерматологическое заболевание, которое проявляется в виде сыпи и носит аллергический характер. Свое второе название болезнь приобрела потому, что возникающая из-за нее сыпь очень сильно напоминает ожоги, полученные от крапивы. Преимущественно проявляется как аллергическая реакция на что-либо или же выступает симптомом определенного заболевания.
Высыпания по своей сути имеют самые разные причины, которые подлежат структурированию. Сыпь уртикарная возникают в результате следующих заболеваний:
- аутоиммунная реакция человеческого организма;
- из-за укусов насекомых;
- аллергическая реакция на какие-либо продукты;
- соприкосновение с химическими веществами;
- вследствие приема каких-либо лекарств.
- появляющиеся из-за смены температур волдыри (реакция на тепло, холод);
- высыпания, обусловленные вибрацией;
- сыпь, вызванная обыкновенной водой;
- физическое влияние на кожу, например, натирание деталями одежды;
- факторы наследственного характера;
- психогенные причины.
3. Уртикарный васкулит – напоминающая крапивницу проблема.
Сыпь уртикарную легко перепутать с одноименным видом васкулита, который возникает из-за воспаления в клетках стенок сосудов в верхних кожных слоях. Оно может быть обусловлено травмами или повреждениями, попаданием в русло крови инфекции, воздействием на сосуды облегающей одежды и т. п. При уртикарном васкулите появляются плотные высыпания красного либо розового цвета, на их месте могут возникнуть кровоизлияния либо фиолетовые, синеватые, желтые пигментные пятна.
В свою очередь, крапивница имеет такие разновидности, как острая и хроническая.
Причин, из-за которых возникает крапивница, очень много, и определить, какая же из них подтолкнула ее развитие, бывает довольно сложно. Перечислим возможные варианты:
- аллергическая реакция на какие-либо лекарства;
- следствие укусов насекомых;
- реакция на определенные пищевые продукты;
- симптомы какой-либо инфекции (кариес, ангина);
- результат ожога, полученного из-за воздействия ультрафиолета;
- реакция на слишком тесную одежду;
- дефекты функционирования внутренних органов (печени, ЖКТ, почек);
- влияние температурных показателей (холода или тепла);
- злокачественные образования;
- глисты;
- заболевания гинекологического характера;
- нарушения гормонального фона (например, во время менструаций либо беременности);
- результаты стресса.
Как определить уртикарную сыпь на коже? Об этом далее.
Крапивница проявляет себя таким образом, что ее трудно перепутать с аллергической реакцией либо обычной сыпью, поскольку симптомы ее более яркие. Хроническая разновидность данного дерматологического заболевания определяется по:
- постоянно появляющимся красноватым либо розовым пятнам;
- отсутствию определенно выраженной формы и возможности миграции пятен по коже;
- отеку слизистой горла и рта при рецидиве заболевания;
- общей слабости, сопровождающей появление сыпи;
- болевым ощущениям в суставах, усиливающихся в том случае, если сыпь является интенсивной.
Довольно часто во время крапивницы хронического типа высыпания проходят сами через семь (максимум десять) дней, однако данный процесс можно ускорить, используя лекарственные препараты, которые имеют противовоспалительную и антигистаминную активность.
Симптомы уртикарной сыпи (фото представлено ниже) острого характера тяжелые:
- повышение температуры;
- множество высыпаний на различных участках тела;
- яркий цвет сыпи, сформированные очертания пятен, отсутствие их миграции;
- лихорадка, общее ухудшение состояния человека, слабость;
- сильный зуд в области высыпаний и болевые ощущения при надавливании на них.
Острая крапивница проходит самостоятельно чрезвычайно редко, кроме того, она опасна возможностью осложнений, развивающихся стремительно. Одно из них – отек слизистой языка либо горла, вследствие чего возникают затруднения при дыхании, и требуется неотложная терапия.
Уртикарный васкулит, который похож на крапивницу, характеризуется частично симптомами острой ее формы, а помимо них могут быть:
- плотные пузырьки высыпаний, которые можно легко прощупать через кожу;
- если надавить на сыпь, то появятся ощущения жжения и боли;
- в случае воздействия васкулита на сосуды печени, ЖКТ либо почек, эти органы могут воспалиться.
Терапию уртикарного васкулита ни в коем случае не нужно откладывать, поскольку он мешает нормальной деятельности сосудов, следствием чего выступает нарушенное обеспечение тканей органов кровью. Как можно выявить уртикарную сыпь на коже (фото в этом поможет).
Установить наличие крапивницы может врач-дерматолог во время обследования кожи. Данное заболевание проявляется так типично, что квалифицированный специалист сможет поставить правильный диагноз по фотографии.
Причину, послужившую истоком возникновения сыпи, выявить довольно сложно. Важнее всего сразу же после установления диагноза начать ее лечение. Победить заболевание помогут как аллерголог-иммунолог, так и дерматолог.
Чтобы полностью вылечить сыпь уртикарную и предотвратить возможность ее повторного образования, нужно устранить причину, которая вызвала подобную реакцию. В случае появления высыпаний из-за нарушений функционирования ЖКТ или вследствие непереносимости каких-либо продуктов, нужно перестать употреблять такую пищу. Нужно отметить, что продукты, из-за которых возникает сыпь у одного человека, совершенно безопасны для другого. Многие люди имеют определенную аллергическую реакцию на те или иные вещества. После того, как причина заболевания будет выявлена, необходимо соблюдать диету овощную либо молочную, исключив из нее вредную пищу до полного излечения от уртикарной кожной сыпи. Очень часто эффективность использования местных препаратов не очень высокая. Ощутимое воздействие может оказать протирание воспаленных участков слабым уксусным раствором. Также поможет снять зуд и жжение прохладная ванна, в которую нужно добавить пшеничные отруби в вареном виде. Если же воспаления возникли из-за неврозов и иных заболеваний, имеющих невротическое происхождение, то уменьшить проявление симптомов можно благодаря купанию в морской воде.
Методика лечения выбирается в зависимости от симптоматики заболевания, а не от внешнего вида и характера высыпаний. Есть несколько тактик терапии уртикарной сыпи (фото имеется). Представители старой медицинской школы рекомендуют при хронической форме и отсутствии симптомов воздействия на пищеварительную систему использовать Arsenic. Если же заболевание регулярно повторяется, следует назначить Quinine.
Во время лечения в любом случае требуется соблюдение строгой диеты. Нужно также обращать внимание и на принимаемые лекарственные средства, поскольку они могут выступить причиной поражений кожи. Если они появились после приема какого-либо препарата, то необходимо посетить врача, чтобы он назначил другой медикамент, не вызывающий такую реакцию. Чаще всего крапивница возникает в результате приема аспирина, кодеина и их производных, ингибиторов АПФ («Энап», «Энам», «Капотен» и др.). если пациент склонен к аллергическим реакциям, то он должен поставить в известность врача при назначении терапии.
Чаще всего при лечении уртикарной сыпи на лице (фото сыпи представлено выше) назначаются антигистаминные препараты, в особенности третьего поколения. Их представителями выступают «Зиртек», «Эриус», «Телфаст» и т. д. Если форма заболевания носит хронический характер, может потребоваться более длительная терапия, продолжающаяся иногда больше трех месяцев.
Довольно хорошо с высыпаниями при крапивнице борются антилейкотриеновые препараты, например, «Сингуляр». Он выпускается в разных дозировках, его очень удобно подобрать как для лечения взрослых, так и детей. Он прекрасно зарекомендовал себя при сыпи, возникающей из-за влияния низких температур. Тяжелые разновидности крапивницы могут лечиться с помощью мазей, имеющих в своей основе кортикостероиды. К препаратам подобного рода относятся, например, «Преднизолон», «Метипред» и др. Применять их самостоятельно нельзя из-за наличия большого количества побочных эффектов.
если высыпания возникают на фоне тревожности, стресса, беспокойства или иных потрясений, имеющих эмоциональный характер, рекомендуются к использованию анксиолитики, которые представляют такие препараты, как «Пароксетин», «Атаракс», «Беллатаминал» и др.
При приобретении сыпи периодического характера может быть назначен плазмофорез, то есть аппаратное очищение крови. Зачастую применяется также курс гистаглобулиновых инъекций.
Остающиеся на коже долгое время высыпания можно лечить кремами и мазями, содержащими кортикостероиды. Также рекомендуется использование средств последних поколений, в которых отсутствуют галогены. Данные средства можно применять не более десяти дней и только после выявления причины сыпи уртикарной.
Помочь снять зуд и дать отпор воспалению помогут примочки на основе отвара ромашки. Для этого две столовые ложки сырья заливаются стаканом кипятка, настаиваются в течение пятнадцати минут, а затем прикладываются к пораженному месту.
Перед купанием можно добавить в ванну отвар, сделанный из одинакового количества крапивных листьев и бузины.
Ускорит исчезновение сыпи и зуда прикладывание к пораженным участкам кашицы, приготовленной из зубчиков чеснока. Также подсушить кожу поможет картофельный крахмал.
Еще одно средство изготавливается из равного количества шишек хмеля, корня валерианы и листьев мелиссы. Данный сбор нужно залить крутым кипятком (один стакан). Процедить отвар и пить перед едой. Такое снадобье способствует очищению организма и успокаивает нервную систему, что очень важно при терапии уртикарной сыпи.
Лечение сыпи уртикарной должно быть комплексным.
Одним из самых серьезных осложнений выступает сильная аллергическая реакция и отек Квинке, причиной которого она является. Если не остановить его вовремя, то пациент может умереть.
При несвоевременном лечении или его отсутствии могут воспалиться суставы. Отрицательное воздействие оказывает крапивница на деятельность внутренних органов. Так, данное заболевание затрагивает ЖКТ.
Кроме того, могут быть и такие осложнения, как нарушения функционирования ЦНС, воспаление лимфатических сосудов и слизистой оболочки глаза, то есть конъюнктивит.
Именно поэтому важно своевременное обращение к специалисту. Заниматься самолечением в этом случае не стоит.
В статье рассмотрены симптомы уртикарной сыпи, а также методы избавления от нее.
источник
Уртикарный васкулит (дермальный ангиит) – разновидность аллергической реакции организма, при которой на коже появляется уртикарная сыпь.
Выглядит она словно след от ожога крапивы, но проходит не так быстро, и природу происхождения имеет другую. Чем чревата уртикарная сыпь и как правильно ее лечить, чтобы на коже не оставалось следов?
Крапивницу можно отнести к довольно распространенным заболеваниям: по статистике каждый третий сталкивался с подобным явлением, но в группе риска женщины в возрасте от 20 до 60 лет. У мужчин тоже встречается крапивная лихорадка, но в 5 раз реже.
Внешне уртикарная сыпь представляется собой небольшие папулы, консолидированные в крупные и небольшие пятна по всему телу. Папулы наполнены прозрачной жидкостью, редко лопаются.
При острой форме и адекватном лечении пропадают в течение 2-7 дней, при хронической держатся на протяжении длительного времени. Неоднократное появление характерной сыпи требует тщательного обследования организма на предмет установления источника раздражения.
Клиническая картина выглядит следующим образом – при взимодействии с факторами-провокатора (пищевой, репираторный или контактный аллерген) происходит выброс гистамина, в результате чего капилляры увеличиваются, а стенки истончаются.
Жидкость выплескивается в подкожный слой, что приводит к появлению отечности и образованию волдырей. Как только избыточная выработка гистамина прекращается, стенки капилляров возвращаются в нормальное состояние.
Важно понимать, что сама по себе сыпь – не болезнь, а кожный индикатор состояния внутренних органов. Говоря иными словами, в организме происходит патологический процесс, о котором извещает сыпь на теле.
В числе основных причин можно выделить:
- хронической инфекции;
- нарушение кровообращения;
- прохождение курса лечения антибиотиками, противовоспалительными и препаратами стероидной группы;
- пищевая, контактная и/или респираторная аллергия;
- сахарный диабет;
- гипертония;
- нарушение работы органов ЖКТ;
- мононуклеоз.
По симптоматике уртикарную сыпь делят на 2 группы – первичная и вторичная.
При первичной на коже больного появляются небольшие папулы, затрагивающие только верхний слой эпидермиса. Причина — аллергия на продукты питания, синтетику, химию и пр. Это эпизодическая сыпь, которая может появиться лишь однажды и больше никогда не повториться.
Вторичный васкулит протекает гораздо более тяжело, в основном отмечается на фоне бактериального поражения организма золотистым стафилококком и стрептококками, при гепатите и мононуклеозе. Опасность для больного заключается в глубоком поражении тканей и органов.
По внешним признакам васкулит напоминает классическую форму крапивницы – та же сыпь, та же локация, но если при острой форме она исчезает уже на вторые сутки, то при васкулите она пропадает, потом снова появляется, но уже более интенсивная. Основные симптомы выглядят так:
- на руках, предплечьях, шее, животе, внутренней поверхности бедер и под коленями появляются красные высыпания, похожие на крупные плоские волдыри с прозрачным содержимым;
- при пальпации пятен возникают болезненные ощущения, жжение и зуд;
- на 2-3 день начинает сильно болеть позвоночник, причем весь – в этот момент разрушаются капилляры соединительной ткани, что и приводит к таким последствиям;
- в этот же период у многих пациентов наблюдается понос и рвота – наступила очередь нарушений в органах ЖКТ;
- при отсутствии адекватного лечения васкулита в течение недели наступает поражение ЦНС – больной испытывает головокружения, теряет сознание, повышается внутричерепное давление, отмечаются галлюцинации.
Главное, что отличает уртикарную сыпь при васкулите от крапивной – плотность папул. Если при обычных аллергических высыпаниях кожа в месте волдырей мягкая, слегка горячая, то васкулитная. Наоборот, очень плотная, а волдыри с четкими контурами.
При любом высыпании врач обязан отправить больного на гистологический соскоб. Цель данного исследования – определить этиологию высыпания, исключить онкологию, установить степени деструкции клеток тканей. В частности, подтвердят васкулит следующие факторы:
- накопление полиморфноядерных лейкоцитов внутри эпидермиса с разделением эпидермальных клеток;
- повышение концентрации фибрина;
- наличие лейкоцитоклазии в биоптатах кожи при окрашивании гематоксилином и эозином.
Если диагноз подтвержден, дополнительно необходимо сдать ряд других анализов:
- общий анализ крови с указанием количества эритроцитов и эозинофилов;
- анализ мочи на определение СОЭ (скорость оседания эритроцитов);
- УЗИ сосудов на месте уртикарной сыпи.
В данном случае врач должен определить не только характер сыпи, но и причины, по которым она появилась. До той поры, пока не будет устранена первопричина заболевания – напомним, сам по себе уртикарный васкулит выступает только индикатором, но не самостоятельным заболеванием – говорить об эффективном лечении рано.
Рецидив васкулита опасен для жизни и здоровья пациента. С каждым разом симптомы будут только усиливаться – головные боли, нарушения органов ЖКТ, спазмы сосудов, воспаление соединительных тканей и прочее.
При хронической форме васкулита происходит ангиоотек – патологическое состояние, сопровождающееся увеличением проницаемости стенок сосудов и накоплением в тканях кожи жидкости.
Правильная классификация природы высыпаний позволяет подобрать наиболее эффективное лечение. И если при классической крапивнице достаточно принимать антигистаминные и противовоспалительные препараты, чтобы уже в течение суток состояние больного улучшилось, то уртикарный васкулит требует комплексной терапии.
- Ликвидация воспалительного процесса, провоцирующего увеличение проницаемости стенок капилляров и накоплением жидкости в тканях кожи и подкожной жировой клетчатке. На этом этапе пациенту назначают антигистаминные лекарственные средства.
- При отсутствии положительной реакции организма в течение 48 часов врач может назначить стероидные препараты для снятия воспаления.
- Плазмофорез – процесс очищения крови от вредных веществ. Суть процедуры заключается в разделении крови на плазму и клеточные составляющие. При этом удаленную плазму утилизируют, а ее объем заменяют физраствором или донорской плазмой и вместе с остальными элементами крови возвращают в организм. В некоторых случаях выделенная плазма не утилизируется, но фильтруется и возвращается пациенту.
В результате плазмофореза разрушается иммунный комплекс, созданный клетками крови в ответ на раздражители, которые спровоцировали образование уртикальной сыпи.
Это 2 обязательных процедуры, при которых у больного есть реальный шанс не просто побороть неприятные высыпания, но сократить до минимума количество рецидивов. Фактически, у клеток крови меняется память и в дальнейшем такой яркой реакции иммунитета уже не будет.
Рецепты народной медицины очень разнообразны и в большинстве случаев полезны, но почти всегда они направлены на улучшение состояния пациента, а не на его излечение. Опасна не сама сыпь, но причины, побудившие ее появление на коже.
Тем не менее, мази и примочки позволяют снять отечность, уменьшить интенсивность сыпи и избавить человека от зуда и жжения.
Наиболее эффективной считается назвать мазь на основе жира животных и березовых почек.
- барсучий жир – 0,5 кг;
- березовые почки – 0,5 ст.
Перетирают в стеклянной емкости жир и почки до получения однородной массы, которую после отправляют в духовку при температуре 100°С минимум на час. После окончания банку не вынимают, дают остынуть прямо в духовом шкафу. Далее используют 2 раза в день местно – мажут толстым слоем все участки с уртикарной сыпью, накрывают бинтом.
Мазь оказывает двойной эффект – с одной стороны почки, который выступают в качестве антисептика, с другой – жир, богатый на витамины группы А, Е, РР, ускоряющий регенерацию кожи.
Уртикарная сыпь далеко не так безобидна, как может многим показаться. Если заметили на коже плотные высыпания, очень похожие на ожог крапивы, но твердые, обязательно обращайтесь к дерматологу. Чем раньше будет установлен диагноз и определен фактор-раздражитель, тем быстрее больной излечится и легче будут последствия.
Если вы когда-либо сталкивались с уртикарной или похожей на нее сыпью и у вас есть свои способы лечения, мы будем рады, если вы поделитесь рецептом в комментариях.
источник
Сыпь уртикарная известная многим людям как разновидность крапивницы. Как показывает статистика, подобному заболеванию подвержено около пяти процентов населения, и, как правило, оно не приносит сильного дискомфорта людям. В отличие от других видов сыпи, подобная разновидность заболевания не вызывает сильного зуда. Он либо слабо выражен, либо вообще отсутствует. Однако кожа при этом заболевании имеет неприятный вид.
Сыпь уртикарная имеет схожие симптомы с эритемой. Пораженные участки тела будто бы ужаленные крапивой. Поэтому сыпь получила более распространенное название — крапивница. Стоит отметить, что это одно из распространенных кожных заболеваний, которому могут быть подвержены не только взрослые, но и дети.
Вообще подобное заболевание принято разделять на две формы:
В медицине известны следующие виды сыпи:
- Холодозависимая сыпь. Возникает из-за низких температур тела, которые недоброжелательно сказываются на организме человека.
- Белый дермаграфиз. Проявляется в виде белых продольных полос, которые возникают сразу же после проведения по коже каким-то предметом. Подобное проявление может быть связано с тем, что нервы слишком возбуждены в период заболевания.
- Красный дермаграафиз. Проявляется в виде ярких алых полос, расположенных под кожей. Таким образом сосуды реагируют на раздражения.
Одной из форм уртикарной сыпи можно назвать афебричные высыпания, которые остаются на теле человека долгое время, могут даже не сходить на протяжении нескольких месяцев. Также к разновидностями сыпи можно отнести следующие:
Уртикарный васкулит — это воспаление стенок сосудов и капилляров, которое проявляется на кожных покровах. Подобное заболевание редко проявляется в виде сыпи, чаще это волдыри или своеобразные узелки, которые распространяются по всему телу. Зачастую заболевание носит аллергенный характер, а поэтому больному необходимо полное обследование.
Если говорить о внешнем проявлении заболевания, то оно ничуть не отличается от простой крапивницы. Единственное различие – это то, что волдыри гораздо больше времени сохраняются на коже, вплоть до пяти суток. Чаще заболевание проявляется у женщин среднего возраста. Но не исключено и его возникновение у мужчин.
Уртикарный васкулит может возникнуть в результате:
- принятия лекарств;
- аллергии;
- инфекции организма.
Появление сыпи может наблюдаться и у детей. Чаще всего причиной этого является попадание в организм ребенка аллергенного вещества, который и вызывает подобное проявление сыпи – так сказать, организм борется с проблемой. Если говорить о детях, то чаще всего у них проявляется острая форма крапивницы. Это заболевание может развиться у ребенка любого возраста, начиная с его рождения. Но, как показывает практика, уртикарная сыпь у грудничка появляются крайне редко.
Причинами развития крапивницы у детей можно назвать следующие:
- попадание инфекции в организм;
- непереносимость какого-то пищевого продукта;
- перепады температуры;
- механические повреждения;
- аллергия на лекарства.
Сыпь у грудничка начинает развиваться внезапно, может повышаться температура тела и появляться отечность. В среднем заболевание распространено у детей с пяти месяцев.
Уртикарная сыпь у взрослого отличается тем, что она появляется неожиланно и так же резко проходит. Но если же заболевание начнет развиваться повторно, то может оставить отпечаток на теле человека на несколько месяцев.
Начинается все с волдырей красного оттенка, которые впоследствии могут бледнеть или наоборот темнеть. Характер течения заболевания зависит от того, острая или хроническая форма наблюдается у человека.
Не стоит пугаться, если вокруг глаз или половых органов появятся большие отеки – это характерно для такого заболевания, как правило, они не причиняют человеку дискомфорта и быстро проходят.
Во время проявления сыпи у человека может развиться еще какое-то заболевание. Именно от того насколько развита проблема зависит и метод лечения. Чаще всего крапивница является симптомом заболевания. Если больной испытывает легкое проявление сыпи, то лечения не требуется, обычно все проходит само собой. Но доктора могут порекомендовать следующие процедуры:
- Прием антигистаминных препаратов. Дозу и препарат определяет доктор. Чаще всего лечением нужно заниматься перед сном.
- Не рекомендуется носить одежду из шерсти.
- Не рекомендуется перегреваться.
- Во время сыпи можно купаться, но не стоит использовать жестких мочалок.
- Рекомендуется использовать травяные отравы, которые способствуют быстрому заживлению.
- Может назначаться диета.
- Не стоит пользоваться ароматными средствами для мытья, лучше отдать предпочтения нейтральным средствам.
Также лечение сыпи возможно и народными методами. При легкой степени крапивницы нужно прислушиваться к таким советам:
- Лучше отказаться от утреннего кофе и заменить его отваром из череды. Кроме того, подобный напиток можно пить на протяжении всего дня. Заваривать его нужно так же как и простой чай.
- Если вы продолжаете пить простой чай, то в него можно добавить листья садовых ягод.
- Чтобы симптомы крапивницы скорее исчезли, рекомендуется пить сок сельдерея. Если имеется соковыжималка, то с помощью нее можно приготовить сок. Также можно воспользоваться теркой. В день нужно выпивать не менее 1/3 стакана такого сока. Если же он вам не нравится, то в него можно добавить морковный или свекольный сок.
- Также можно есть и свежий корень солодки. Дважды в день нужно откусывать по небольшому кусочку и, хорошо разжевывая, запивать водой.
- Для протираний можно использовать настой крапивы. При желании можно добавить в него лимонный сок.
Уртикарная сыпь является симптомом крапивницы и может быть вызвана разными повреждениями кожи. Причины сыпи могут быть следующие:
На самом деле причины появления сыпи исследованы не до конца. Но если говорить о причинах с медицинской точки зрения, то они таковы:
- Генетическая предрасположенность.
- Болезни внутренних органов.
- Чувствительная кожа.
- Проблемы с кишечником или обитание паразитов в организме.
- Стрессовые состояния.
Зачастую подобное заболевание связано с понижением иммунитета человека.
Каковы же симптомы? Сыпь может возникнуть внезапно и быть четко выраженой. А может быть такая ситуация, когда сыпь практически незаметная, но все-таки присутствует. Например, если провести по руке ногтем, у больного человека останется полоска. Если говорить о здоровом человеке, то после подобного маневра на теле появится красная полоска, которая со временем исчезнет. Но если говорить о человеке, у которого проявляется сыпь, то у него образуется рубец, который пройдет только через несколько дней. Развить это заболевание могут разные повреждения кожи.
Если говорить о хронической сыпи, то у больного могут наблюдаться следующие симптомы:
- слабость;
- учащения пульса;
- снижение аппетита;
- недомогание;
- сбои в пищеварении;
- появление волдырей или сыпи яркого оттенка.
Стоит отметить, что если подобный тип крапивницы вас застал, это не повод для переживания, так как зачастую он проходит самостоятельно и не причиняет дискомфорта заболевшему. Но осторожность нужно проявлять во время беременности, так как сыпь уртикарная может навредить плоду.
Первичной профилактики заболевания не существует. А вот мерами вторичной профилактики можно назвать следующие:
- Избегать стрессов.
- При обтирании полотенцем нужно только промачивать тело, не тереть его.
- Не стоит посещать сауны и делать массаж в период заболевания.
- Отдавать предпочтение нужно только одежде из мягких тканей, которая не будет натирать кожу.
- Если вы лечитесь антибиотиками, то нужно принимать и препараты, которые способствуют нормальной работе кишечника.
- Спать нужно в прохладном помещении.
- Необходимо избегать каких-либо повреждений на коже.
Диагностика этого заболевания несложная и доступна каждому человеку. Но поставить точный диагноз может только дерматолог или аллерголог, который должен и назначить лечение. Как правило, чтобы определить диагноз доктору достаточно осмотреть кожные покровы больного. Если есть подозрение заболевания, предвестником которого и стала сыпь уртикарная, то доктор может назначить комплексное обследование.
Он может выдать направления следующим специалистам:
- Гастроэнтерологу для исключения развития заболеваний гастрита.
- Иммунологу, который проверит состояние иммунной системы и в случае необходимости подберет витамины.
- Паразитологу, который по результатам анализов выявит, не засел ли в организме какой-нибудь паразит.
- Эндокринологу, который выдаст направление на сдачу крови на анализ.
Помните! Самолечение может принести вред вашему здоровью! Не откладывайте поход к врачу, даже если проблема кажется вам незначительной. Будьте здоровы!
источник
Уртикарная сыпь является последствием сложного воспалительного процесса, который протекают в самых тонких сосудах человеческого тела, капиллярах расположенных в эпидермальном слое кожного покрова. Этот патологический процесс принято называть уртикарный васкулит.
Так же, такая форма высыпаний может наблюдаться при крапивнице.
При визуальном обследовании, больного крапивницей или уртикарным васкулитом можно увидеть небольшие узелки, которые слегка возвышаются над кожей в виде папулезной сыпи (см. фото ниже). При более тяжелом течении болезни, пузырьки сливаются в единое целое и появляются волдыри. Они имеют красноватый цвет, и сопровождаются чувством жжения и повышенного зуда.
Следует отметить, что волдыри при уртикарном васкулитом держатся дольше, а их терапия иногда вызывает затруднения.
Этот вид кожных высыпаний принято различать по своей этиологии. Они могут наблюдаться при:
- Крапивнице. Заболевание, которое вызывается при воздействии, и попадании в организме человека аллергена. Это может происходить вследствие:
- Употребления лекарственных средств.
- Использования некоторых продуктов питания, овощей и фруктов.
- Контакта с химическими соединениями.
- Аллергии на укусы комаров и проч. насекомых.
- Генетической предрасположенности.
- Нарушения психоэмоционального состояния, психогенного характера.
- Уртикарный васкулит. Этот процесс характеризуется воспалением мелких кровеносных сосудов в результате аллергической реакции. Протекает более в тяжелой форме чем крапивница и чаще перерастает в хроническое заболевание. По своему типу течения, васкулит бывает первичным или вторичным.
- При первичном васкулите происходят кожные высыпания в большом количестве, но они способны поражать только верхний слой эпидермиса. Чаще всего причиной этого процесса является: появление аллергии на пищевые продукты, после ношения тесной одежды, в которой присутствуют синтетические волокна.
- Вторичный васкулит. В воспалительный процесс вовлекаются глубокие ткани кожных покровов. Этому способствует обострение хронических инфекций, которые находились в организме больного. Ими часто являются: гепатит, мононуклеоз, стафилококковая и стрептококковая инфекция.
В основном в этиологии этого заболевания, принято выделять следующие причины:
- присутствие в организме человека недолеченного очага хронической инфекции;
- частое использование стероидных гормонов и их аналогов;
- индивидуальные особенности организма, которые вызывают аллергию на продукты питания;
- сахарный диабет в тяжелой форме с высоким показателем сахара в крови;
- тяжелые формы артериальной гипертензии;
- любой вид гепатита;
- мононуклеоз.
Этот патологический процесс начинается с появления небольших розовых узелков и волдырей, которые вначале носят единичный характер. По мере развития заболевания они сливаются, и их количество увеличивается. Очень часто они располагаются:
- на тыльной стороне предплечья;
- на кистях рук;
- в области низа живота;
- на коленях, и внутренних поверхностях бёдер.
Их содержимое может иметь слегка красноватую жидкость, так как они формируются из мелких капилляров.
Может появляется болевой синдром в области крупных суставов и позвоночного столба. Также наблюдаются диспепсические расстройства в виде тошноты и рвоты, и диареи, которая может продолжаться в течение нескольких дней. Эти симптомы сопровождаются чувством жажды, которая возникает из-за обезвоживания организма.
В более тяжелых случаях происходят изменения в центральной нервной системе, появляется:
- сильная височная или затылочная боль;
- повышается давление;
- могут отмечаться бредовые состояния.
Очень важно производить дифференцирование уртикарной сыпи с последствием крапивницы. При васкулите волдыри имеют четкие границы, при пальпации твердые. В случае с крапивницей кожа всегда остается мягкой эластичной, несмотря на множественные высыпания.
После осмотра и опроса пациента, врач на основании клинической картины обязательно назначает гистологическое исследование, взятых на анализ фрагментов поражённой кожи. Это делается, чтобы исключить развитие онкологических патологии, таких как рак кожи (данная болезнь начинается именно с похожей симптоматики).
- общий анализ крови, где главным показателем является уровень содержания эритроцитов и СОЭ;
- общий анализ мочи;
- кровь на содержание бактериальной, грибковой и вирусной инфекции;
- иногда назначается УЗИ пораженных участков.
Очень важно установить правильный диагноз, так как именно от этого будет зависеть удаление уртикарной сыпи. Потому что она является последствия болезни, и для её устранения необходимо вылечить уртикарный васкулит.
Чтобы вылечить это заболевание, терапия должна быть комплексной. Больному назначаются:
- Антигистаминные препараты для снятия отечности и гиперемии.
- Нестероидные противовоспалительные средства (если их применения не даёт позитивной динамики, происходит назначение гормонов кортикостероидов).
- Может применяться плазмаферез.
В очень тяжелых случаях может назначаться терапия с использованием иммунодепрессантов. Это способствует ослаблению работы иммунной системы, так как она негативно воздействует на собственные ткани организма. Большим минусом такого лечения, является снижение иммунитета, в результате чего больной может легко заразиться инфекцией.
В том случае если болезнь наступила первый раз и выявилось сразу, а пациент своевременно обратился к доктору, то, используя современные методы лечения, можно полностью излечиться как от уртикарной сыпи, так и самой болезни вызывающей данный симптом.
Вторичный васкулит можно окончательно вылечить лишь в том случае, если установлена причина данного патологического процесса. Очень часто он переходит хроническую форму, и доставляет много проблем больному человеку.
источник
Кожный васкулит – причины, виды (геморрагический, аллергический, утрикарный и др.), симптомы. Фото васкулита кожи у детей и взрослых на ногах, на руках и на туловище
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Васкулит кожи – это целая группа различных заболеваний, объединенных одним общим признаком – наличием воспалительного процесса в стенке кровеносных сосудов кожного покрова и подкожной клетчатки. То есть под термином «васкулиты кожи» подразумевают не одно, а несколько различных заболеваний, при которых имеется воспаление сосудов кожного покрова и подкожной клетчатки, вследствие чего они объединены общностью клинических признаков и принципов терапии. Причинные факторы васкулитов кожи разнообразны.
Общность и различия между понятиями «васкулит кожи», «аллергический васкулит кожи», «некротический васкулит кожи» и «васкулиты, ограниченные кожей»
Поскольку под термином «васкулиты кожи» подразумевается группа различных заболеваний, объединенных наличием воспалительного процесса в коже и подкожной клетчатке, то очевидно, что, во-первых, данное групповое название может периодически пересматриваться в связи с вновь выявленными особенностями патологий, и во-вторых, быть различным в разных странах.
Васкулиты кожи – это термин, принятый в русскоязычной медицинской среде довольно давно. Однако в последние годы, в связи с уточнением классификационных категорий и выявлением новых особенностей патогенеза воспалительных заболеваний кожи и подкожной клетчатки, принят другой термин для обозначения той же группы заболеваний – васкулиты, ограниченные кожей. То есть, «васкулиты кожи» и «васкулиты, ограниченные кожей» – это два термина-синонима, применяющиеся для обозначения одной и той же группы патологий.
Термин «аллергический васкулит кожи» используется часто. Причем во многих случаях в термин «аллергический васкулит кожи» вкладывается тот же смысл, что и в термин «васкулит кожи». Поэтому зачастую данные термины используются в качестве синонимов. Однако это не полностью соответствует действительности.
Дело в том, что в научной литературе термином «аллергические васкулиты кожи» обозначают часть заболеваний, входящих в группу васкулитов кожи, при которых воспалительное поражение сосудов кожи и подкожной клетчатки первично, а не вторично на фоне какого-либо иного заболевания (например, туберкулеза, системной красной волчанки и т.д.). А поскольку наиболее часто рассматриваются именно такие первичные васкулиты кожи, не обусловленные каким-либо иным заболеванием, то их наименование «аллергические васкулиты кожи» фактически выступает в качестве синонима термина «васкулиты кожи».
Термин «некротический васкулит кожи» используется некоторыми авторами в качестве замены или синонима термину «аллергический васкулит кожи». Поэтому некротический васкулит кожи – это то же самое, что и аллергический васкулит кожи.
Васкулиты кожи также называются ангиитами, и представляют собой группу дерматозов, при которых всегда имеется воспалительный процесс в кровеносных сосудах кожного покрова или подкожной клетчатки. Воспалительный процесс в сосудах – неспецифический, то есть может быть обусловлен различными факторами, такими, как иммунные, аллергические, инфекционные и т.д.
Васкулиты кожи встречаются относительно редко, и в среднем в мире составляют 38 случаев на миллион человек. Заболевание чаще развивается у женщин, чем у мужчин.
Сложность описания васкулитов кожи обусловлена тем, что до текущего момента отсутствуют общепринятые классификации и даже терминологическая база в отношении данной группы заболеваний. Сегодня к васкулитам кожи относят примерно 50 различных заболеваний, часть из которых – совершенно разные патологии как по характеру течения, так и по причинным факторам, а другая часть весьма сходна между собой или даже считается этапами одного и того же заболевания.
Однако, несмотря на такую несогласованность классификаций васкулитов, среди них в качестве двух основных групп выделяют первичные и вторичные. Первичными васкулитами называется группа заболеваний, при которых воспалительный процесс в сосудах кожи и подкожной клетчатки является первичным, и не обусловленным каким-либо иным заболеванием. Первичные васкулиты обычно называют аллергическими васкулитами кожи, поскольку при всех заболеваниях данной группы имеет место вовлечение иммунной системы в воспалительный процесс.
Вторичные васкулиты, строго говоря, не являются самостоятельными заболеваниями, а представляют собой кожный синдром, сопутствующий и вызванный каким-либо иным заболеванием инфекционного (сифилис, туберкулез, сыпной тиф и др.), токсического (отравление свинцом и др.), аутоиммунного (системная красная волчанка, дерматомиозит, системная склеродермия и др.) или неопластического характера (рак легких, почек, крови и др.). То есть вторичный васкулит всегда обусловлен каким-либо иным основным заболеванием, а потому представляет собой не самостоятельную патологию, а только синдром, являющийся одним из проявлений основной болезни со стороны кожного покрова.
Соответственно, в данном материале речь пойдет о первичных васкулитах, поскольку именно они являются самостоятельными заболеваниями, а не кожными синдромами, сопутствующими различным патологиям.
Первичные васкулиты кожи могут из ограниченного процесса трансформироваться в системные патологии, при которых происходит поражение структур не только кожного покрова, но и внутренних органов и жизненно важных систем. В случае трансформации васкулитов кожи в системные патологические процессы происходит повреждение жизненно важных органов, вследствие чего возникают тяжелые осложнения, опасные для жизни. Именно поэтому важно своевременно диагностировать и лечить кожные васкулиты, чтобы не дать им возможности трансформироваться в системный патологический процесс с высоким риском смертельного исхода.
Кроме того, причиной васкулитов может стать прием некоторых лекарственных препаратов, таких, как антибиотики групп пенициллинов, тетрациклинов и цефалоспоринов, сульфаниламидные препараты, мочегонные средства (Фуросемид и Гипотиазид), антиконвульсанты (Фенитоин) и Аллопуринол. На указанные лекарственные препараты иммунная система также вырабатывает антитела, которые, соединяясь с лекарствами, образуют иммунные комплексы, повреждающие стенки кровеносных сосудов.
В более редких случаях причиной васкулитов кожи являются различные новообразования. Дело в том, что опухоли вырабатывают дефектные белки, которые воспринимаются иммунной системой в качестве чужеродных, а, следовательно, подлежащих уничтожению. Вследствие этого иммунная система вырабатывает антитела, которые соединяются с дефектными белками, образуют иммунные комплексы, которые откладываются на стенках сосудов и вызывают повреждение и воспалительный процесс в них.
Также существенную роль в развитии васкулитов кожи играют различные варианты хронической интоксикации (отравлений), эндокринные заболевания (например, сахарный диабет, гипотиреоз, гипертиреоз и др.), нарушения обмена веществ, переохлаждение или перегревание, чрезмерное физическое или психическое напряжение, венозный застой крови или фотосенсибилизация (повышенная чувствительность к солнечному излучению).
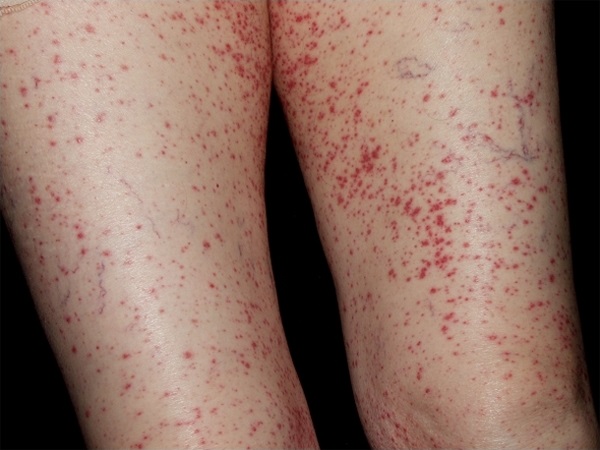
- Воспалительные изменения кожного покрова;
- Склонность кожи к отеку, высыпаниям, кровоизлияниям и некрозам;
- Симметричность поражения (повреждения появляются одновременно на обеих ногах, или на левой и правой стороне тела, и т.д.);
- Полиморфизм элементов высыпаний (пятна, пурпура, узелки, некрозы, корочки, язвы, эрозии и т.д.);
- Первичная и преимущественная локализация повреждений на ногах (голенях);
- Наличие каких-либо сопутствующих сосудистых, аллергических, ревматических, аутоиммунных и иных системных заболеваний;
- Наличие причинно-следственной связи между перенесенным инфекционным заболеванием или применением лекарственного препарата и первым проявлением васкулита;
- Острое или хроническое течение.
Очень важным и всегда присутствующим симптомом при васкулитах являются высыпания на кожном покрове. Причем характер высыпаний весьма разнообразен – это пятна, пурпуры, узлы, некрозы, корочки, эрозии, язвы и т.д. Но главным признаком васкулитов является наличие пальпируемой пурпуры, то есть покраснения, которое ощутимо возвышается над остальной кожей и которое, соответственно, можно прощупать пальцами.
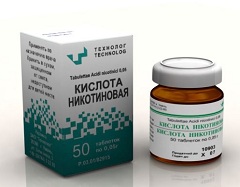
Для лечения васкулитов, при которых поражается не только кожа (геморрагический васкулит), применяют Преднизолон, препараты группы НПВС (Индометацин, Ибупрофен, Нимесулид, Диклофенак, Аспирин и т.д.), антикоагулянты (Гепарин), антиагреганты (Клопидогрель и т.д.) и Никотиновую кислоту. Если указанные препараты оказываются неэффективными, то проводят процедуру плазмафереза с целью удаления из кровотока циркулирующих иммунных комплексов, обуславливающих повреждение стенок сосудов.
Для симптоматической терапии всех остальных васкулитов кожи применяют препараты группы НПВС (например, Индометацин, Ибупрофен, Диклофенак, Нимесулид и др.), салицилаты (Аспирин и др.), препараты кальция, витамины Р, С и Е, сосудорасширяющие препараты (Ксантинола никотинат, Пентоксифиллин и др.), антикоагулянты (Гепарин), антиагреганты (Клопидогрель), Преднизолон, цитостатики (Метотрексат и др.), детоксикационные растворы (физиологический раствор, Гемодез и др.), раствор калия йодида 2% (только при узловатой эритеме), а также методы физиотерапии, такие, как ультравысокочастотная терапия, диатермия, индуктотермия, ультразвук с гидрокортизоном, ультрафиолетовое облучение.
В качестве средств наружной терапии при любых васкулитах для заживления повреждений применяют 1 – 2% растворы метиленовой синьки, мази, способствующие эпителизации (Солкосерил, Актовегин и др.), мази с глюкокортикоидами (Дексаметазоновая мазь, Гидрокортизоновая мазь, Дексазон, Максидекс и др.), мази с ферментами (Ируксол, Химопсин и др.), а также аппликации с Димексидом.
После исчезновения клинических симптомов терапия васкулитов не заканчивается, а продолжается до полной нормализации лабораторных анализов. После нормализации анализов в течение 6 – 12 месяцев проводится поддерживающее лечение.
Кожный васкулит — что это за болезнь? Причины, симптомы (геморрагическая сыпь, ревматоидный артрит), диагностика, последствия – видео

Согласно классификации W.M. Sams, васкулиты кожи в зависимости от особенностей патогенеза (развития патологии) подразделяются на следующие группы:
1. Лейкоцитокластические васкулиты:
- лейкоцитокластический васкулит (аллергический васкулит Руитера);
- утрикароподобный васкулит;
- эссенциальная смешанная криоглобулинемия;
- гипергаммаглобулинемическая пурпура Вальденстрема;
- стойкая возвышающаяся эритема;
- многоформная экссудативная эритема;
- лихеноидный парапсориаз.
2. Ревматические васкулиты. Являются вторичными, и развиваются на фоне системной красной волчанки, ревматоидного артрита и дерматомиозита.
3. Гранулематозные васкулиты:
- аллергический гранулематозный ангиит;
- гранулема лица;
- гранулематоз Вегенера;
- гранулема кольцевидная;
- липоидный некробиоз;
- ревматические узелки.
4. Узелковый периартериит (кожный и классический тип).
5. Гигантоклеточный артериит (височный артериит, ревматическая полимиалгия, болезнь Такаясу).
Вышеприведенной классификацией пользуются в основном врачи англоязычных стран. В странах бывшего СССР, а также в странах континентальной Европы данная классификация васкулитов практически не применяется.
Более современной классификацией васкулитов, используемой в англоязычном мире, является классификация The Chapel Hill Consensus Conference 1992 года. Согласно данной классификации, васкулиты кожи подразделяются на следующие группы:
1. Васкулиты с поражением крупных сосудов кожи:
- Гигантоклеточный артериит (височный артериит, ревматическая полимиалгия);
- Артериит Такаясу.
2. Васкулиты с поражением сосудов кожи среднего калибра:
- Узелковый периартериит;
- Болезнь Кавасаки.
3. Васкулиты с поражением мелких сосудов кожи:
- Гранулематоз Вегенера;
- Синдром Чега-Штрауса;
- Микроскопический полиангиит;
- Пурпура (геморрагический васкулит) Шенлейна-Геноха;
- Криоглобулинемический васкулит;
- Лейкоцитокластический васкулит (аллергический васкулит Руитера).
4. ANCA-позитивные васкулиты кожи (представляют собой смешанные васкулиты, при которых поражаются сосуды среднего и мелкого калибра):
- Гранулематоз Вегенера;
- Синдром Чега-Штрауса;
- Болезнь Кавасаки;
- Утрикарный васкулит;
- Стойкая возвышающаяся эритема;
- Гранулема лица;
- Острый геморрагический отек у грудных детей (болезнь Филькенштейна).
В странах бывшего СССР наиболее часто используются две другие классификации васкулитов кожи, предложенные Павловым и Шапошниковым, а также Иванова. В данные классификации включается большее количество различных заболеваний, по сравнению с классификациями англоязычных стран. Поэтому врачи и ученые советской медицинской школы и ее школ-последовательниц предпочитают именно эти классификации, позволяющие объединить и классифицировать гораздо большее число различных воспалительных патологий сосудов кожи.
Согласно классификации Павлова и Шапошникова, васкулиты кожи подразделяются на следующие разновидности:
Глубокие васкулиты кожи (поражаются сосуды, лежащие глубоко в толще кожи):
1. Острая узловатая эритема.
2. Хроническая узловатая эритема:
- Узелковый васкулит Монтгомери-О’Лири-Баркера (обычная форма);
- Мигрирующая узловатая эритема Беферштедта;
- Подострый мигрирующий гиподермит Вилановы-Пиньоля.
Поверхностные васкулиты кожи (поражаются сосуды, лежащие в поверхностных слоях кожи):
1. Аллергические васкулиты:
- Геморрагический васкулит (болезнь Шенлейна-Геноха, геморрагический капилляротоксикоз);
- Аллергический артериолит Руитера (лейкоцитокластический васкулит, полиморфный дермальный васкулит, синдром Гужеро-Дюперра, болезнь Гужеро-Руитера, некротизирующий васкулит);
- Узелковый некротический васкулит (папулонекротический васкулит, нодулярный дерматит Вертера-Дюмлинга);
- Геморрагический лейкокластический микробид (микробид Мишера-Шторка);
- Острый оспенновидный лихеноидный парапсориаз Габермана-Муха;
- Диссеминированный аллергоидный ангиит Роскама.
2. Капилляриты хронические (гемосидерозы, геморрагически-пигментные дерматозы). Заболевания, относящиеся к капилляритам, часто являются стадиями одного и того же патологического процесса и могут одновременно выявляться у одного и того же человека. К капилляритам относят следующие заболевания:
- Кольцевидная телеангиэктатическая пурпура (болезнь Майокки);
- Болезнь Шамберга (пигментный прогрессивный дерматоз);
- Пурпурозный лихеноидный пигментный дерматит (синдром Гужеро-Блюма);
- Экзематоидная пурпура Дукаса-Капетанакиса;
- Зудящая пурпура Левенталя;
- Дугообразная телеангиэктатическая пурпура Турена;
- Пурпурозный пигментный ангиодермит (дерматит охряный, синдром Фавра-Ше);
- Белая атрофия кожи Милиана;
- Сетчатый старческий гемосидероз;
- Ортостатическая пурпура.
Дермогиподермальные васкулиты (поражаются сосуды, залегающие на границе между глубокими и поверхностными слоями кожи):
- Ливедо-ангиит (кожная форма узелкового периартериита).
Наконец, наиболее полной и развернутой считается классификация васкулитов кожи Иванова, которая в настоящее время рекомендована к применению Министерством здравоохранения России. Классификация Иванова основана на глубине залегания поврежденных сосудов в толще кожи, и позволяет объединить разрозненные патологии, представляя их различными типами одного и того же патологического процесса. Поэтому каждому типу патологического процесса в классификации Иванова соответствуют традиционные названия заболеваний, которые считаются проявлениями данного типа васкулита. Согласно данной классификации, васкулиты кожи подразделяются на следующие группы:
Дермальные ангииты (поражаются сосуды поверхностного слоя кожи):
1. Полиморфный дермальный ангиит (данному названию соответствуют следующие исторически сложившиеся наименования заболевания: аллергический артериолит Руитера (лейкоцитокластический васкулит, синдром Гужера-Дюперра, болезнь Гужеро-Руитера, некротизирующий васкулит)). Данное заболевание может протекать в следующих клинических типах:
- Утрикарный тип (по данному типу протекает утрикарный васкулит);
- Геморрагический тип (по данному типу протекают следующие заболевания: геморрагический васкулит (анафилактоидная пурпура Шенлейна-Геноха, геморрагический капилляротоксикоз) и геморрагический лейкоцитокластический микробид Мишера-Шторка);
- Папулонодулярный тип (по данному типу протекает нодулярный дермальный аллергид Гужеро);
- Папулонекротический тип (по данному типу протекает некротический нодулярный дерматит Вертера-Дюмлинга);
- Пустулезно-язвенный тип (язвенный дерматит, гангренозная пиодермия);
- Язвенно-некротический тип (молниеносная пурпура);
- Собственно полиморфный тип (по данному типу протекает трехсимптомый синдром Гужеро-Дюперра (полиморфно-нодулярный тип ангиита Руитера)).
2. Хроническая пигментная пурпура Шамберга-Майокки (данному названию соответствуют следующие исторически сложившиеся наименования группы заболеваний: гемосидерозы, геморрагически-пигментные дерматозы, болезнь Шамберга-Майокки):
- Петехиальный тип (по данному типу протекает болезнь Шамберга);
- Телеангиэктатический тип (по данному типу протекает кольцевидная телеангиэктатическая пурпура Майокки и дугообразная телеангиэктатическая пурпура Турена);
- Лихеноидный тип (по данному типу протекает пурпурозный лихеноидный пигментный дерматит (синдром Гужеро-Блюма));
- Экзематоидный тип (по данному типу протекает экзематоидная пурпура Дукаса-Капетанакиса).
Дермогиподермальные ангииты (поражаются сосуды, залегающие на границе между глубокими и поверхностными слоями кожи):
- Ливедо-ангиит – по данному типу протекает кожная форма узелкового периартериита (некротизирующий васкулит, ливедо с узлами, ливедо с изъязвлениями).
Гиподермальные ангииты (поражаются сосуды, лежащие в глубоких слоях кожи):
1. Узловатый васкулит:
- Острая узловатая эритема;
- Хроническая узловатая эритема (узловатый васкулит);
- Мигрирующая (подострая) узловатая эритема (по данному типу протекают следующие заболевания: гиподермит Вилановы-Пиньоля, мигрирующая узловатая эритема Беферштедта, болезнь Вилановы).
2. Узловато-язвенный васкулит.
Кожный васкулит: виды и формы (геморрагический, аллергический, уртикарный). Прогноз и рецидив при васкулите (рекомендации врача-дерматолога) – видео
Васкулиты являются полиэтиологичными заболеваниями – то есть развиваются под влиянием сразу нескольких причин, а не какой-либо одной. Так, возможными причинами васкулитов могут быть следующие факторы:
- Бактериальные инфекции, вызванные стафилококками, стрептококками, энтерококками, иерсиниями, микобактериями (например, тонзиллиты, отиты, фарингиты, синуситы, флебиты, аднекситы, инфекционные поражения кожи);
- Вирусные инфекции, вызванные вирусом Эпштейна-Барр, гепатитов В и С, иммунодефицита человека, парвовирусами, цитомегаловирусом, вирусами простого герпеса, гриппа, кори и т.д.);
- Грибковые инфекции (кандидозы, аспергиллезы, трихофитии, дерматофитии);
- Паразитарные инфекции (аскаридоз, амебиаз, токсоплазмоз).
2. Прием некоторых лекарственных препаратов:
- Антибиотики группы пенициллинов (Амоксициллин, Ампициллин и др.);
- Антибиотики группы цефалоспоринов (Цефалексин, Цефуроксим, Цефтазидим и др.);
- Сульфаниламидные препараты (Гросептол, Бисептол, Фталазол, Сульфазол, Стрептомицин, Синтомицин и др.);
- Мочегонные препараты группы тиазидных (Фуросемид, Гипотиазид, Хлортиазид);
- Антиконвульсанты (Фенитоин);
- Гормональные контрацептивы и препараты для заместительной гормонотерапии у женщин;
- Анти-ФНО (Ремикейд, Энбрел, Хумира, Адалимумаб, Цертолизумаб Пеголь, Этанерцепт, Голимумаб, Инфликсимаб и др.);
- Йодиды и бромиды;
- Соли золота;
- Аллопуринол;
- Изотретиноин;
- Нитрофуран;
- Пропилтиоурацил.
3. Новообразования любой локализации.
4. Аутоиммунные заболевания (сывороточная болезнь, семейная средиземноморская лихорадка, болезнь Крона и др.).
5. Синдром резекции тонкой кишки.
6. Нейтрофильные дерматозы (болезнь Бехчета, синдром Свита).
8. Длительный обструктивный респираторный синдром с последующим гломерулонефритом и поражением кожи и слизистых.
9. Хроническая интоксикация (отравление пищевыми продуктами, тяжелыми металлами и другими токсинами).
10. Эндокринные заболевания (сахарный диабет, гипотиреоз, гипертиреоз).
11. Нарушения обмена веществ.
12. Переохлаждение или перегревание.
13. Чрезмерное физическое или психическое напряжение.
15. Фотосенсибилизация (повышенная чувствительность к солнечному излучению) или чрезмерная инсоляция (частое и длительное нахождение под солнечными лучами, в том числе в солярии).
16. Перенесенные травмы и операции.
18. Сердечно-сосудистые заболевания.
19. Влияние радиационного излучения.
Несмотря на широкий перечень этиологических факторов васкулитов, установить причину развития болезни в каждом конкретном случае не всегда возможно. Для развития заболевания важно количество действующих на человека возможных причинных факторов васкулита, стойкость его организма к повреждениям, а также частота переохлаждений и перегреваний.
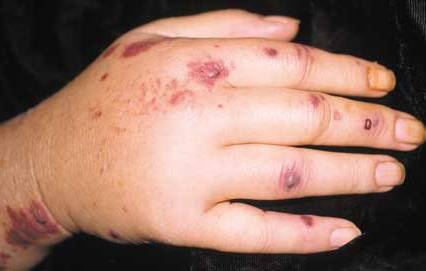
- Воспалительные изменения кожного покрова;
- Склонность кожного покрова к отекам, высыпаниям, кровоизлияниям и некрозам;
- Симметричность поражения (участки поражения кожи появляются одновременно на обеих ногах, или на левой и правой стороне тела, и т.д.);
- Полиморфизм элементов высыпаний (пятна, пурпура, узелки, некрозы, корочки, язвы, эрозии и др.);
- Первичная и преимущественная локализация повреждений на ногах (голенях);
- Наличие каких-либо сопутствующих сосудистых, аллергических, ревматических, аутоиммунных и иных системных заболеваний;
- Наличие причинно-следственной связи между перенесенным инфекционным заболеванием или применением лекарственного препарата и первым проявлением васкулита;
- Острое или хроническое течение.
Характерологическим симптомом любых васкулитов кожи, который присутствует при любых заболеваниях данной группы, является пальпируемая пурпура. Данная пурпура представляет собой участок покраснения кожи, который возвышается над окружающей поверхностью. Соответственно, данное покраснение можно прощупать пальцами (пропальпировать). Все остальные высыпания на кожном покрове при васкулитах могут носить разный характер – это и пятна, и пурпура, и узлы, и некрозы, и корочки, и эрозии, и язвы.
Кроме того, имеются общие клинические проявления и у васкулитов, классифицированных по диаметру пораженных сосудов. Для формирования общего представления о симптоматике различных васкулитов и ее различиях при повреждении сосудов разного диаметра приведем признаки заболеваний в таблице ниже.
| Симптомы васкулитов, обусловленных поражением сосудов крупного диаметра | Симптомы васкулитов, обусловленных поражением сосудов среднего диаметра | Симптомы васкулитов, обусловленных поражением сосудов мелкого диаметра |
| Перемежающаяся хромота | Подкожные узлы | Пурпура (красная сыпь) |
| Несимметричное артериальное давление (разница в значении давления на правой и левой руках составляет более 20 мм рт. ст.) | Сетчатое ливедо (синюшные или красные очаги на коже в виде петли, создающие эффект «мраморной кожи») | Нейтрофильные гранулемы, расположенные в форме забора (по результатам гистологии) |
| Отсутствие пульса | Гангрена пальцев | Пузырьки и пузыри |
| Расширение аорты | Невриты | Поверхностные язвы |
| Экхимозы (синяки) | Глубокие язвы | Гломерулонефрит |
| Конституциональные симптомы | Мелкие рубцы на ладонях и пальцах рук | Утрикария (волдыри на покрасневшей коже) |
| Аневризмы (истончение стенок) сосудов | Инфильтрированная эритема (участки красной отечной, уплотненной кожи) | |
| Инфаркты | Желудочная колика | |
| Узлы на фоне покрасневшей кожи | Склерит, эписклерит, увеит (формы воспаления глаза) | |
| Гипертония | Кровоизлияния в легкие | |
| Конституциональные симптомы | Конституциональные симптомы |
Перечисленные общие для всех васкулитов кожи симптомы, а также общие клинические признаки для васкулитов с поражением сосудов разного диаметра не дают полного представления о всем спектре симптоматики заболеваний данной группы. Поэтому ниже мы рассмотрим характерные клинические симптомы различных заболеваний, входящих в группу васкулитов. Причем сначала приведем клинические проявления различных типов васкулитов согласно классификации Иванова, поскольку именно она в настоящее время является основной, рекомендованной Министерством здравоохранения России. А затем дополним описание клинических проявлений васкулитов сведениями о симптоматике некоторых заболеваний, входящих в классификацию Шапошникова и Павлова, и отсутствующих в классификации Иванова.
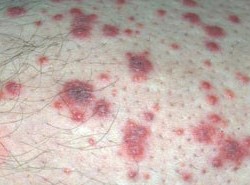
Заболевание является хроническим с рецидивирующим течением – то есть эпизоды полного здоровья сменяются периодами обострений, во время которых на коже появляются высыпания. Высыпания в первый раз появляются на голенях ног, но впоследствии могут локализоваться на любых других участках тела. Высыпания могут формироваться в виде волдырей, красных пятен различного размера, воспаленных узелков или бляшек, поверхностных узлов, пузырьков, пузырей, пустул, эрозий, язв, рубцов, поверхностных некрозов и папулонекротических элементов (отмирающих узелков). Во время наличия на коже высыпаний у человека повышается температура тела, развивается общая слабость, присутствуют боли в суставах и головные боли. Высыпания держатся на коже от нескольких недель до нескольких месяцев, после чего исчезают, и наступает период ремиссии.
Полиморфный дермальный васкулит может протекать по семи типам, и мы приведем клинические симптомы каждого типа с указанием того, какое заболевание из классификации Шапошникова и Павлова соответствует описываемому типу из классификации Иванова.
Утрикарный тип полиморфного дермального васкулита (по классификации Шапошникова и Павлова ему соответствует утрикарный васкулит). Проявляется волдырями различного размера, формирующимися на различных участках кожи. Волдыри стойкие, сохраняются в течение 1 – 3 суток. В области волдырей человек ощущает жжение и раздражение кожи, зуд отсутствует. Высыпаниям обычно сопутствуют боли в суставах, боли в животе, иногда гломерулонефрит.
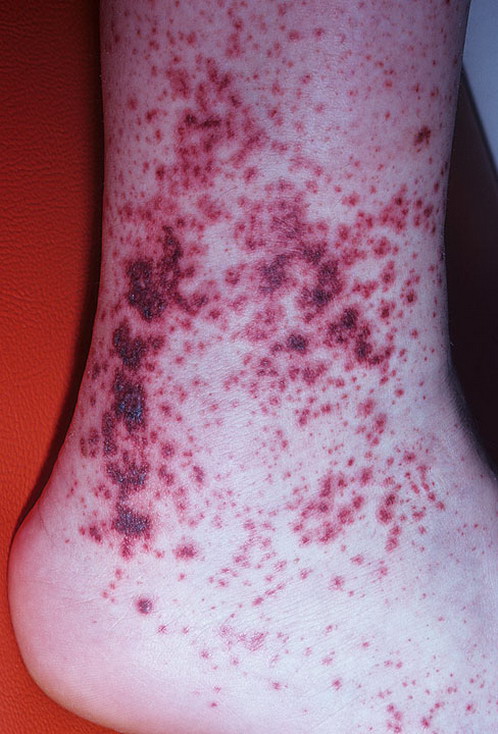
Однако сначала при геморрагическом васкулите на коже появляются мелкие воспаленные пятна, похожие на волдыри, которые трансформируются в пурпуру. Далее усиливается воспалительный процесс, пятна пурпуры сливаются между собой и образуют пузыри, которые через несколько дней вскрываются, а на их месте образуются язвы и эрозии. Во время высыпаний присутствует отек ног.
Помимо кожи ног, пурпура может локализоваться на слизистой оболочке ротовой полости и зева.
Как правило, высыпаниям на коже сопутствуют лихорадка, боли в суставах, боли в животе и кровянистый стул.
Папулонодулярный тип (по классификации Шапошникова и Павлова ему соответствует нодулярный дермальный аллергид Гужеро). Данное заболевание встречается редко, и характеризуется развитием на коже гладких плоских узелков округлой формы размером с чечевичное зерно или мелкую монетку. Кроме того, могут формироваться бледно-розовые отечные узлы размером с фундук, болезненные при попытке их прощупать пальцами. Высыпания обычно располагаются на ногах или руках, гораздо реже – на туловище. Они не сопровождаются какими-либо ощущениями (не болят, не зудят, не чешутся и т.д.).
Папулонекротический тип (по классификации Шапошникова и Павлова ему соответствует некротический нодулярный дерматит Вертера-Дюмлинга). Проявляется образованием плоских или полукруглых узелков без шелушения, в центральной части которых практически всегда вскорости формируется черная корочка, представляющая собой некроз. Под корочкой расположены поверхностные язвочки. После рассасывания узелков (папул) на их месте образуются рубчики, напоминающие штамп. Высыпания обычно располагаются на разгибательных поверхностях голеней, бедер и ягодицах, и внешне очень похожи на папулонекротический туберкулез.
Пустулезно-язвенный тип (по классификации Шапошникова и Павлова ему соответствует язвенный дерматит, гангренозная пиодермия). На начальном этапе образуются небольшие везикулопустулы (узелки с пузырьками), которые быстро трансформируются в язвы, окруженные по периметру красно-синюшным валиком. На поверхности язв имеется обильное гнойное отделяемое и ощущается сильная болезненность. Язвы увеличиваются в размерах за счет роста по периферии вследствие распада синюшно-красного валика, ограничивающего высыпание. После заживления язв на их месте образуются рубцы, долго сохраняющие красную окраску. Высыпания локализуются чаще всего на коже нижней части живота или на голенях, но могут образовываться на любом участке тела.
Язвенно-некротический тип (по классификации Шапошникова и Павлова ему соответствует молниеносная пурпура). Заболевание начинается остро, и далее принимает затяжное течение. На коже формируются участки некрозов в форме крупных черных струпов. Иногда перед образованием струпа на коже формируется обширное красное пятно или пузырь. Процесс образования струпов сопровождается температурой и сильной болью в области повреждения. Как правило, повреждения располагаются на ногах или ягодицах.
Характерной особенностью молниеносной пурпуры является серпингирование, когда с одной стороны тела (например, справа) формируются некрозы (струпы), а с другой (например, слева) уже идет процесс их рубцевания.
Собственно полиморфный тип – по классификации Шапошникова и Павлова ему соответствует трехсимптомый синдром Гужеро-Дюперра (полиморфно-нодулярный тип ангиита Руитера). На коже появляются высыпания разного характера, соответствующие различным типам дермального васкулита. Причем чаще всего на коже имеются одновременно отечные красные пятна, отечные мелкие узлы и пальпируемая пурпура. Именно из-за наличия одновременно трех типов высыпаний на коже данное заболевание в старых традиционных классификациях называется трехсимптомным синдромом Гужеро — Дюперра, или полиморфно-нодулярным типом артериолита Руитера.
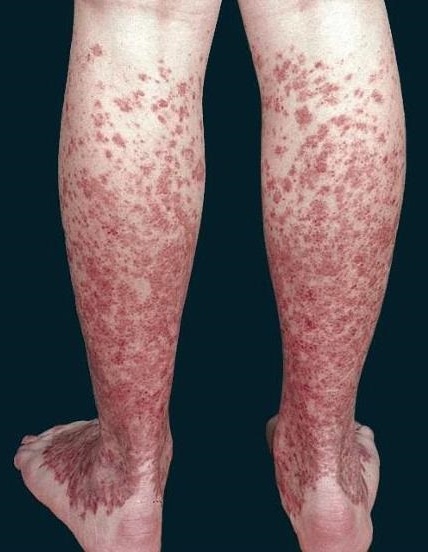
Петехиальный тип – по классификации Шапошникова и Павлова ему соответствует болезнь Шамберга (стойкая прогрессирующая пигментная пурпура Шамберга). Данный тип представляет собой основное заболевание группы капилляритов (хронической пигментной пурпуры Шамберга-Майокки), которое является как бы родоначальником всех других типов гемосидерозов. Характеризуется появлением на коже множества мелких точечных красновато-бурых пятен без отека, которые со временем превращаются в стойкие буровато-желтые очаги гемосидероза различной формы и размеров. Обычно высыпания появляются на ногах, но могут распространяться и на другие участки тела. Они не сопровождаются какими-либо ощущениями (болями, зудом и др.), и выявляются почти всегда только у мужчин.
Телеангиэктатический тип – по классификации Шапошникова и Павлова ему соответствует кольцевидная телеангиэктатическая пурпура Майокки и дугообразная телеангиэктатическая пурпура Турена. Проявляется образованием пятен в форме медальонов, в центральной части которых имеются сеточки из мелких сосудов на слегка атрофичной коже, а по периметру расположены мелкие точки кровоизлияний на фоне буровато-желтых очагов.
Лихеноидный тип – по классификации Шапошникова и Павлова ему соответствует пурпурозный лихеноидный пигментный дерматит (синдром Гужеро-Блюма). Характеризуется появлением мелких узелков телесного цвета, поверхность которых покрыта утолщенной кожей с гипертрофированным рисунком. Такие узелки могут сливаться, образуя бляшки любой формы с шелушащейся поверхностью. Узелки сочетаются с мелкими точечными кровоизлияниями, буровато-желтыми очагами гемосидероза и небольшими сосудистыми сеточками. В области очагов гемосидероза возвышаются узелки пурпурной окраски размером с просяное зерно. Кожа умеренно зудит, но болевых ощущений, как правило, нет.
Экзематоидный тип (по классификации Шапошникова и Павлова ему соответствует экзематоидная пурпура Дукаса-Капетанакиса). Характеризуется появлением точечных красных пятен и буро-желтых очагов гемосидероза с шелушением, а на окружающей их коже формируется отечность, покраснение, узелки с пузырьками и корочки. Все высыпания сопровождаются сильным зудом.
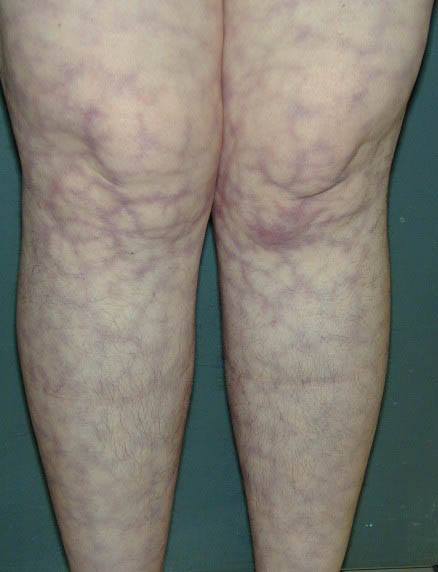
В области локализации ливедо ощущаются тянущие боли, зябкость, пульсирующие боли в узлах и язвах.
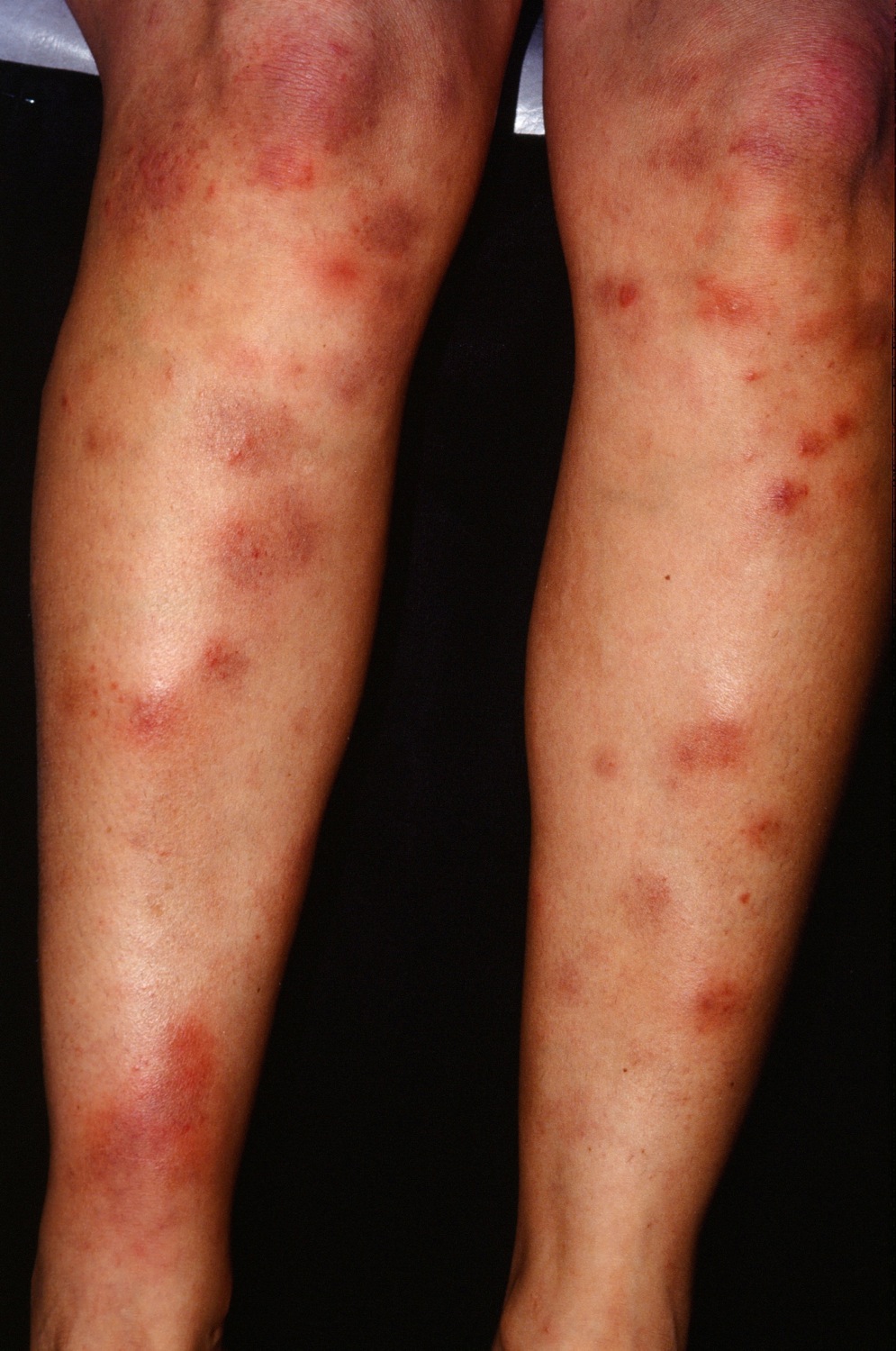
Острая узловатая эритема. Является классическим, или обычным вариантом заболевания. Проявляется быстрым появлением отечных болезненных ярко-красных узлов на голенях, хорошо видимых на фоне общей отечности кожи голеней и стоп. Размер узлов может достигать площади детской ладошки. Высыпаниям сопутствует повышенная температура тела, общая слабость, головная боль, боли в суставах. Узлы исчезают с поверхности кожи в течение 2 – 3 недель, не оставляя каких-либо следов (рубцов, язв, гиперпигментаций и т.д.). Пока узлы не исчезнут, их окраска последовательно меняется с ярко-красной на синюшную, затем зеленоватую и желтую, напоминая «цветение синяка». После исчезновения синяков происходит выздоровление, рецидивы случаются крайне редко.
Хроническая узловатая эритема (узловатый васкулит). Наиболее частая форма глубокого васкулита кожи, которая отличается длительным рецидивирующим течением. Как правило, развивается у женщин среднего или пожилого возраста на фоне имеющихся сосудистых, аллергических заболеваний, очагов инфекции в ЛОР-органах, инфекционных и опухолевых процессов в половых органах. В период обострений образуются немногочисленные плотные болезненные синюшно-розовые узлы размером с фундук или грецкий орех, которые через некоторое время исчезают бесследно.
Мигрирующая (подострая) узловатая эритема (по классификации Шапошникова и Павлова ей соответствуют гиподермит Вилановы-Пиньоля, мигрирующая узловатая эритема Беферштедта, болезнь Вилановы). Течение заболевания – подострое или хронические, с чередованием периодов обострения и ремиссии. Высыпания в виде единичного плоского узла появляются сначала на голенях, причем они несимметричны (то есть на одной ноге есть, а на второй – отсутствуют). Узел окрашен в розовато-синюшный цвет, имеет тестоватую консистенцию, быстро увеличивается в размерах, превращаясь в большую глубокую бляшку с запавшим центром и валиком по периферии. Данному большому узлу сопутствуют несколько мелких узелков на обеих ногах. Узлы сохраняются в течение нескольких недель или месяцев, и могут сопровождаться температурой, недомоганием и болями в суставах.
Поражаются сосуды подкожной клетчатки. Характеризуется появлением на коже голеней болезненных воспаленных узлов ярко-красного цвета размером до 1,5 см в диаметре. Появление узлов сопровождается повышением температуры тела, отеком голеней и стоп и болями в суставах. Узлы исчезают в течение 2 – 3 недель, причем их окраска последовательно меняется с ярко-красной на синюшную, затем зеленоватую и желтую, напоминая «цветение синяка». При более тяжелой форме заболевания узлы плотные, синюшно-красные и малоболезненные, но длительно не исчезающие.
Рассмотрим дополнительно клинические признаки некоторых заболеваний, входящих в группу васкулитов кожи, но не отраженных выше и имеющихся в классификации Шапошникова и Попова:
Зудящая пурпура Левенталя похожа на пурпуру Дукаса-Капетанакиса, но высыпания сильнее лихенизированы (кожа на них утолщена, а кожный рисунок усилен), более интенсивно чешутся и не так склонны к образованию отека, язв и корочек.
Заболевание хроническое, характеризуется образованием на ногах по ходу варикозно расширенных вен желто-бурых пятен с мелкими точечными кровоизлияниями. Желто-бурые пятна цвета желтой охры отграничены от окружающей кожи, шелушатся, и при длительном существовании кожа в их области атрофируется. На фоне атрофии кожи возникают трофические язвы, отек, корочки, эрозии.
Возникает у пожилых людей вследствие возрастных дегенеративных изменений стенки сосудов. На коже появляются коричневые, красные пятна, точечные кровоизлияния, которые перемежаются сосудистыми звездочками. Такие поражения локализуются на голенях, бедрах, предплечьях, тыльной стороне кистей, и сопровождаются шелушением и зудом.
Характеризуется развитием пурпуры и точечных кровоизлияний, которые сливаются между собой на фоне очагов покраснения и шелушения. Высыпания располагаются на голенях, стопах, бедрах.
На коже появляются распространенные множественные красные пятна с участками кровоизлияний в них. Помимо пятен, на коже образуются пузырьки и узелки, быстро подвергающиеся изъязвлению и некротизации, вследствие чего на них формируются корочки. Высыпания локализуются по всему телу, на лице и на слизистой оболочке ротовой полости.
Первыми признаками заболевания являются повышение температуры тела, озноб и увеличение лимфатических узлов. Через некоторое время на коже появляются пузырьки, узелки, оспенноподобные пустулы, располагающиеся на слегка красноватой коже. Как правило, высыпания локализуются на бедрах, туловище, в подколенных ямках, на лице и на слизистых оболочках половых органов или ротовой полости. Высыпания на слизистых расположены на красноватых участках, и представляют собой серовато-белые гладкие бляшки или узелки размером с чечевичное зерно.
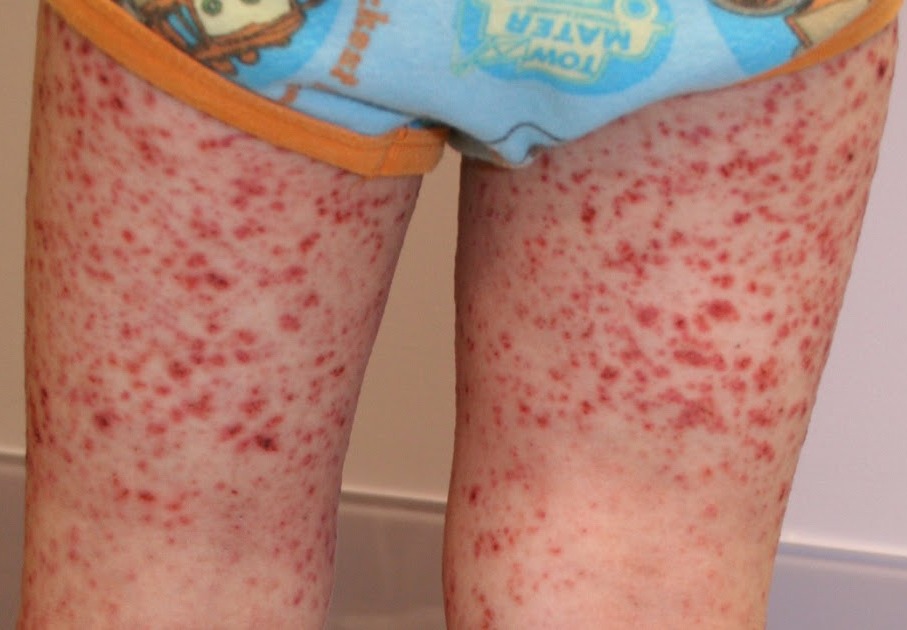
У детей васкулиты обычно манифестируют после перенесенного острого инфекционного заболевания, вызванного стрептококками, например, ангины, гломерулонефрита и т.д.
Течение васкулитов у детей более тяжелое, чем у взрослых, а степень повреждения кожи и сосудов сильнее. Однако в общем течение васкулитов и принципы их лечения у детей такие же, как и у взрослых.
Автор: Наседкина А.К. Специалист по проведению исследований медико-биологических проблем.
источник