1.? Назовите механизм передачи вируса кори:
Е. Воздушно-капельный, фекально-оральный
2. Возбудителем кори является:
3. Для вируса кори характерно:
А. Высокая устойчивость в окружающей среде.
В. Длительно сохраняется на предметах обихода.
*С. Низкая устойчивость в окружающей среде.
D. Длительно сохраняется в воде
Е. Длительно сохраняется на продуктах питания
4. Все перечисленные периоды являются периодами кори, кроме:
D. Период пигментации сыпи
5. Выберите патогномоничный симптом кори :
*С. Симптом Филатова-Коплика
Е. Патогномоничных симптомов нет
6. Для катарального периода кори характерны все симптомы, кроме :
*Е. Регионарное увеличение заднешейных и затылочных лимфоузлов
7. Инкубационный период кори имеет продолжительность:
8. С каким из перечисленных заболеваний необходимо прежде всего дифференцировать корь в катаральный период:
9. Назовите характерную сыпь при кори:
10. Назовите характерную особенность сыпи при кори:
А. Высыпает одновременно на всем теле
В. Сгущается на разгибательных поверхностях
*С. Имеет этапность высыпания сверху вниз
D. После себя не оставляет пигментации
Е. Высыпает на гиперемированном фоне кожи
11. Корь может осложниться всем перечисленным, кроме:
12. Коревую сыпь следует дифференцировать со всеми заболеваниями кроме:
В. Энтеровирусная экзантема
*Е. Со всеми перечисленными сыпями
13. Больной корью заразен до :
А. 5-го дня с момента последнего высыпания
*В. 5-го дня с момента появления сыпи
С. Появления пигментации сыпи
D.10-го дня с момента появления сыпи
Е. 5-го дня от начала заболевания
14. При каком осложнении кори удлиняется заразный период :
С. Заразный период не удлиняется
15.Назовите контингент не восприимчивых к возбудителю кори людей:
А. От 1-го года до 3-х лет жизни
D. Взрослые старше 50-ти лет
Е. Дети 3-5-и летнего возраста
16. Сколько дней длится катаральный период кори:
17. Пятна Филатова-Коплика появляются:
В. В первый день катарального периода
18. Выберите атипичную форму кори :
19. Назовите показания для обязательной госпитализации детей, больных корью:
А. Повышение Т тела до 38 С
В. Ребенок из семьи, где есть дети младшего возраста.
D. Госпитализируются все больные дети, возрастом до 5 лет
20. Против кори вакцинируют:
21. Какие противоэпидемические мероприятия необходимо провести в очаге кори?
В. Ежедневный осмотр контактных детей
С. Введение противокоревого иммуноглобулина контактным не привитым и не болевшим ранее
D. Раннее выявление и изоляция больных
22. Какие противоэпидемические мероприятия необходимо проводить в очаге кори ?
*А. Заключительная дезинфекция
В. Профилактическое лечение контактных детей антибиотиками
С. Профилактическое лечение контактных детей сульфаниламидами
D. Введение контактным детям иммуноглобулина
23. Кому с профилактической целью вводят противокоревой иммуноглобулин :
*В. Контактным не привитым ранее и не болевшим
С. Контактным с неблагоприятным преморбидным фоном
D. Контактным с катаральными явлениями
Е. Серопрофилактика кори не проводится
24. Какой из представленных вспомогательных методов диагностики кори наиболее информативен :
25. Митигированная корь развивается у :
*А. Детей, которым проведена иммунопрофилактика
В. Детей старше 5-и летнего возраста
С. Детей с неблагоприятным преморбидным фоном
D. Детей раннее болевших корью
26. Основной метод диагностики митигированной кори :
27. Участковый педиатр на вызове диагностирует у 4-х летнего ребенка не осложненную форму кори, врач :
А. Обязательно госпитализирует больного
*В. Проводит лечение ребенка на дому
С. Обследует вирусологически всех контактных
D. Вводит всем членам семьи иммуноглобулин
Е. Накладывает карантин на всех членов семьи
28. В план лечения больного корью входит все, кроме:
А. Антигистаминные препараты
*D. Обязательное назначение антибиотиков
29. Особенностями течения митигированной кори являются все перечисленные, кроме:
С. Отсутствие катаральных явлений
*D. Отсутствие этапности высыпания
Е. Отсутствие пятен Филатова-Коплика
30. Антибиотики больным корью обязательно назначаются :
источник
Это заболевание является распространенным среди людей любого возраста, считается одним из самых заразных. Согласно статистике, восприимчивость к инфекции составляет практически 100%. Так, если не привитый человек контактирует с больным – риск заболеть крайне высок. Симптомы кори у детей и взрослых практически не отличаются. Важно во избежание распространения этого заболевания вовремя проводить вакцинацию и предпринимать другие противоэпидемические меры.
Корь – распространенная инфекционная болезнь, возбудителем которой служит вирус РНК, отличающийся специфической формой. Передается недуг воздушно-капельным путем и может сразить любого, послужив причиной тяжелых последствий. Корь при беременности, в особенности, на ранних ее сроках, может повлечь серьезные пороки развития плода, а в некоторых случаях даже вызвать необходимость сделать аборт.
Корь у детей до года встречается крайне редко, что объясняется минимумом контактов грудничков с другими людьми. Кроме того, в первый год после рождения в детском организме еще находятся материнские антитела, защищающие малыша от заболевания. Корь у привитых детей обусловлена постепенным снижением титров антител к вирусу. Поэтому иногда, спустя 5-7 лет после прививки, у детей диагностируют атипичное протекание заболевания. Каковы симптомы кори у маленьких детей и взрослых?
Когда вирус попадает в организм человека, он, как правило, не проявляет себя в течение 7-14 дней. Началом отсчета будет день, когда человек контактировал с носителем инфекции. Первые симптомы кори начинают появляться спустя указанный срок и условно делятся на три стадии: катаральную, высыпания, реконваленсации. Начальная стадия характеризуется возникновением у человека признаков простудного заболевания.
Во время заболевания сыпь сначала появляется за ушами и на переносице. Спустя сутки высыпания распространяются на шею, лицо, верх грудины. Позже симптом становится заметен на туловище, руках и в последнюю очередь, на ногах. Как выглядит сыпь при кори? Как правило, она обильная, в некоторых зонах сливается в сплошное пятно. Коревая сыпь имеет розовый цвет, постепенно становясь насыщеннее. Спустя сутки после появления она теряет вид папул, изменяя оттенок на бурый.
При надавливании сыпь становится похожей на пигментные пятна, причем эта трансформация происходит зонально: начиная с высыпаний на лице, заканчивая локализирующимися на ногах папулами. Поэтому нередко больные замечают, что на лице сыпь превратилась в пигментацию, а на ногах еще имеет яркий окрас. Высыпания на коже практически всегда выглядят типично, а вариации встречаются редко. К ним могут относиться геморрагические трансформации, когда данный симптом приобретает темно-вишневый оттенок.
Патогномичным симптомом кори у малышей (у взрослых он выражен слабо) считается возникновение на слизистой оболочке ротовой полости пятен белого цвета – характерной для патологии энантемы. Белесые зоны локализируются возле коренных зубов и по виду схожи с налетом от манной каши. Отличить симптом кори можно по окружающим белые пятна красным контурам.
- Катаральный период начинается с острых симптомов кори у детей и взрослых: больной начинает слабеть, появляются головные боли, снижается аппетит, портится сон.
- При тяжелом течении недуга температура повышается вплоть до 40°С, появляется кашель сухого типа, обильный гнойный насморк.
- Кроме того, характерным симптомом заболевания является воспаление лимфатических узлов, расположенных на шее.
- Лихорадка длится от 3 до 5 дней, потом состояние больного улучшается. Однако спустя день интоксикация вновь обостряется, вследствие чего температура тела становится высокой.
Чтобы избежать распространения кори, детские учебные заведения могут закрывать на карантин. Детям после прививки болезнь не грозит в течение как минимум 5 лет. Для профилактики заболевания, кроме вакцинации, также используют иммуноглобулин. Человек, контактировавший с зараженным, должен принять его в течение 72 часов после контакта. Препарат включает в состав особый компонент из плазмы доноров и подавляет вирус. Для облегчения диагностирования заболевания ниже представлены фото разновидностей коревой сыпи.
источник
Корь. Период высыпания сопровождается новым подъемом температуры. Первые элементы сыпи появляются за ушами, на переносице, затем в течение первых суток сыпь распространяется на лицо, шею, верхнюю часть груди. В течение 2-х дней она распространяется на туловище и верхние конечности, а на 3-й день — на нижние конечности. Сыпь обычно обильная, местами сливающаяся. Особенно много элементов сыпи на лице, несколько меньше на туловище и еще меньше на ногах. При появлении сыпь имеет вид розовых розеол или мелких папул. В дальнейшем сыпь становится яркой, укрупняется и местами сливается, что создает полиморфизм в величине розеол. Через сутки сыпь теряет папулезность и цвет — становится бурой, не исчезающей при надавливании и превращается в пигментированные пятна. Исчезает сыпь в том же порядке, что и появлялась.
В некоторых случаях сыпь при кори скудная и представлена отдельными редкими элементами, не сливающимися между собой. У части больных наблюдают крупнопятнистый характер сыпи, у части — мелкопятнистый, или сыпь имеет вид крупнопапулезной экзантемы. Иногда сыпь приобретает петехиальный характер. Подобная разновидность сыпи не имеет неблагоприятного прогностического значения.
Отцветающая сыпь становится более плоской, приобретает синюшный оттенок и бледнеет. Элементы сыпи постепенно превращаются в светло-коричневые пятна. Эта пятнистая пигментация сохраняется 1-2 недели. Угасание сыпи часто сопровождается мелким шелушением кожи лица и туловища, сохраняющимся 5-7 дней.
Сыпь при кори почти всегда типичная, разновидности ее встречаются редко. К ним относят геморрагические изменения (сыпь приобретает фиолетово-вишневый оттенок). При растягивании кожи она не исчезает, а при переходе в пигментацию приобретает вначале зеленоватый, а затем коричневый цвет. Нередко на фоне обычной сыпи в местах, подвергающихся давлению, появляются петехии или кровоизлияния. Геморрагический характер сыпи при кори может наблюдаться и при легком течении заболевания.
При митигированной кори сыпь необильная или даже может быть представлена отдельными элементами. Несмотря на слабую выраженность сыпи, сохраняется этапность распространения и переход в пигментацию.
Скарлатина. Сыпь появляется в первые сутки заболевания, реже на 2-й день болезни. Полное высыпание происходит в ближайшие часы. Сыть представлена мелкоточечными элементами на гиперемированном фоне кожи. Основной элемент — точечная розеола диаметром 1-2 мм, розового цвета, в тяжелых случаях с синюшным оттенком. Центр розеолы обычно приподнят над уровнем кожи и окрашен более интенсивно. Возвышение сыпи над кожей лучше заметно при боковом освещении и определяется на ощупь (“шагреневая кожа”). Розеолы расположены очень густо, их периферические зоны сливаются и создают общую гиперемию кожи.
Вначале сыпь появляется на коже шеи, верхней части туловища, затем распространяется на все туловище и конечности. Наиболее яркая и густая сыпь в подмышечных впадинах, локтевых, паховых, и подколенных сгибах, внизу живота, на внутренних поверхностях бедер (паховый треугольник). Носогубный треугольник остается бледным. В складках шеи, в локтевых, паховых, коленных сгибах появляются темные полоски, не исчезающие при надавливании. Они обусловлены образованием мелких петехий, появляющихся вследствие повышенной ломкости сосудов (симптом Пастиа).
Для скарлатины характерны сухость кожи и зуд. Типичным считается белый дермографизм — белые полосы на гиперемированной коже после проведения по ней тупым предметом.
В некоторых случаях при скарлатине появляется милиарная сыпь в виде мелких, диаметром 1 мм пузырьков, наполненных желтоватой, иногда мутной жидкостью. На разгибательных поверхностях суставов иногда появляется розеолезно-папулезная сыпь. В подмышечных впадинах, на внутренней поверхности бедер может появляться мелкая геморрагическая сыпь. Перечисленные варианты сыпи сочетаются с типичной скарлатинозной сыпью.
Сыпь при скарлатине остается яркой 1-3 дня, затем начинает бледнеть и к 8-10 дню болезни исчезает. После побледнения сыпи начинается шелушение. На лице и шее шелушение отрубевидное, на туловище и конечностях — пластинчатое. Крупнопластинчатое шелушение появляется позднее и начинается от свободного края ногтя, затем распространяется на концы пальцев и далее на ладони и подошву.
Краснуха. Сыпь появляется на лице, шее и в течение ближайших часов после начала болезни распространяется по всему телу. Сыпь локализуется преимущественно на разгибательных поверхностях конечностей, ягодицах, спине. На других частях тела сыпь более скудная. Обычно сыпь пятнистая, ее основным элементом является розовые пятнышки круглой или овальной формы, величиной от булавочной головки до чечевицы. Элементы сыпи располагаются на неизмененной коже и не сливаются. На 2-й день болезни сыпь обычно несколько бледнеет, на 3-й день становится более скудной и мелкой, сохраняясь лишь в местах излюбленной локализации, а затем бесследно исчезает. В некоторых случаях на несколько дней после исчезновения сыпи остается незначительная пигментация. Шелушение кожи отсутствует.
Ветряная оспа. “Ветряночная сыпь” появляется обычно одновременно с повышением температуры или на несколько часов позднее. Высыпание происходит волнами в течение 2-4 дней. Сыпь локализуется на лице, волосистой части головы, туловище и конечностях. На ладонях и подошвах сыпь встречается лишь при очень обильном высыпании. Элементы сыпи вначале имеют характер мелких макуло-папул, однако они очень быстро (в течение нескольких часов) превращаются в везикулы. Некоторые макуло-папулы (особенно появляющиеся в поздние дни) подсыхают, не доходя до стадии пузырька. Ветряночные везикулы имеют круглую или овальную форму и различную величину (2-4 мм). Элементы сыпи располагаются поверхностно, на инфильтрированном основании, стенка их напряжена, блестящая, содержимое прозрачно и лишь в некоторых случаях мутнеет. Пупковидное вдавление имеется лишь у отдельных элементов. В окружении большинства везикул отмечается узкая кайма гиперемии. При проколе пузырек, вследствие своей однокамерности, относительно легко опорожняется. Пузырьки подсыхают через 2 дня и на их месте образуются плоские бурые корочки, отпадающие через 2-3 недели. При отпадении корочек, как правило, рубцов не остается. Так как высыпание происходит не одномоментно, а как бы толчками с промежутками в 1-2 дня, ветряночная сыпь приобретает полиморфный характер — обнаруживаются элементы сыпи в разной стадии развития, корочки. Такое явление называют “ложным полиморфизмом”.
Высыпания могут появляться на слизистых оболочках рта, носоглотки, реже гортани, половых органов. Пузырьки на слизистых оболочках быстро превращаются в эрозии с желтовато-серым дном, которые через несколько дней подживают. Высыпания на слизистых оболочках обычно сопровождаются небольшой болезненностью при жевании и глотании.
Очень редко у ослабленных детей наблюдают геморрагическую форму ветряной оспы. На 2-3 день высыпания содержимое пузырьков приобретает геморрагический характер. Появляются кровоизлияния в кожу и слизистые оболочки, носовые кровотечения, кровавая рвота, Развитию этой формы способствует применение стероидов. Прогноз часто неблагоприятный.
Буллезная форма характеризуется появлением в стадии высыпания наряду с типичными везикулами больших, диаметром 2-3 см, дряблых пузырей с мутноватым содержимым. Некоторые рассматривают эти проявления как осложнение ветряной оспы, связанные с присоединением стрептококковой инфекции.
Гангренозная форма развивается у истощенных больных, при плохом уходе, создающем возможность вторичного инфицирования. Вначале отдельные пузырьки принимают геморрагический характер. В окружении их появляются воспалительные изменения. Затем образуются некротические струпы, при отпадении которых обнажаются глубокие язвы с грязным некротическим дном и крутыми или подрытыми краями. Язвы вследствие прогрессирующего гангренозного распада ткани увеличиваются, принимая значительные размеры. Нередко возникают осложнения гнойно-септического характера. Общее состояние больных тяжелое, течение болезни длительное.
Рудиментарная форма наблюдается у детей с остаточным специфическим иммунитетом или получившим в период инкубации иммуноглобулин или плазму. Характеризуется появлением розеолезно-папулезных высыпаний с единичными недоразвитыми едва заметными пузырьками. Заболевание протекает при нормальной температуре тела.
Иерсиниоз. Сыпь при иерсиниозе точечная. Пятнисто-папулезная, геморрагическая с преимущественной локализацией вокруг суставов, на кистях или стопах (симптом перчаток, носков). Сыпь появляется на 2-3-й день заболевания. В периоде спада клинических проявлений на коже появляется шелушение — крупнопластинчатое на ладонях и стопах и отрубевидное на туловище и конечностях.
источник
Корь – это высокозаразная вирусная инфекция, с преимущественно воздушно-капельной передачей возбудителя. Вероятность заболеть корью высокая, даже при коротком контакте с больным.
До введения плановой вакцинации против кори, максимальная заболеваемость наблюдалась у пациентов младше шестнадцати лет. При этом, корь у детей до двух лет жизни часто заканчивалась летально.
В связи с этим, долгое время корь имела более “стрессовое” название “детский мор (чума)”.
Корь – это острое антропонозное (основным носителем вируса является пациент с корью) вирусное заболевание, сопровождающееся появлением интоксикационно-лихорадочной симптоматики, поражения ВДП (верхние дыхательные пути), а также появление специфической сыпи на слизистых ротовой полости и коже.
Корь относится к классическим ДКИ (детские капельные инфекции), поэтому у взрослых заболевание регистрируется реже. Однако у пациентов старшего возраста корь протекает тяжелее и чаще сопровождается развитием тяжелых осложнений.
Корь после прививки регистрируется у семидесяти процентов вакцинированных людей. Это обусловлено тем, что прививка от кори поддерживает напряженный иммунитет в течение десяти-пятнадцати лет, в дальнейшем происходит значительное снижение противокоревого иммунитета.
Поэтому максимальное количество заболевших корью (из числа вакцинированных) наблюдается среди школьников старших классов, студентов, новобранцев в армии и т.д.
В связи с этим, многие родители выясняют для чего вообще нужна прививка от кори детям?
Код кори по МКБ10 – В05. Дополнительно, после основного указывается уточняющий код:
- 0 – для кори, осложненной энцефалитами (В05.0);
- 1- для кори, осложненной менингитами;
- 2- для заболевания, осложненного пневмонией;
- 3- для кори, сопровождающейся развитием отита;
- 4- для кори с развитием кишечных осложнений;
- 8- для заболевания, сопровождающегося развитием других уточненных осложнений (коревой кератит);
- 9- для неосложненной кори.
Возбудитель кори относится к семействам парамиксовирусов. В окружающей среде коревые вирусы быстро разрушаются, поэтому заражение происходит непосредственно при контакте с инфицированным человеком (вирусы содержатся в слюне, мокроте и т.д.).
При низкой температуре возбудитель дольше способен сохраняться окружающей среде.
Вирус кори способен распространяться на большие расстояния. С потоком воздуха пылевые частицы, содержащие вирус, могут перемещаться в соседние комнаты, на лестничные площадки и .т.д.

Максимальная заболеваемость корью регистрируется зимой и весной, минимальная –осенью.
После перенесенной кори происходит формирование стойкой, пожизненной иммунной устойчивости.
Период инкубации для вирусов кори составляет от 9-ти до 17-ти суток.
После третьего дня инкуб.периода начинается 1-я волна вирусемии (выход коревых вирусов в кровь). На данном этапе, в кровь проникает малое количество вирусов кори, поэтому они могут быть нейтрализованы специфическими иммуноглобулинами (проведение постконтактной профилактики).
В дальнейшем, количество вируса в тканях возрастает и в 1-е сутки появления высыпаний отмечается массивное выделение возбудителя в кровь.
Вирус кори отличается высокой тропностью к тканям кожного эпителия, глазных конъюнктив, слизистой выстилающей ротовую полость и дыхательный тракт.
При тяжелом течении кори, возможен занос вируса в ткани ГМ (головной мозг) с развитием коревых энцефалитов или подострых склерозирующих панэнцефалитов.
Также для кори характерно развитие временного вторичного иммунодефицита, приводящего к появлению частых бактериальных инфекций. Вторичный иммунодефицит может сохраняться в течение нескольких месяцев, после перенесенной инфекции.
Болезнь может протекать в типичных и атипичных формах (в митигированной, абортивной, стертой, бессимптомной, гипертоксической, геморрагической формах болезни). Корь с типичным течением разделяется по периодам.
- инкубации вируса (длительностью от 7-ми до 19-ти суток);
- катаральных проявлений (длится от трех до четырех дней);
- подсыпания (сыпь при кори возникает к 4-му дню болезни, подсыпания продолжаются три-четыре дня);
- остаточной пигментации (гиперпигментация на месте высыпаний и шелушений сохраняется в течение семи-четырнадцати суток).
По наличию осложнений выделяют гладкое (неосложненное) и осложненное течение инфекционного процесса.
Пациенты предъявляют жалобы на появление выраженной слабости, вялости, апатичности, адинамии, сонливости, тошноты, отсутствие аппетита, высокую температуру, озноб, мышечные и суставные боли, боли в глазах, гиперемию конъюнктивы, слезотечение, заложенность носа, чихание, кашель.
Кашель при кори сухой, иногда лающий.
При тяжелом течении кори возможно развитие стеноза и отека гортани.
На фоне интоксикационной симптоматики характерно снижение АД (артериальное давление), приглушенность сердечных тонов, тахикардия, появление аритмии.
На электрокардиографии регистрируются признаки миокардиодистрофических изменений.
Со стороны почек возможно развитие вторичной нефропатии, проявляющейся появлением белка и цилиндров в моче, уменьшением объема мочеиспусканий.
Поражение глаз проявляется симптомами коревого конъюнктивита. Характерно появление:
- светобоязни;
- болей в глазах;
- гнойных выделений из глаз;
- отечности век;
- сухости в глазах;
- слезотечения;
- гиперемии конъюнктивы.
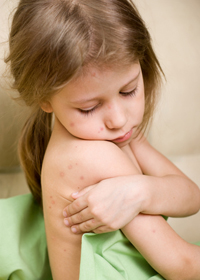
Сыпь при кори носит папулезно-пятнистый характер. Высыпания не зудят.
Элементы сыпи (мелкие папулы, окруженные венчиком воспалительной гиперемии) носят сливной характер. Участки густой сыпи чередуются с участками нормальной кожи.
При массивных высыпаниях могут появляться мелкие кровоизлияния на кожных покровах.
Также характерно появление одутловатости, отечности лица. Губы сухие, иногда на них могут отмечаться трещины и корочки.
Состояние пациентов во время сыпи наиболее тяжелое. Отмечается сильная слабость, вялость, лихорадка.
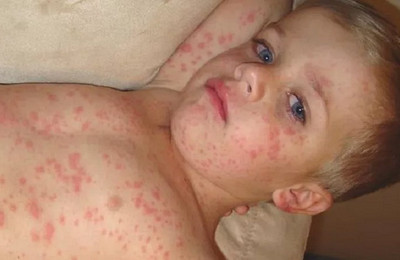
На их месте остаются гиперпигментированные пятна, обусловленные скоплением гемосидерина.
Появление пигментации обычно отмечается на третьи сутки от момента появления высыпаний. В некоторых случаях, пигментационные пятна могут сопровождаться появлением шелушений.
В некоторых случаях отмечается развитие гемоколитов и гематурии.
У пациентов с рудиментарными формами кори наблюдается смазанная, стертая симптоматика. В некоторых случаях высыпания могут носить единичный характер или полностью отсутствовать. При стертых формах заболевания, на первый план выходят катаральные проявления заболевания.
При бессимптомной кори симптоматика болезни может полностью отсутствовать.
Митигированная корь у взрослых и детей отмечается в случае, когда пациенту во время инкуб.периода вируса кори вводят специфические иммуноглобулины. В указанном случае, инкуб.период может продлеваться до 21-го дня, а симптомы болезни будут стертыми.
Интоксикационная симптоматика выражена слабо, высыпания необильные. Следует отметить, что у пациентов с митигированной корью нарушается этапность появления сыпи, специфической для данного заболевания.
Основные симптомы кори у взрослых не отличаются от симптомов заболевания у детей.
Однако, у взрослых пациентов чаще развиваются осложнения бактериального характера, тяжелые неврологические и сердечно-сосудистые осложнения, поражается кишечник, желчевыводящая система и т.д.
Осложнения данного заболевания могут развиться в любом периоде инфекционного процесса. Они могут носить специфический и неспецифический характер.
Осложнения кори могут проявляться в виде:
- энцефалитов;
- кератит (в тяжелых случаях коревой кератит может привести к полной слепоте);
- гастроэнтеритов;
- гепатитов;
- аппендицитов;
- колитов;
- мезаденитов;
- лимфаденитов;
- отитов;
- мастоидитов;
- синуситов;
- менингитов;
- ларингитов;
- пиелонефритов;
- пиелитов;
- пиодермий;
- абсцессов;
- флегмон;
- пневмоний (основной причиной смертности от кори среди детей до двух лет является развитие гигантоклеточной интерстициальной пневмонии);
- миокардитов и т.д.

Симптомами развития коревого энцефалита (у взрослых данное осложнение регистрируют намного чаще, чем у детей) является появление повторной лихорадки, прогрессированием интоксикационной симптоматики, появление тремора конечностей, судорожного синдрома, амимичности лица, нистагма, обмороков, паралича конечностей и т.д.
У пациентов со слабым иммунитетом, иммунодефицитными состояниями или сопутствующими тяжелыми соматическими патологиями, прогрессирование энцефалита приводит к летальному исходу в течение полугода после начала заболевания.
Симптомы болезни развиваются через несколько лет после перенесенной кори. В течение нескольких месяцев развивается деменция и наступает летальный исход.
Дополнительно проводится общий анализ крови и мочи, реакция пассивной гемагглютинации (РПГА), реакция связывания комплемента (РСК) и иммуноферментный анализ (ИФА).
Наиболее чувствительным анализом является определение коревых IgМ методом ИФА.
При подозрении на развитие коревых энцефалитов выполняют спинномозговую пункцию.
Также, по показаниям, рекомендовано проведение электрокардиографии, рентгенографии органов грудной клетки, осмотра у ЛОР-врача и т.д.
При нетяжелом течении заболевания пациенты могут лечиться дома. Обязательной госпитализации 
- пациенты с иммунодефицитами и тяжелыми сопутствующими патологиями;
- осложненной корью;
- тяжелым и среднетяжелым течением заболевания;
- женщины, вынашивающие ребенка;
- малыши до двух лет.
На время периода лихорадки пациенту показан постельный режим. Питание должно быть щадящим и легкоусвояемым, но при этом обогащенным витаминами.
Этиотропного (специфического) лечения кори не разработано.
Пациентам показаны полоскания ротовой полости и горла растворами ромашки, коры дуба, аира, шалфея, календулы, нитрофурала.
Для лечения коревого конъюнктивита показаны капли с сульфацетамидом.
Дополнительно назначаются противокашлевые препараты (при навязчивом кашле), НПВП (парацетамол, нимесулид и т.д.), антигистаминные (по показаниям).
По показаниям, может быть дополнительно назначено физиотерапевтическое лечение (массаж, дыхательная гимнастика, ингаляции и т.д.).
Профилактика кори заключается в:
- проведении плановой вакцинации (корь относится к числу контролируемых инфекций, против которых разработана вакцина);
- ограничении контактов с больным;
- введении специфических иммуноглобулинов (после контакта с больным).
Вакцина от кори вводится комплексно в составе КПК (корь, паротит, краснуха).
Чаще всего используется бельгийская вакцина Приорикс.
Также может использоваться французская противокоревая вакцина Рувакс или российская противокоревая вакцина.
Перед введением вакцины ребенок должен быть осмотрен педиатром на предмет наличия противопоказаний к вакцинации (как временных, так и абсолютных).
источник
Корь является опасным вирусным заболеванием, которое очень заразно и передается воздушно-капельным путем. Болезнь характеризуется лихорадкой, сыпью и симптомами интоксикации организма. Болезнь встречается не только у детей, но и у взрослых. При кори высок риск развития опасных осложнений, вплоть до летального исхода, поэтому важно своевременно начать лечение.
Заражение корью происходит воздушно-капельным путем. В первую очередь вирус поражает слизистую оболочку горла и ротовой полости, а также глаза. Первые симптомы кори – это боль в горле, конъюнктивит, кашель. Сразу после заражения заболевание повторяет симптомы гриппа или сильной простуды.
Вирус поражает иммунные клетки человека. Это приводит к увеличению лимфоузлов и появлению симптомов интоксикации.
Симптомы простуды и общего недомогания появляются спустя 7-14 дней после попадания вируса в организм.
Болезнь проходит в два этапа. Первый этап характеризуется симптомами простудного заболевания и проявляется в первую неделю после заражения. Затем симптомы самостоятельно стихают, однако появляются повторно спустя 7-10 дней. Вторая волна симптомов сопровождается образованием сыпи при кори.
При кори сыпи обусловлена выделением вируса из лимфатической системы, которая поражается в инкубационный период заболевания. Высыпания появляются не раньше пятого дня с начала развития болезни. При этом начало высыпаний позволяет спрогнозировать заразность болезни. Пациент не представляет опасности заражения для окружающих начиная с пятого дня после появления первых пятен на коже.
Сыпь при кори у детей появляется примерно на 4-5 день после начала распространения вируса по организму. Пятнисто-папулезный характер сыпи сначала появляется на лице. На коже образуются небольшие пятна розового цвета, затем появляются папулы. В течении первых суток сыпь распространяется на шею и плечи, затем она поражает руки и туловище и со временем покрывает все тело. Скорость распространения сыпи индивидуальна для каждого пациента, в среднем от момента появления первых папул на лице до поражения кожи всего тела проходит около четырех дней.
При кори также образуются энантемы в ротовой полости и на горле. В большинстве случаев высыпания на слизистых оболочках появляются за день до развития сыпи на лице.
Когда появляется первая сыпь, ее можно спутать с крапивницей. Пузырьки небольшого размера, чешутся, однако эпидермис вокруг папул не отекает. Спустя несколько дней после появления сыпи пятна сливаются, образуя небольшие островки.
Продолжительность возникновения экзантемы указывает на то, заразен ли пациент, или нет. Так, вирус перестает выделяться на пятый день после появления первых элементов сыпи. С этого периода пациент перестает быть заразным.
Следующие симптомы помогут своевременно распознать болезнь:
- боль в горле;
- симптомы ОРВИ;
- лихорадка;
- общее недомогание;
- интоксикация организма;
- папулезная сыпь на коже и на слизистых;
- зуд пораженного эпидермиса.
В первые дни развития болезни у пациента держится высокая температура, выше 38 . Болезнь может сопровождаться конъюнктивитом, однако такой симптом присутствует не всегда.
Повышение температуры тела и симптомы лихорадки проходят в два этапа. Эти симптомы присутствуют в первые несколько суток после начала развития заболевания, а затем стихают до тех пор, пока на коже не начнет появляться сыпь. С появлением первых папул и пятен на лице температура тела вновь повышается и держится повышенной около четырех суток. На пятые сутки прекращается распространение сыпи и понижается температура тела. С этого дня пациент не заразен.
Как выглядит сыпь зависит от ее этапа развития. Вначале на коже появляются мелкие плотные узелки розового цвета. Они распространяются по телу, начиная с лица. Узелки могут сливаться, однако кожа между элементами сыпи не отекает и не меняет цвет. В первые пять дней еще держится высокая температура. Когда болезнь идет на спад, сыпь приобретает форму пигментированных пятен. На коже начинают образовываться небольшие пятнышки коричневого цвета. Эпидермис в месте высыпаний может шелушиться, нередко присутствует зуд. При этом важно объяснить ребенку, что чесать корьевые высыпания ни в коем случае нельзя, так как повреждение сыпи может привести к инфицированию ранок.
Образование коричневых пятен указывает на то, что сыпь постепенно исчезает. Пятна держаться примерно от 7 до 15 дней. В указанные сроки нормализуется температура тела и постепенно проходят сопутствующие симптомы.
Чаще всего корью болеют в дошкольном возрасте. Взрослые могут заразиться болезнью при контакте с больным ребенком, но только в том случае, если они в детстве не перенесли это заболевание. Один раз переболев корью, человек получает иммунитет от этого заболевания на всю жизнь.
Младенцы защищены от кори в течение первых трех месяцев жизни, так как получают антитела от матери при грудном вскармливании.
Малыши старше трех месяцев могут болеть корью. В этом случае заболевание проходит в один этап, то есть симптомы лихорадки, интоксикации организма и сыпь появляются одновременно. У младенцев болезнь часто сопровождается бактериальной инфекцией глаз либо бактериальным поражением эпидермиса. В большинстве случаев на фоне кори развивается бактериальный конъюнктивит, который сопровождается болью в глазах и выделением гноя.
В остальном же течение заболевания ничем ни отличается у младенцев, детей и взрослых.
Вирус, провоцирующий развитие кори, поражает клетки иммунной системы, что может привести к негативным последствиям. Среди осложнений кори чаще всего встречаются:
- стоматит;
- воспалительные процессы лор-органов;
- инфицирование эпидермиса;
- энцефалопатия;
- поражение нервов.
Осложнения связаны со снижением иммунитета и повышением восприимчивости организма к действию болезнетворных микроорганизмов. Последствия кори чаще всего связаны со стафилококковой или стрептококковой инфекцией. Нередко на фоне этого заболевания появляется гайморит либо гнойно-воспалительные поражения горла и ушей.
Когда сыпь переходит в стадию пигментированных пятен, высока вероятность развития отита. Это заболевание появляется из-за воспаления среднего уха и характеризуется развитием гнойного процесса.
При расчесывании элементов сыпи возможно присоединение инфекции. Вторичное инфицирование приводит к появлению бактериального или грибкового поражения кожи. Эти заболевания необходимо лечить с помощью специальных мазей и препаратов для внутреннего приема.
Энцефалопатия и энцефалит могут развиться у младенцев первого года жизни. Бактериальное поражение мозга провоцируется нарушением микроциркуляции крови и распространением бактериальной инфекции по всему организму при вторичном инфицировании на фоне кори. Такая патология у младенцев развивается спустя неделю после появления начальных симптомов кори. В двух случаях из десяти развитие энцефалита приводит к летальному исходу. Примерно в половине случаев после такого осложнения наблюдается нарушение работы нервной системы, что может вылиться в психические расстройства либо спровоцировать развитие эпилепсии.
У младенцев корь может стать причиной бактериального поражения зрительного и слухового нерва. Это приводит к серьезным последствиям, вплоть до атрофии нерва, в результате чего пациент теряет зрение или слух.
Если инфекция с током крови распространяется на спинной мозг, высока вероятность развития паралича.
У взрослых пациентов осложнения появляются очень редко, однако болезнь протекает тяжелее, чем у детей. У взрослых нередко диагностируются нарушения работы внутренних органов на фоне инфицирования вирусом кори.
Избежать негативных последствий поможет своевременное обращение к специалисту. При кори проводится симптоматическое лечение, которое основано на приеме жаропонижающих средств, муколитиков и препаратов от насморка. Такое лечение позволяет улучшить самочувствие пациента, но на течение болезни никак не влияет.
Дополнительно назначается противовирусная терапия. Принимать такие препараты без назначения врача нельзя, в противном случае можно навредить собственному здоровью.
Обработка сыпи при кори не проводится. Можно использовать смягчающие мази для уменьшения шелушения, зуда и дискомфорта, однако это необязательно. Если при ветрянке обработка зеленкой используется для маркировки высыпаний и позволяет определить момент, когда болезнь идет на спад, при кори такая необходимость отсутствует, так как характер сыпи меняется на пятый день после ее появления.
Больному показан постельный режим, сбалансированное питание и обильное питье. Соблюдение постельного режима и отсутствие нагрузок во время болезни позволяют избежать развития осложнений.
Защититься от кори поможет своевременная вакцинация. Вероятность заражения корью после прививки очень мала, и, если заражение все же произойдет, болезнь протекает в облегченной форме и никогда не приводит к развитию осложнений.
Недостатком вакцинации является отсутствие устойчивого иммунитета к вирусу кори. Переболев этим заболеванием в детстве, пациент получает стойкий иммунитет на всю жизнь. После прививки иммунитет сохраняется в течении десяти лет, после чего следует проконсультироваться со специалистом о возможности повторной вакцинации.
источник
Корь. Период высыпания сопровождается новым подъемом температуры. Первые элементы сыпи появляются за ушами, на переносице, затем в течение первых суток сыпь распространяется на лицо, шею, верхнюю часть груди. В течение 2-х дней она распространяется на туловище и верхние конечности, а на 3-й день — на нижние конечности. Сыпь обычно обильная, местами сливающаяся. Особенно много элементов сыпи на лице, несколько меньше на туловище и еще меньше на ногах. При появлении сыпь имеет вид розовых розеол или мелких папул. В дальнейшем сыпь становится яркой, укрупняется и местами сливается, что создает полиморфизм в величине розеол. Через сутки сыпь теряет папулезность и цвет — становится бурой, не исчезающей при надавливании и превращается в пигментированные пятна. Исчезает сыпь в том же порядке, что и появлялась.
В некоторых случаях сыпь при кори скудная и представлена отдельными редкими элементами, не сливающимися между собой. У части больных наблюдают крупнопятнистый характер сыпи, у части — мелкопятнистый, или сыпь имеет вид крупнопапулезной экзантемы. Иногда сыпь приобретает петехиальный характер. Подобная разновидность сыпи не имеет неблагоприятного прогностического значения.
Отцветающая сыпь становится более плоской, приобретает синюшный оттенок и бледнеет. Элементы сыпи постепенно превращаются в светло-коричневые пятна. Эта пятнистая пигментация сохраняется 1-2 недели. Угасание сыпи часто сопровождается мелким шелушением кожи лица и туловища, сохраняющимся 5-7 дней.
Сыпь при кори почти всегда типичная, разновидности ее встречаются редко. К ним относят геморрагические изменения (сыпь приобретает фиолетово-вишневый оттенок). При растягивании кожи она не исчезает, а при переходе в пигментацию приобретает вначале зеленоватый, а затем коричневый цвет. Нередко на фоне обычной сыпи в местах, подвергающихся давлению, появляются петехии или кровоизлияния. Геморрагический характер сыпи при кори может наблюдаться и при легком течении заболевания.
При митигированной кори сыпь необильная или даже может быть представлена отдельными элементами. Несмотря на слабую выраженность сыпи, сохраняется этапность распространения и переход в пигментацию.
Скарлатина. Сыпь появляется в первые сутки заболевания, реже на 2-й день болезни. Полное высыпание происходит в ближайшие часы. Сыть представлена мелкоточечными элементами на гиперемированном фоне кожи. Основной элемент — точечная розеола диаметром 1-2 мм, розового цвета, в тяжелых случаях с синюшным оттенком. Центр розеолы обычно приподнят над уровнем кожи и окрашен более интенсивно. Возвышение сыпи над кожей лучше заметно при боковом освещении и определяется на ощупь (“шагреневая кожа”). Розеолы расположены очень густо, их периферические зоны сливаются и создают общую гиперемию кожи.
Вначале сыпь появляется на коже шеи, верхней части туловища, затем распространяется на все туловище и конечности. Наиболее яркая и густая сыпь в подмышечных впадинах, локтевых, паховых, и подколенных сгибах, внизу живота, на внутренних поверхностях бедер (паховый треугольник). Носогубный треугольник остается бледным. В складках шеи, в локтевых, паховых, коленных сгибах появляются темные полоски, не исчезающие при надавливании. Они обусловлены образованием мелких петехий, появляющихся вследствие повышенной ломкости сосудов (симптом Пастиа).
Для скарлатины характерны сухость кожи и зуд. Типичным считается белый дермографизм — белые полосы на гиперемированной коже после проведения по ней тупым предметом.
В некоторых случаях при скарлатине появляется милиарная сыпь в виде мелких, диаметром 1 мм пузырьков, наполненных желтоватой, иногда мутной жидкостью. На разгибательных поверхностях суставов иногда появляется розеолезно-папулезная сыпь. В подмышечных впадинах, на внутренней поверхности бедер может появляться мелкая геморрагическая сыпь. Перечисленные варианты сыпи сочетаются с типичной скарлатинозной сыпью.
Сыпь при скарлатине остается яркой 1-3 дня, затем начинает бледнеть и к 8-10 дню болезни исчезает. После побледнения сыпи начинается шелушение. На лице и шее шелушение отрубевидное, на туловище и конечностях — пластинчатое. Крупнопластинчатое шелушение появляется позднее и начинается от свободного края ногтя, затем распространяется на концы пальцев и далее на ладони и подошву.
Краснуха. Сыпь появляется на лице, шее и в течение ближайших часов после начала болезни распространяется по всему телу. Сыпь локализуется преимущественно на разгибательных поверхностях конечностей, ягодицах, спине. На других частях тела сыпь более скудная. Обычно сыпь пятнистая, ее основным элементом является розовые пятнышки круглой или овальной формы, величиной от булавочной головки до чечевицы. Элементы сыпи располагаются на неизмененной коже и не сливаются. На 2-й день болезни сыпь обычно несколько бледнеет, на 3-й день становится более скудной и мелкой, сохраняясь лишь в местах излюбленной локализации, а затем бесследно исчезает. В некоторых случаях на несколько дней после исчезновения сыпи остается незначительная пигментация. Шелушение кожи отсутствует.
Ветряная оспа. “Ветряночная сыпь” появляется обычно одновременно с повышением температуры или на несколько часов позднее. Высыпание происходит волнами в течение 2-4 дней. Сыпь локализуется на лице, волосистой части головы, туловище и конечностях. На ладонях и подошвах сыпь встречается лишь при очень обильном высыпании. Элементы сыпи вначале имеют характер мелких макуло-папул, однако они очень быстро (в течение нескольких часов) превращаются в везикулы. Некоторые макуло-папулы (особенно появляющиеся в поздние дни) подсыхают, не доходя до стадии пузырька. Ветряночные везикулы имеют круглую или овальную форму и различную величину (2-4 мм). Элементы сыпи располагаются поверхностно, на инфильтрированном основании, стенка их напряжена, блестящая, содержимое прозрачно и лишь в некоторых случаях мутнеет. Пупковидное вдавление имеется лишь у отдельных элементов. В окружении большинства везикул отмечается узкая кайма гиперемии. При проколе пузырек, вследствие своей однокамерности, относительно легко опорожняется. Пузырьки подсыхают через 2 дня и на их месте образуются плоские бурые корочки, отпадающие через 2-3 недели. При отпадении корочек, как правило, рубцов не остается. Так как высыпание происходит не одномоментно, а как бы толчками с промежутками в 1-2 дня, ветряночная сыпь приобретает полиморфный характер — обнаруживаются элементы сыпи в разной стадии развития, корочки. Такое явление называют “ложным полиморфизмом”.
Высыпания могут появляться на слизистых оболочках рта, носоглотки, реже гортани, половых органов. Пузырьки на слизистых оболочках быстро превращаются в эрозии с желтовато-серым дном, которые через несколько дней подживают. Высыпания на слизистых оболочках обычно сопровождаются небольшой болезненностью при жевании и глотании.
Очень редко у ослабленных детей наблюдают геморрагическую форму ветряной оспы. На 2-3 день высыпания содержимое пузырьков приобретает геморрагический характер. Появляются кровоизлияния в кожу и слизистые оболочки, носовые кровотечения, кровавая рвота, Развитию этой формы способствует применение стероидов. Прогноз часто неблагоприятный.
Буллезная форма характеризуется появлением в стадии высыпания наряду с типичными везикулами больших, диаметром 2-3 см, дряблых пузырей с мутноватым содержимым. Некоторые рассматривают эти проявления как осложнение ветряной оспы, связанные с присоединением стрептококковой инфекции.
Гангренозная форма развивается у истощенных больных, при плохом уходе, создающем возможность вторичного инфицирования. Вначале отдельные пузырьки принимают геморрагический характер. В окружении их появляются воспалительные изменения. Затем образуются некротические струпы, при отпадении которых обнажаются глубокие язвы с грязным некротическим дном и крутыми или подрытыми краями. Язвы вследствие прогрессирующего гангренозного распада ткани увеличиваются, принимая значительные размеры. Нередко возникают осложнения гнойно-септического характера. Общее состояние больных тяжелое, течение болезни длительное.
Рудиментарная форма наблюдается у детей с остаточным специфическим иммунитетом или получившим в период инкубации иммуноглобулин или плазму. Характеризуется появлением розеолезно-папулезных высыпаний с единичными недоразвитыми едва заметными пузырьками. Заболевание протекает при нормальной температуре тела.
Иерсиниоз. Сыпь при иерсиниозе точечная. Пятнисто-папулезная, геморрагическая с преимущественной локализацией вокруг суставов, на кистях или стопах (симптом перчаток, носков). Сыпь появляется на 2-3-й день заболевания. В периоде спада клинических проявлений на коже появляется шелушение — крупнопластинчатое на ладонях и стопах и отрубевидное на туловище и конечностях.
источник
Корь – это вирусное заболевание, имеющее инфекционный характер и острое течение. Для болезни характерна высокая температура, которая может доходить до 40,5 °C, а также воспалительный процесс слизистых дыхательных путей и рта. Еще одним характерным признаком этой болезни является конъюнктивит и пятнисто-папулезная сыпь на коже.
Первые описания заболевания корью появились еще в далекой древности. Болезнь широко распространена в мире и сегодня, однако ею, как правило, болеют дети. Раньше корь называли также коревой краснухой, но сейчас такое обозначение не используется, чтобы не путать это заболевание с краснухой. Наиболее серьезно эта болезнь протекает у ослабленных детей. Поэтому до сегодняшнего дня в развивающихся странах корь часто становится причиной детских смертей.
Корь является очень заразной болезнью: как свидетельствуют данные медиков, восприимчивость к вирусу приближается к 100%. Как правило, корь у детей диагностируется в возрасте от 2 до 5 лет. Намного реже заболевание поражает взрослых людей, которые не переболели корью в детстве. У новорожденных детей есть так называемый колостральный иммунитет, который ребенку достается от матерей, ранее переболевших корью. Такой иммунитет защищает малыша первые три месяца. После того, как человек переболел корью, у него формируется стойкий иммунитет, и повторно болезнь не развивается. Впрочем, подобные случаи все же документально зафиксированы на фото и описаны специалистами.
Как правило, корью дети болеют в зимне-весенний период, причем каждые 2-4 года наблюдается увеличение количества заболевших. Сегодня в странах, где проводится массовая вакцинация, корь у взрослых и детей встречается редко, или же имеют место мини-эпидемии болезни.
Возбудителем болезни является РНК-содержащий вирус семейства парамиксовирусов. Вне организма человека он очень быстро погибает вследствие воздействия разных внешних факторов. Корь передается между людьми воздушно-капельным путем. Больной человек выделяет вирус со слизью, когда чихает, кашляет.
Таким образом, источник инфекции – это заболевший корью человек. Заразным для других людей он является от двух последних дней инкубационного периода до четвертого дня недуга с высыпанием. Начиная с пятого дня высыпаний, больного уже считают незаразным.
Инфекция попадает в организм сквозь слизистые оболочки верхних дыхательных путей, а также иногда воротами служат конъюнктивы. Во время инкубационного периода в организме еще есть относительно небольшое количество вирусов, поэтому их можно нейтрализовать введением противокоревого иммуноглобулина. Именно такая мера профилактики практикуется тем, кто контактировал с больными корью до 5 дня болезни.
В организме человека вирус поражает в основном верхние отделы дыхательных путей, конъюнктиву, также незначительно страдает желудочно-кишечный тракт.

Начало катарального периода у больного всегда происходит остро. Пациент жалуется на проявление общего недомогания, сильную головную боль. У него нарушается сон и ухудшается аппетит. Температура тела повышается, причем, при тяжелой форме кори она может достигать 40 °С.
У взрослых больных интоксикация проявляется намного более выражено, чем у детей. Уже в первые дни болезни у человека отмечается сильный насморк со слизистыми выделениями, которые иногда переходят в слизисто-гнойные. Ребенка или взрослого пациента беспокоит постоянный сухой кашель. У детей он становится грубым, при этом наблюдается осиплость голоса, стенотическое дыхание. Кроме этого симптома ребенка беспокоит отечность век, конъюнктивит, выделяется гной. Иногда вследствие этого явления утром ребенок просыпается со слепленными веками. Больного сильно раздражает яркий свет.
Осматривая больного ребенка, врачи определяют наличие одутловатости лица, зернистость на задней стенке глотки, гиперемию слизистой оболочки ротоглотки. В то же время у взрослых больных такие симптомы кори неярко выражены, но при этом у них наблюдается лимфаденопатия, присутствуют сухие хрипы в легких и жесткое дыхание. Иногда также непродолжительное время наблюдается кашицеобразный стул.
Через 3-5 дней самочувствие больного становится немного лучше, лихорадка уменьшается. Но спустя один день интоксикация организма и катаральный синдром опять усиливается, а показатели температуры тела снова значительно увеличиваются. Именно в это время можно обнаружить кардинальный клинический признак кори – появление пятен Филатова-Коплика-Вельского на слизистой оболочке щек рядом с малыми коренными зубами. Иногда такие пятна также появляются на слизистой оболочке десен и губ. Это белые пятна, немного выступающие и при этом окруженные тонкой каймой гиперемии. Немного раньше или одновременно с этими пятнами на слизистой неба возникает коревая энантема. Это красные пятна, имеющие неправильную форму. Их размер примерно равен головке булавки. Через несколько суток они сливаются с общей гиперемированной поверхностью слизистой.
У детей длительность катарального периода составляет 3-5 дней, у взрослых больных он может достигать 8 суток.
После завершения катарального периода его сменяет период высыпания. В это время на теле больного появляется яркая пятнисто-папулезная экзантема, которая постепенно сливается. Между пятнами наблюдаются участки здоровой кожи. В первый день этого периода сыпь наблюдается за ушами, на голове под волосами. Чуть позже, в этот же день, она охватывает лицо, шею, верхнюю часть груди. На второй день сыпь переходит на верхнюю часть рук и туловище. На третьи сутки лицо начинает очищаться, но при этом сыпь появляется на ногах и дистальных отделах рук.
В процессе диагностики болезни именно нисходящую последовательность сыпи считают наиболее существенным признаком для дифференциации кори. Более обильная сыпь характерна для взрослых больных, а если болезнь протекает очень тяжело, то могут проявляться геморрагические элементы.
Во втором периоде кори катаральные явления становятся более интенсивными: отмечается сильный кашель и насморк, постоянное слезотечение, светобоязнь. Лихорадка и интоксикация ярко выражены. Если больного обследуют в этот период, то у него обнаруживаются симптомы трахеобронхита, а также умеренная артериальная гипотензия и тахикардия.
Встречаются также и другие варианты течения кори, если имеет место атипичная форма болезни. При митигированнаой кори, которая проявляется у тех людей, которые получили активную либо пассивную иммунизацию против болезни, или ранее уже болели ею, инкубационный период более продолжительный. Течение недуга легкое, интоксикация выражена мало, катаральный период сокращен. Отсутствуют также пятна Филатова-Коплика-Вельского. Сыпь может быть восходящей либо возникнуть по всему телу одновременно.
Еще одна атипичная форма кори — абортивная корь. Ее начало такое же, как и при типичной форме болезни. Но через 1-2 дня после начала оно прерывается. Сыпь отмечается лишь на лице и туловище, температура повышена только в день появления сыпи.
Существуют также субклинические типы кори, но их можно диагностировать только во время серологического исследования парных сывороток крови.
При кори диагноз устанавливается с учетом наличия характерных симптомов, описанных выше. Одним из определяющих факторов в процессе установления диагноза считается наличие недавнего контакта больного с человеком, у которого диагностирована корь.
В процессе диагностики проводится общий анализ крови, при котором в случае кори определяется лимфопения и нейтропения. Производится также лабораторное изучение мазков секрета, взятого из дыхательных путей. При установлении диагноза также важно определить титр вырабатываемых антител к вирусу кори.
Следует дифференцировать болезнь от скарлатины, краснухи, псевдотуберкулеза, дерматитов и других болезней, для которых характерны высыпания на коже.
Заболевшего ребенка или взрослого нужно изолировать, ему рекомендовано соблюдать постельный режим. Комнату следует проветривать как можно чаще, также важно каждый день проделывать влажную уборку. Больному необходимо пить много жидкости, специальная диета при этом не требуется. Важен тщательный уход за глазами и полостью рта. Для комфорта больного его защищают от яркого света.
Практикуется симптоматическое лечение кори: применяются средства против кашля, сосудосуживающие капли в нос, парацетамол при высокой температуре. Назначаются также антигистаминные лекарственные средства. В глаза закапывается 20% раствор сульфацила-натрия.
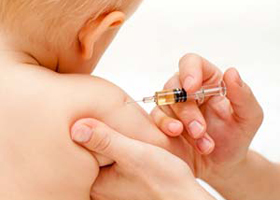
Если у больного имеет место неосложненная форма заболевания, то ее чаще всего лечат в домашних условиях. В стационаре пребывают больные, у которых отмечаются тяжелые формы кори и осложнения болезни. Также госпитализируют больных по эпидемиологическим показаниям.
Если диагностирован коревой энцефалит, больному назначаются большие дозы преднизолона и антибактериальные медикаментозные средства.
источник