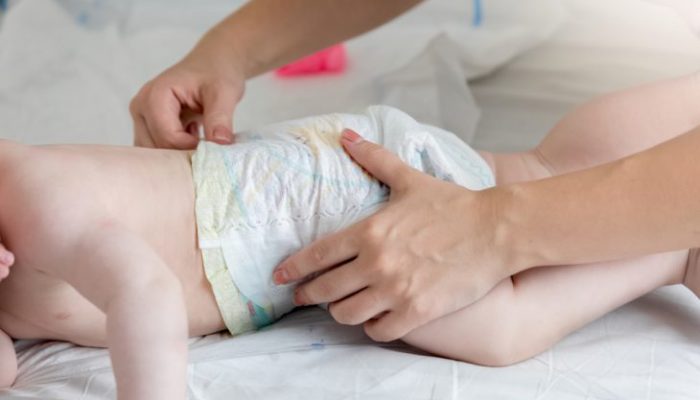
Родители детей первого года жизни часто обнаруживают, что попа младенца покрыта сыпью. Петехиальные включения представляют собой небольшие участки капиллярных кровоизлияний. На них могут располагаться узелковые прыщи, пузыри, шелушащиеся пятна. Особенно беспокоятся мамы девочек, когда видят сыпь на половых органах и в паху. Причинами того, что на писе и попе появились пятна или мелкие прыщи, становятся физиологические реакции и патологические процессы.
Красные мелкие, похожие на мурашки, высыпания на попе часто появляются у детей в первые 12 месяцев жизни. Определить самостоятельно истинную причину происхождения пятен невозможно. По клинической картине и форме сыпи родители могут заподозрить одно из состояний.
- Аллергическая реакция на мандарины, конфеты или другие продукты питания. Также покраснеть ягодичная область может от лекарств, которые часто назначаются детям (Нурофен, Виферон, Саб-Симплекс, антибиотики пенициллинового ряда и другие средства).
- Подгузники могут спровоцировать возникновение макулопапулезной сыпи на попе. Зачастую это случается при смене гигиенического средства. Следует отдавать предпочтение гипоаллергенным маркам подгузников и своевременно их менять.
- Самодельные пеленки часто становятся причиной раздражения на попе. Визуально оно напоминает потничку – мелкие красноватые прыщики с белесыми узелками в центре. При таком состоянии малышу могут поставить диагноз «пеленочный дерматит».
- Длительное нахождение при высоких температурах окружающей среды вызывает сыпь на попе. Впоследствии пятна распространяются по всему телу.
- Детские заболевания могут начинаться с сыпи на попе. Зачастую появлению красноты предшествует лихорадка. Дифференциальная диагностика позволяет поставить один из диагнозов: скарлатина, ветрянка, краснуха, корь, вирус Эпштейна-Барра, Болезнь Коксаки, контагиозный моллюск и другие.
- Паразитарные инфекции проявляются сыпью возле анального отверстия. При отсутствии лечения пятна распространяются на область печени, нижние и верхние конечности, участки лица. Такие признаки характерны для лямблий и иерсиниоза.
- Аутоиммунные заболевания становятся причиной кожных проявлений с преимущественной локализацией на ягодичной области и нижних конечностях. При диагностике у ребенка могут определить диабет, пузырчатку, волчанку. Реакция возникает из-за неадекватного поведения защитных систем организма.
Паховая сыпь чаще всего имеет аллергическое или инфекционное происхождение.
Аллергия на половых органах у ребенка может проявляться в виде мелкой сыпи, красных пятен, пигментированных участков и даже угрей с черными включениями. В роли раздражителя обычно выступают средства для гигиены – подгузники, одноразовые пеленки, гели для купания, мыло. Также сыпь в паху может возникнуть из-за синтетических тканей, косметических средств (например, крема под подгузник или присыпки).
Инфекционное происхождение сыпи на половых органах сопровождается общим ухудшением самочувствия ребенка. В местах локализации папул возникает зуд и дискомфорт. Некоторые патологии сопровождаются болезненными ощущениями. Заподозрить, что стало причиной сыпи, можно по ее виду:
- герпес – сыпь мелкая, внутри пузырьков содержится жидкость, которая при излитии вызывает новые очаги;
- хламидиоз – высыпания напоминают эритему, одновременно у ребенка может появиться конъюнктивит;
- кандидоз – в местах образования красных пятен присутствует налет, визуально напоминающий творог;
- вирус папилломы человека – сыпь не похожа на прыщи и напоминает небольшие неотделимые наросты из кожи;
- паховый лимфогрануломатоз – заболевание злокачественного характера с высокой вероятность метастазирования, характеризуется многочисленными подкожными выпуклостями, напоминающими сыпь телесного цвета;
- сифилис – сопровождается образованием язв по всей поверхности малых половых губ у девочек.
При обнаружении высыпаний на половых органах и ягодицах у ребенка родителям необходимо пересмотреть свой подход к гигиене и питанию. Если используется новое средство для купания или стиральный порошок, то они могли стать причиной аллергии. При мокнущей сыпи рекомендуется чаще оставлять ребенка без подгузника и пеленок, чтобы нежная кожа хорошо проветривалась, а язвочки подсыхали. Если ребенок старше 6 месяцев, то необходимо организовать диету – на время отказаться от введения новых продуктов и исключить любые аллергены из меню.
Если в течение нескольких дней состояние эпителия не улучшится, необходимо обратиться за медицинской помощью. При обнаружении инфекционной природы происхождения сыпи назначается адекватное лечение препаратами, к которым возбудители имеют чувствительность.
Для облегчения состояния малыша выписываются противовоспалительные, антигистаминные, заживляющие средства наружного применения. Ускорить восстановление эпителия помогает купание в отварах ромашки и шалфея. Из народных рецептов хорошо помогает от сыпи обработка настоем лаврового листа, а подсушить мокнущие участки можно с помощью крахмала.
При аллергической сыпи на попе грудное вскармливание оказывает положительное влияние. С помощью материнского молока ребенок быстрее восстанавливается. Данный процесс связан с непрерывной передачей иммунитета от матери грудничку. Врожденные антитела исчезают в первые 5-7-9 месяцев жизни малыша. Впоследствии мама передает грудничку так называемый добавочный иммунитет, оберегая его от различных патологий, сопровождающихся сыпью.
В редких случаях причиной возникновения сыпи в паху становится грудное вскармливание. При обнаружении некоторых инфекционных заболеваний у женщины необходимо заблаговременно побеспокоиться от временном или полном прекращении лактации. В перечень передающихся патологий входят: сифилис, ВИЧ, гепатит, кандидоз.
источник
Состояние половых органов маленьких детей часто становится поводом для беспокойства молодых родителей. Особенно это касается воспалений у мальчиков. В большинстве случаев они успешно излечиваются и не считаются серьезной патологией.
Причины воспаления полового органа мальчика и мужчины разные. Если у взрослых болезнь возникает от недолеченных половых или грибковых инфекций, то у детей это связано с нарушением микрофлоры. Все объясняется анатомическими особенностями: новорожденный появляется на свет с временным фимозом, когда головку полового члена закрывает кожная складка (крайняя плоть), которая плотно удерживается соединительной спайкой – синехией. Под ней скапливается большое количество смегмы, слущенных эпителиальных клеток. В норме они вымываются самостоятельно. Но при неблагоприятных условиях в «кармашках» крайней плоти размножается патогенная флора и начинается воспаление – баланопостит.
Предпосылки для развития болезни у грудничков и у мальчиков младшего возраста:
- Недостаточная гигиена половых органов.
- Неподходящие по размеру или некачественные подгузники.
- Грязные или плохо выстиранные трусики.
- Вредная привычка трогать, теребить половой орган.
В группу риска по воспалению входят дети, страдающие избыточным весом, диабетом, расстройством иммунитета после инфекционных заболеваний.
Предрасположенностью к баланопоститу склонны мальчики с пищевой или лекарственной непереносимостью: раздражение головки и крайней плоти у ребенка происходит во время выведения аллергена с мочой.
Покраснением также организм реагирует на синтетические моющие и гигиенические средства.
Воспаление в большинстве случаев начинается спонтанно и быстро. Малыша беспокоят рези при мочеиспускании, видны скудные желтоватые выделения из уретры. Воспаление у новорожденного сопровождается беспокойством и плачем.
Покраснение на головке и крайней плоти часто пугает родителей, но серьезной угрозы для здоровья ребенка не представляет. После вовремя проведенной адекватной терапии симптомы баланопостита уходят бесследно уже на третьи сутки.
В запущенных, тяжелых случаях заболевание сопровождается зудом и покраснением головки полового члена, выделением капель гноя из-под крайней плоти, болью при мочеиспускании.
При остром баланопостите у ребенка поднимается температура до 39 °C, головка полового органа красная и отечная, видны мелкие белые пятна сыпи или плотные желтоватые отложения.
На головке пениса расположено большое количество нервных окончаний. Поэтому если у ребенка покраснение, на писюле у мальчика в домашних условиях нельзя проводить грубых манипуляций, насильственно открывать крайнюю плоть. Боль может испугать или стать причиной психической травмы у малыша.
Для снятия острых симптомов необходимо организовать теплые ванночки по 5 минут три раза в день.
В качестве противовоспалительных растворов можно использовать фурацилин (2 таблетки на 250 мл воды), настой ромашки или череды.
После процедуры необходимо нанести небольшое количество мази (Левомеколь, Левосин, Стрептомициновая эмульсия), проложить стерильной салфеткой и надеть чистое белье. Мальчик в период обострения должен как можно больше пить и чаще мочиться, чтобы в уретру не попала восходящая инфекция.
Если после двух дней домашнего лечения положительной динамики нет, необходимо обратиться к детскому урологу.
При острой задержке мочи, выраженных изменениях крайней плоти из-за сильного воспаления и отека необходима экстренная госпитализация ребенка в хирургический стационар.
При правильном уходе за малышами баланопостита не бывает. Необходима тщательная гигиена, подмывания после каждого опорожнения кишечника и ежедневные воздушные ванны.
Регулярный душ, чистые руки и белье – залог здоровья будущего мужчины.
источник
Сыпь и раздражение в паху у ребенка: покраснение, зуд и признаки аллергии в интимной зоне у девочек и мальчиков
Высыпания в интимной зоне у ребенка встречаются довольно часто. Главной причиной является воспаление на почве аллергии. Существует много аллергенов, способных вызвать сыпь на половых органах и зуд кожи. Сыпь бывает разных типов и цвета. Болезнь может протекать стремительно или развиваться постепенно. Поражение кожи у младенца также имеет свои причины. Для постановки диагноза и определения терапевтических мер следует выявить тип аллергена или инфекцию, вызвавшую недомогание.
Чаще всего от раздражения в паху страдают груднички. Причиной заболевания является недостаточно тщательный уход за младенцем. Сыпь появляется при долгом соприкосновении кожных покровов интимной области с мочой или калом. Слишком теплая одежда служит источником потливости, а пот также раздражает кожу.
Еще одной причиной такого рода недомоганий у ребенка служит неверно подобранный подгузник. Если материал нижнего белья натирает или одежда жмет, на коже возникает раздражение. В интимной зоне кожные покровы особенно нежные. Раздраженные участки в паху становятся средой обитания микробов и грибков. Они начинают распространяться и размножаться, что приводит к воспалительному процессу.
При воспалении кожи в интимной зоне половые органы начинают чесаться и болеть. Ребенок капризничает, плохо спит, поэтому родителям необходимо срочно принять меры. Одной из частых причин активизации грибка является аллергическая реакция организма на продукты питания или лекарства. В этом случае необходимо посетить аллерголога.
Причины сыпи и зуда в паху у детей связаны со следующими патологиями:
- грибковым поражением кожных покровов;
- бактериальным заболеванием кожи;
- дерматитом;
- экземой;
- наличием лобковых вшей;
- чесоткой;
- инфекционными болезнями мочеполовой системы;
- сахарным диабетом и другими гормональными проблемами;
- патологиями печени и желчевыводящих путей.
Зуд половых органов бывает связан и со стрессовыми ситуациями. Раздражение и впоследствии грибок могут появиться при слишком частом подмывании с использованием ароматических моющих средств. Детей необходимо подмывать с помощью детского мыла или без него, если кожа слишком чувствительна.
У грудничков часто появляется сыпь на шее. Она связана с плохой приспосабливаемостью организма к смене температур, с перегревом из-за слишком теплой одежды. Вокруг ротика прыщики появляются от обильного слюнотечения. С разными видами сыпи с пояснениями можно ознакомиться на фото ниже.
В зависимости от причины, вызвавшей раздражение кожи в интимной зоне, высыпания делятся на виды. Специалист по цвету сыпи поставит предварительный диагноз и направит больного на дальнейшее обследование. Родители не всегда могут верно определить, отчего у ребенка возникло раздражение и зуд, и назначить правильную терапию – необходимо обратиться к врачу.
Красная сыпь на половых органах у малыша наводит на мысли о дерматите. У младенцев наблюдается его так называемый пеленочный тип. Также груднички могут страдать потницей. Покрасневшие области кожи с прыщами часто являются признаком аллергической реакции организма. Эти патологии отличаются друг от друга следующими симптомами:
- Если дерматит вызван редкой сменой мокрых пеленок, области локализации покраснений и прыщиков имеют форму пятен. При этом прыщики иногда наполнены жидкостью. Когда они лопаются, образуются корочки. Грудничку больно и неприятно, он капризничает и плачет. На месте бывших прыщиков образуются ранки, в которые может проникнуть инфекция.
Причиной высыпаний могут быть инфекционные болезни, такие как корь или краснуха (рекомендуем прочитать: как выглядит краснуха на теле у ребенка?). Поскольку сыпь появляется не с первого дня болезни, инфекционное заражение диагностируют по другим признакам.
Белыми называют высыпания, не сопровождающиеся раздражением и покраснением кожи. Белые прыщики не являются симптомом серьезной патологии. Они обычно не содержат внутри жидкости или гноя, а выглядят как папулы. Причиной белой сыпи часто становится неправильная гигиена половых органов. Также сыпь может стать следствием ношения синтетических трусиков. Ребенку важно носить натуральное белье.
При обнаружении прыщиков без раздражения кожи тревогу бить не стоит. Нужно попробовать подмывать малыша без мыла теплой кипяченой водой (рекомендуем прочитать: как необходимо подмывать под краном новорожденную девочку?). Если сыпь не сходит в течение двух недель или краснеет, стоит обратиться к дерматологу.
Когда половые органы младенца покраснели, необходимо обратиться в поликлинику. Способы лечения сыпи в интимной зоне зависят от вызвавшей ее причины. Одновременно необходимо пересмотреть требования к чистоте нижнего белья и качеству подгузников. Длительность терапии составляет около 10 дней:
- При зуде в паховой области используются антисептические препараты наружного применения: Гистан, Незулин, Бороментол, Фенистил гель. В запущенных случаях назначают гормональные мази (см. также: гормональные мази от дерматита у детей).
- Если сыпь и покраснение имеют грибковую природу, применяют мази для наружного использования: Нистатин, Сертаконазол, Миконазол и др. Их наносят на половые губы девочек и яички мальчиков дважды в день после гигиенической обработки.
- При паховой молочнице применяют протирания интимной зоны антисептическими растворами – водой с содой, перекисью водорода. Подойдут растворы Мирамистина, Фурацилина. Врач может назначить иммуномодулирующие препараты.
- Если заболевание вызвано аллергической реакцией, необходимо выявить источник аллергии и исключить его использование. Это может быть продукт питания или лекарство. Для полного излечения врач назначит антигистаминные препараты – Фенистил, Кларитин, Зодак и др.
Если заболевание носит инфекционный характер, лечение назначает педиатр или инфекционист. Комплексное лечение включает в себя коррекцию меню и режима питания, принятие витаминных препаратов и указанных врачом пробиотиков.
Народные средства против сыпи предполагают снятие симптоматики заболевания, а не его лечение. Их используют в комплексе с основными методами терапии. Для гигиены половых губ у девочек используются отвары и настои таких трав, как ромашка, шалфей, тысячелистник, кора дуба, зверобой. Мальчикам половые органы также нужно ежедневно мыть теплыми отварами трав. При аллергии эффективен настой лаврового листа. Для уменьшения раздражения кожи младенцам назначают ванны с морской солью.
Профилактика сыпи вследствие аллергии включает в себя выявление аллергена и прекращение контакта с ним (рекомендуем прочитать: фото аллергии на подгузники у детей). Аллергенные продукты нужно исключить из рациона, принимаемые лекарства врач должен поменять на другие препараты, не вызывающие аллергических реакций у пациента. Синтетическое белье необходимо заменить на натуральное. Дважды в год полезно показывать малыша аллергологу.
Для повышения сопротивляемости инфекции организм нужно укреплять. Для этого необходимо нормализовать режим дня – спать не менее 8 часов в сутки, а грудному ребенку – еще дольше, согласно норме продолжительности сна для его возраста. Питаться нужно разнообразно и часто, не употребляя продукты, на которые организм плохо реагирует.
Необходимо ежедневно совершать прогулки на свежем воздухе. Мамы должны закалять малышей, не одевая их слишком тепло, немного понижая температуру воды при принятии водных процедур. Полезны физические нагрузки. Младенец не умеет самостоятельно делать зарядку, но врач в детской поликлинике научит маму, как ему помочь.
Проблема ухода за мальчиками, особенно в летнее время, включает в себя контроль за областью промежности и гениталий. Нарушение гигиены, некоторые патологии или влияние внешних факторов приводят к красноте, появлению сыпи или раздражения, эрозий или мокнутий. Многие мамы не знают, как ухаживать за пенисом сына, поэтому важно знать, на что обращать внимание, как предотвратить возникновение проблем и когда обратиться за помощью. Обсудим семь общих проблем с пенисом, приводящих к красноте, отечности и боли с зудом.
Большинство маленьких мальчиков — это сгусток энергии, они постоянно бегают, прыгают, ездят на самокатах и велосипедах, прыгают с деревьев, часто могут травмироваться. Хотя это и нормально, для родителей это повод для внимательного отношения к травмам промежности и гениталий. Когда дело доходит до полового члена и промежности, часто возникает просто ушиб, поверхностные повреждения кожи, и на некоторое время область поражения может быть немного болезненной. Однако, если ткани гениталий придавлены, порезаны или есть рваные раны, немедленно требуется медицинская помощь (то же самое относится и к яичкам и мошонке). Предварительно нужно обработать кожу перекисью водорода или мирамистином, наложить стерильную повязку и немедленно показать малыша урологу или хирургу.
Не стоит пугаться, если пенис мальчика выглядит на кончике покрасневшим или слегка отечным, это обычно является результатом раздражения из-за ношения подгузника, оставленного на слишком долгое время, трения от плавательных шорт, попадания песка, загрязнений или остатков мыла, застрявших в крайней плоти. Чтобы предотвратить это, всегда тщательно нужно прополоскать головку пениса ребенка (или показать ему, как это сделать самому, когда он станет достаточно взрослым). Для предотвращения красноты нужно регулярно менять подгузники или поощрять малыша носить трусы под шорты и брюки, переодеваться после купания на пляже, предварительно промывая половые органы от песка и грязной воды.
Другой причиной покраснения кончика полового члена является баланит, инфекция, которая также может вызвать боль при мочеиспускании. В этом могут помочь антимикробные кремы и теплые ванны, но лучше сначала поговорить с врачом, чтобы он назначил правильные препараты.
Мальчик может пожаловаться на сыпь на половом члене, страдать от сильного зуда, пузырьковых высыпаний или пытаться чесать его, травмируя ногтями нежную кожу. Это может быть что угодно, от воздействия вшей или других насекомых, укусов комаров, до простой сыпи или раздражения, вызванных лосьонами для тела, моющими средствами или раздражением от песка, земли, попавших на тело. Сыпь и раздражение могут исчезнуть сами по себе или потребовать использования местных препаратов с антигистаминным и противовоспалительным компонентом. Маленькие мальчики, как правило, не имеют навыков частого мытья рук, и при посещении туалета они могут браться за пенис грязными руками, на которых могут быть раздражающие вещества. Поэтому нужно регулярно рекомендовать им мыть руки и обращаться к врачу, если зуд или сыпь не проходят.
ИМП и покраснение пениса, зуд и раздражение особенно распространены у маленьких мальчиков в первый год жизни, особенно с не удаленной крайней плотью (обрезание). Это связано с тем, что бактерии могут попасть в крайнюю плоть, провоцируя воспаление, которое затем распространяется в мочевыводящих путях. Признаки того, что у мальчика может быть инфекция, включают высокую температуру, раздражительность, боль при мочеиспускании, плохое сосание и сильный запах мочи. Если подозреваются ИМП, следует немедленно обратиться к врачу, если воспаление не лечить (особенно у очень маленьких детей), это может привести к повреждению почек. Прежде всего, назначаются антибиотики и дополнительные препараты, которые быстро подавляют инфекцию и воспаление. Кожу на гениталиях обрабатывают антисептиками.
Крайняя плоть — это слой кожи, покрывающий головку полового члена, прикрепленный в области уздечки к пенису. Если не сделано обрезание, крайняя плоть покрывает головку члена и может быть стянута назад и вниз по телу члена.
До трех лет головка пениса обычно не выводится, постепенно кожа растягивается, позволяя обнажать ее.
У некоторых мальчиков выведение головки затруднено из-за патологического фимоза, сужения крайней плоти. Время обычно решает проблему, однако, если ребенку особенно больно или некомфортно, крайняя плоть краснеет и отекает, врачи могут порекомендовать рассечение плоти или обрезание.
Иногда, когда крайняя плоть патологически сужается, она может ущемить головку члена с развитием острой боли и красноты, отека. Это очень больно и требует немедленной медицинской помощи, проведения рассечения или обрезания крайней плоти. Без помощи парафимоз, как именуют патологию врачи, опасен осложнениями.
Хотя многие проблемы с пенисом могут приводить к процедуре обрезания, есть несколько проблем, которые могут возникнуть из-за обрезания крайней плоти, и одна из них — это спайки пениса. Там, где ткани были обрезаны, края иногда могут прилипать к головке полового члена, как тонкий слой пленки, создавая впечатление, что обрезания не было. В большинстве случаев спайки совершенно безболезненны и со временем исчезают по мере роста полового члена, поэтому зачастую лечение не требуется. Однако, трение по нежной коже, попадание песка, потливость могут провоцировать воспаление.
Если возникают высыпания, краснота промежности или гениталий, можно изначально справиться собственными силами. Ключевые признаки того, что мальчику потребуется медицинская помощь, включают:
- Пенис опухший или очень красный.
- Выявляются кровь или гнойные выделения из полового члена.
- Ребенок плачет или беспокоен при мочеиспускании (особенно, если у него также температура).
- Крайняя плоть ущемила головку пениса.
- На коже промежности краснота, пузырьки или эрозии.
Парецкая Алена, педиатр, медицинский обозреватель
источник
Сразу после родов врач проводит осмотр половых органов рожденного ребенка. У мальчиков значение имеют размер и форма полового члена, а также состояние крайней плоти. У девочек акцент ставится на размере малых и больших половых губ, состоянии влагалища и мочевыделительного канала.
Гигиена интимной зоны новорожденных должна проводиться правильно. От этого зависит репродуктивная способность в дальнейшем и отсутствие инфекций в мочеполовой системе. Независимо от пола, малыша нужно вовремя подмывать, менять памперс и некоторое время ежедневно делать воздушные ванны.
У девочек во время осмотра обнаруживаются большие половые губы, прикрывающие малые. У девочек, рожденных раньше срока, малые губы находятся на виду, а клитор оказывается больших размеров.
Часто у девочек еще некоторое время после рождения половые губы отечные и красные. Девственная плева может иметь различные очертания.
Она может быть в виде одной сплошной или кольцевидной пленки. Мочевыделительный канал у девочек находится под клитором.
С рождения могут быть выявлены патологические изменения в развитии половых органов у девочек.
- Недоразвитие (аплазия) или гипертрофия клитора (увеличение размеров).
- Соединение малых половых губ.
- Закрытие входа во влагалище.
Если в первые дни жизни появились выделения (кровь, слизь), то состояние связывают с гормональным кризисом, который испытывает в этот момент организм. Достаточно, чтобы была соблюдена гигиена органов.
Осмотр половых органов у мальчиков нужно делать правильно. В центре внимания находятся половой член, крайняя плоть, яички и мошонка, уздечка.
Половой член у мальчиков при рождении имеет размеры в промежутке 2–2,5 см.
Крайняя плоть часто такого же размера, что и головка, поэтому прикрывает ее. Бывает, что крайняя плоть немного больше головки. В некоторых случаях она может быть меньше, поэтому головка остается неприкрытой.
Часто головка члена не отодвигается полностью наружу, что называется физиологическим фимозом. К данному состоянию может привести неправильная гигиена. Поэтому и уздечка не может быть исследована должным образом. Специально открывать кончик полового члена рекомендовано только по назначению врача. К таким показаниям относят затрудненность мочеиспускания или воспаление крайней плоти.
Вниманием не должна быть обделена и уздечка, особенно если она короткая. Уздечка – это кожная складка, соединяющая крайнюю плоть с головкой и ограничивающая ее движения. Таким образом, пенис остается частично прикрытым.
Часто к патологическим явлениям относится короткая уздечка. Короткая уздечка приносит грудничку боль и дискомфорт. Если он плачет, все время трогает половой член, нужно обратиться к специалисту за консультацией. Родители могут обнаружить, что пенис красный, появилось раздражение, может даже просочиться кровь, крайняя плоть малоподвижна.
Короткая уздечка чаще всего является врожденной патологией и наблюдается совместно с фимозом. Иногда причиной может стать воспалительное заболевание половых органов. В этом случае член меняет свою структуру. Короткая уздечка может возникнуть из-за травм крайней плоти.
Короткая уздечка лечится хирургическим путем. Наркоз используется местный. После вмешательство требуется, чтобы тщательно была соблюдена гигиена. Если короткая уздечка не будет вовремя исправлена, то в будущем появятся проблемы в интимной сфере.
Чтобы осмотреть член и отверстие мочевыделительного канала, нужно немного отвести книзу крайнюю плоть головки. Отверстие канала находится по центру головки и имеет различную ширину.
Если мошонка имеет большие размеры, это может свидетельствовать о пахово-мошоночной грыже или перекруте яичка. Следует также исключить такое заболевание, как водянка яичка.
На момент рождения мальчика яички должны опускаться в мошонку. У детей, рожденных раньше срока, они могут находиться в паховом канале. Если на осмотре врач не обнаружил яички в мошонке, проводят дополнительные методы исследования. В ходе данного исследования специалист может самостоятельно опустить яички. Если в паховом канале их не обнаружено, ставят диагноз «не опущение яичек». В дальнейшем ребенок должен наблюдаться у эндокринолога и уролога.
Бывают случаи, что во время опускания яичек они тянут за собой часть брюшины, которая заполняется жидкостью. Это и есть водянка яичка, которая может затрагивать обе стороны или одну. Водянка является причиной увеличения в размерах мошонки.
Если у мальчика пися припухла, появилось раздражение, кончик покраснел, нужно срочно обратиться к врачу. Водянка чаще всего развивается у новорожденных мальчиков, реже – во взрослом возрасте.
Врожденная водянка яичек может возникнуть из-за воспалительных процессов, травмы паховой области, опухоли яичка. Бывают случаи, что водянка развивается после паротита или ОРВИ. Помимо того, что водянка характеризуется покраснением, отеком, повышается температура тела, наблюдается озноб, рвота.
Памперс не может спровоцировать такое заболевание, как водянка яичек. Этого не может произойти и из-за других внешних факторов. Пусковым механизмом всегда выступают внутренние изменения.
Небольшой отек мошонки может говорить о гормональной перестройке организма на новые условия и считается нормой.
Половые органы мальчиков, включая анус, нужно подмывать правильно. Подмывание осуществляется от мошонки в сторону ануса. Памперс менять нужно регулярно, рекомендовано большую часть времени быть без него.
Пенис следует мыть осторожно, не оттягивая крайнюю плоть. Кончик легко поранить, что может привести к возникновению ран и трещин.
При заживлении будут оставаться шрамы, что ведет к сужению крайней плоти. Подмывать пенис нужно проточной водой.
Грудничок, взрослея, начинает изучать свой член. Он его трогает, оттягивает. Таким образом, у мальчиков происходит знакомство со своим телом. Ничего страшного в этом нет.
Если член беспокоит и приносит ребенку боль, то его можно обработать слабым раствором фурацилина. Промывается промежуток между крайней плотью и головкой. После процедуры на кончик пениса можно капнуть немного детского масла. Менять памперс нужно после каждого опорожнения кишечника. Он не должен стеснять член.
Девочек тоже нужно уметь правильно подмывать. Мыть нужно, проводя манипуляции с передней части в сторону ануса. Анус моется отдельно. Подобная гигиена предупредит занесение инфекции во влагалище.
После того как подмывание закончилось, половые органы нужно просушить полотенцем.
Если половые губы и анус покраснели, можно воспользоваться присыпкой. Иногда раздражение и покраснение связано с аллергией на материал, из которого изготовлен памперс. В этом случае надо менять марку.
Вовремя менять памперс – это еще одно главное правило, которое включает гигиена. Если это условие не выполнять, то часто жидкие каловые массы, попадая во влагалище, вызывают раздражение и различные заболевания. Менять памперс нужно каждые 2-3 часа. Анус нужно мыть после каждого акта дефекации.
Не стоит подмывать девочек часто, после каждого мочеиспускания. Это способствует смыванию полезной микрофлоры. Подмывать нужно только после того, как ребенок покакал. Мылом пользоваться можно только раз в неделю. С помощью него следует подмывать только наружные половые губы. Если половые губы у девочек красные, появилась сыпь и раздражение, нужно обратиться к детскому гинекологу.
В раннем возрасте очень важна гигиена, которую нужно осуществлять правильно. Необходимо уметь правильно купать, подмывать ребенка, в зависимости от половой принадлежности, вовремя менять памперс. Нередко на последние может возникнуть аллергия, в этом случае нужно менять фирму.
источник
У детей нередко бывают высыпания на различных участках кожи. Наверно трудно будет отыскать такого ребенка, который ни разу не страдал от подобной проблемы. Наиболее часто сыпь обнаруживается в первые годы жизни и может быть вызвана разными причинами. Наибольшее опасение вызывает мелкая красная сыпь, которая возникает подмышками, в паху или в области ягодиц.
У ребенка в паху очень нежная кожа, поэтому любое раздражение за несколько дней может превратиться в благоприятную зону для вторичной инфекции.
Многие процессы, которые протекают в организме ребенка, могут развиваться очень быстро. И сыпь является одним из них. Родители замечают симптомы подобной проблемы внезапно.
Причины появления сыпи в области паха:
- В первую очередь среди причин можно выделить аллергию. Такую реакцию организма у ребенка родители выявляют после приема какой-то новой непривычной пищи.
- Кроме того, покраснение и сыпь может вызывать пеленочный дерматит, который в обиходе называют опрелостью. Кожа ребенка на протяжении длительного времени контактирует с подгузниками, из-за чего почти не дышит.
- Кроме того, раздражения могут появляться из-за контакта кожи с испражнениями, из-за которых могут стремительно размножаться болезнетворные микроорганизмы.
- В кожных складочках, находящихся в паху, возникает потница, представляет собой покраснение, свойственное малышам при перегревании. Сыпь при этом похожа на скопление красных пятен, которые не вызывают у ребенка особого неудобства.
- Грибок рода Cand >Пеленочный дерматит
Данное заболевание может возникать достаточно часто из-за регулярного использования подгузников и пеленок. Симптомами является покраснение в паху, сыпь в виде гнойников, припухлая кожа в области паха, бугорки или пятна, а также беспокойное поведение малыша. Повышенная температура при дерматите подобного характера не наблюдается. Чаще всего дети старше 1 года не страдают от подобных проявлений, так как применение памперсов в этом возрасте сходит на нет.
Разрекламированные подгузники никогда в достаточной мере не смогут пропускать воздух, который так необходим коже младенца.
Часто высыпания в области паха могут быть из-за потницы. Они не сильно отличаются от пеленочного дерматита по визуальным признакам. Однако причины возникновения могут быть иными. Иногда у младенца наблюдается повышенное потоотделение, ведь железы еще не работают полноценно. Пот приводит к неприятным высыпаниям в области подгузника. Симптомы потницы заключаются в покраснении кожи, появлении розовых пятен и водяных пузырьков.
Аллергическая реакция или контактный дерматит, представленный сыпью в паху, часто вызван использованием подгузников определенной марки, которые могут не подходить вашему малышу. В состав подгузников входят некоторые аллергические компоненты. Кроме того, такая реакция на коже проявляется после обработки паховых складок неподходящим косметическим средством.
Основными симптомами аллергии считаются покраснения и отечности в области соприкосновения с раздражителем. В запущенных случаях появляется повышенная температура.
При кандидозе ребенок испытывает серьезный дискомфорт. Родители могут наблюдать покраснения в области подгузника и поражения слизистой оболочки рта. Причинами кандидоза у младенца бывают не вовремя поменянные подгузники. Каловые массы, которые содержат грибок, попадая на пах, вызывают покраснения и сыпь. Кандидоз предполагает неотлагательное лечение.
Основное лечение возникших высыпаний у малышей заключается в проведении дезинфекции и периодическом подсушивании пострадавших участков на коже. Детский специалист может посоветовать применение препаратов, которые представлены мазями, пастами, кремами или присыпками. Кроме того, лечение иногда сводится к применению травяных отваров для купания из ромашки, чистотела, череды и т. д.
Если у маленького пациента наблюдается повышенная температура (признак воспалительного процесса), специалист назначает дополнительные обследования и более серьезные препараты, могут быть прописаны антибиотики.
Основные рекомендации детских терапевтов сводятся к наблюдению за кожей младенца, перерывы в применении подгузников, а при аллергии помогает смена рацион ребенка или мамы, если она кормит его грудным молоком. Иногда лечение может быть простым и результативным только благодаря смене марки используемых подгузников.
Не менее важным фактором считается температура воздуха в помещении, где живет, играет и спит малыш. Не стоит сильно кутать ребенка, ведь его потовые железы еще не развиты и не смогут справиться с перегревом организма, если в комнате сильно жарко.
Лечение сыпи в паховой области в большинстве случаев проходит быстро и успешно. И чем внимательнее к своему ребенку родители, тем скорее у них получается решить возникшую проблему.
Существует множество народных методов, которые помогут избавиться от сыпи в паху у ребенка. Наши бабушки всегда советуют: позволяйте ребенку бегать голеньким. В этом есть смысл, так как воздушная ванна способствует улучшению регенерации кожи у малыша. А при появлении маленьких гнойничков наши мамы делали обработку покрасневших участков обычным раствором марганца. Слабый раствор марганца легко подсушивает сыпь.
При потнице нужно подмывать ребенка хозяйственным мылом. Данный метод помогал в еще те времена, когда на прилавках аптек не было такого широкого ассортимента, как сегодня.
источник
Кожа ребенка очень чувствительна, нуждается в тщательной гигиене. Однако сыпь в паху у ребенка образуется даже при отличном уходе. Часто возникают участки покраснения и воспаления в зоне контакта тела с подгузником — потница, пеленочный дерматит (опрелости). Некоторые дети более склонны к раздражению кожи и распространению сыпи, инфицированию бактериями. Таким младенцам требуется особенно тщательный гигиенический уход.
Терморегуляция у маленьких детей не полностью сформирована, каналы потовых желез не справляются с работой. Усиленное кровообращение приводит к появлению сыпи у ребенка в паховой области, где более влажные условия и затрудняется теплоотдача. Детям легче терпеть холод, чем жару, но многие родители забывают об этом и кутают малышей. Необходимо избегать перегрева тела младенца, лечить появившиеся россыпи красных пятен, узелков и пузырьков, улучшить санитарно-гигиенические условия.
Сыпь в паху у ребенка дважды в день промывают настоем ромашки, череды или шалфея. Подходят травы, обладающие антисептическим и противовоспалительным действием. Кроме фитосредств, применяют для очищения паховой области слабый раствор перманганата калия (марганцовки). Нельзя использовать спиртосодержащие лосьоны, они сушат кожу. Жирные кремы и мази закупоривают поры, что может вызвать рост бактерий и воспаление. Такой же негативный результат после применения талька, присыпки.
Повышенная влажность в области подгузника часто приводит к покраснению гениталий, ягодиц и внутренней поверхности бедер ребенка. Пораженные участки могут быть сухими и возвышенными, либо плоскими, глянцевыми. Сыпь между ног у ребенка чаще встречается у детей старше четырех месяцев. После использования определенной марки влажных салфеток, подгузников, введения прикорма могут появиться красные пятна и россыпь прыщей в интимной зоне.
Раздражения и воспаление кожи под подгузником связаны с типом стула младенца, грибковой или бактериальной инфекцией. Сыпь в области паха у ребенка часто появляется при прорезывании молочных зубов. В 6–9 месяцев слюна становится более кислой, попадает в желудок и делает стул более раздражающим. Сыпи в паховой зоне сильнее подвержены дети на искусственном вскармливании.
Пеленочный дерматит лечат мазями «Цинковая», «Деситин», «Драполен». Регулярно наносят одно из средств на кожу младенца под подгузник до исчезновения сыпи. Паховая область должна быть вымыта и высушена перед применением наружного лечебного средства. Лучшая помощь раздраженной коже — содержание в чистоте и сухости, регулярная смена подгузника.
Одноразовые подгузники распространились повсеместно, они облегчают уход за младенцем. Синтетические материалы в составе изделий создают влажную среду, идеальную для развития дрожжевой инфекции. Как правило, сыпь локализуется в паховых складках, вокруг заднего прохода.
Молочница поражает кожу в области подгузников после лечения ребенка антибиотиками. В этом случае меняется состав микрофлоры кишечника, развивается дисбактериоз, уменьшается количество «хороших» бактерий, не позволяющих размножаться грибкам. Кандидоз начинается с того, что между ножек появляется сыпь. Маленькие красные точки сливаются в пятна, которые распространяются на паховые и межъягодичные складки.
Признаки молочницы на половых органах:
- белые выделения между половыми губами у девочек;
- сильный зуд в области промежности;
- покраснение и отек половых органов;
- резь при мочеиспускании.
Кандидоз поражает кожу в местах естественных складок — в паху и подмышками, на животе. Появляются папулы и гнойнички, кровоточащие эрозии. При обнаружении покраснения и сыпи у девочки между ножек и у мальчика на яичках нужно сдать анализы мочи, мазок с пораженного участка, выполнить серологическое исследование. После подтверждения диагноза педиатр назначает ребенку мази с антимикотическими компонентами. Из народных средств от молочницы помогают растворы пищевой соды, марганцовки.
Чесоточный клещ, вызывающий заболевание кожи, передается при непосредственных контактах. Паразит прокалывает роговой слой эпидермиса, делает ходы и откладывает яйца. Личинки выходят наружу и распространяются по телу того же человека или заражают других людей.
Начальные симптомы чесотки — зуд, усиливающийся в ночное время, в тепле при распространении клеща. Красные папулы возникают в области запястий, между пальцами. Вторичные поражения обусловлены аллергической реакцией на выделения паразита. Образуется красная сыпь в паху у ребенка, узелки на ягодицах, бедрах, вокруг пупка. Для лечения чесотки назначают прием антигистаминных капель, сиропа или таблеток внутрь перед сном. Пораженные участки смазывают простой серной мазью.
В течение первых недель жизни новорожденных купают 2–3 раза в неделю в течение 5 минут. Следует пользоваться жидким детским мылом с рН 4–4,5. После ванны кожу подсушивают мягким полотенцем, не растирая тело. Если эпидермис сухой, то применяются увлажняющие средства.
При каждой смене подгузника необходимо очистить кожу губкой, смоченной теплой водой. Можно воспользоваться детской влажной салфеткой, при условии, что она не вызывает раздражение кожи. Некоторые дети чувствительны к составу пропитки изделия, страдают от контактного дерматита. Причины раздражения в паху у ребенка могут быть связаны с реакцией на продукты питания, гигиеническую косметику. Аллергический дерматит проявляется сыпью и зудом.
Мокнутия обрабатывают растворами с вяжущими компонентами. Используют для наружной терапии цинкосодержащие кремы, например «Деситин». Когда присоединяется грибковая и бактериальная инфекция, необходимо пользоваться антисептиками, антибактериальными и противогрибковыми мазями. На заключительном этапе, а также для профилактики покраснения и сыпи, на кожу под подгузник наносят мазь «Бепантен». Если подойти к лечению должным образом, то за 4–5 дней сыпь проходит.
источник
- 1 Анатомические особенности
- 2 Симптомы
- 3 Лечение
Состояние половых органов маленьких детей часто становится поводом для беспокойства молодых родителей. Особенно это касается воспалений у мальчиков. В большинстве случаев они успешно излечиваются и не считаются серьезной патологией.
Причины воспаления полового органа мальчика и мужчины разные. Если у взрослых болезнь возникает от недолеченных половых или грибковых инфекций, то у детей это связано с нарушением микрофлоры. Все объясняется анатомическими особенностями: новорожденный появляется на свет с временным фимозом, когда головку полового члена закрывает кожная складка (крайняя плоть), которая плотно удерживается соединительной спайкой – синехией. Под ней скапливается большое количество смегмы, слущенных эпителиальных клеток. В норме они вымываются самостоятельно. Но при неблагоприятных условиях в «кармашках» крайней плоти размножается патогенная флора и начинается воспаление – баланопостит.
Предпосылки для развития болезни у грудничков и у мальчиков младшего возраста:
- Недостаточная гигиена половых органов.
- Неподходящие по размеру или некачественные подгузники.
- Грязные или плохо выстиранные трусики.
- Вредная привычка трогать, теребить половой орган.
В группу риска по воспалению входят дети, страдающие избыточным весом, диабетом, расстройством иммунитета после инфекционных заболеваний.
Предрасположенностью к баланопоститу склонны мальчики с пищевой или лекарственной непереносимостью: раздражение головки и крайней плоти у ребенка происходит во время выведения аллергена с мочой.
Покраснением также организм реагирует на синтетические моющие и гигиенические средства.
Воспаление в большинстве случаев начинается спонтанно и быстро. Малыша беспокоят рези при мочеиспускании, видны скудные желтоватые выделения из уретры. Воспаление у новорожденного сопровождается беспокойством и плачем.
Покраснение на головке и крайней плоти часто пугает родителей, но серьезной угрозы для здоровья ребенка не представляет. После вовремя проведенной адекватной терапии симптомы баланопостита уходят бесследно уже на третьи сутки.
В запущенных, тяжелых случаях заболевание сопровождается зудом и покраснением головки полового члена, выделением капель гноя из-под крайней плоти, болью при мочеиспускании.
При остром баланопостите у ребенка поднимается температура до 39 °C, головка полового органа красная и отечная, видны мелкие белые пятна сыпи или плотные желтоватые отложения.
На головке пениса расположено большое количество нервных окончаний. Поэтому если у ребенка покраснение, на писюле у мальчика в домашних условиях нельзя проводить грубых манипуляций, насильственно открывать крайнюю плоть. Боль может испугать или стать причиной психической травмы у малыша.
Для снятия острых симптомов необходимо организовать теплые ванночки по 5 минут три раза в день.
В качестве противовоспалительных растворов можно использовать фурацилин (2 таблетки на 250 мл воды), настой ромашки или череды.
После процедуры необходимо нанести небольшое количество мази (Левомеколь, Левосин, Стрептомициновая эмульсия), проложить стерильной салфеткой и надеть чистое белье. Мальчик в период обострения должен как можно больше пить и чаще мочиться, чтобы в уретру не попала восходящая инфекция.
Если после двух дней домашнего лечения положительной динамики нет, необходимо обратиться к детскому урологу.
При острой задержке мочи, выраженных изменениях крайней плоти из-за сильного воспаления и отека необходима экстренная госпитализация ребенка в хирургический стационар.
При правильном уходе за малышами баланопостита не бывает. Необходима тщательная гигиена, подмывания после каждого опорожнения кишечника и ежедневные воздушные ванны.
Регулярный душ, чистые руки и белье – залог здоровья будущего мужчины.
Половые органы выполняют мочевыделительную и репродуктивную функцию, поэтому их здоровье так важно. Воспаление крайней плоти у мальчиков встречается в разном возрасте и, несмотря на то, что болезнь не несет в себе большой угрозы, она доставляет ребенку существенный дискомфорт.
При первых симптомах воспаления крайней плоти необходимо обратиться к урологу, который проведет диагностику и назначит необходимое лечение
Подобное явление обозначается медицинским термином «баланопостит». При нем воспалительный процесс распространяется на головку полового члена и крайнюю плоть. В детском возрасте заболевание диагностируется у 6% мальчиков, преимущественно у детей 4 лет.
Статистика объясняется тем, что у малышей до 5 лет наблюдается физиологический фимоз, то есть головка пениса не обнажается, ткань является неподвижной. После полугода у мальчика вырабатывается смазка — смегма, она снижает трение между членом и окружающими его тканями. Нарушение выработки подобного секрета приводит к раздражению и воспалению. Среди остальных причин выделяют:
- неполноценную гигиену;
- использование подгузников не по размеру;
- ношение тесного белья;
- большое содержание сахара в моче (преимущественно у диабетиков);
- использование агрессивных моющих веществ для белья;
- частое применение мыла или гелей для интимной гигиены с различными отдушками.
Применение некачественных средств для интимной гигиены является одной из косвенных причин возникновения воспаления крайней плоти у малыша
В отдельную группу стоит выделить инфекции, поражающие смегму и вызывающие воспаление. К патогенным организмам относятся:
- кишечная палочка;
- стафилококки;
- стрептококки;
- грибки любого вида.
В редких случаях баланопостит становится осложнением других патологий. В зависимости от причин и характера воспаления, выделяют несколько видов заболевания.
Эта статья рассказывает о типовых способах решения Ваших вопросов, но каждый случай уникален! Если Вы хотите узнать, как решить именно Вашу проблему — задайте свой вопрос. Это быстро и бесплатно!
Термин «баланопостит» складывается из двух частей, таким же образом происходит разделение видов заболевания. Баланит – состояние, когда опухла только головка пениса, постит – воспалительный процесс, затрагивающий только крайнюю плоть. Чаще процесс распространяется на обе части, и врач ставит диагноз «баланопостит».
По длительности течения выделяют 2 типа баланопостита: острый и хронический. При острой форме воспаление длится не более 3 месяцев, в остальных случаях речь идет о хроническом заболевании.
В свою очередь острое течение классифицируется на следующие виды:
- простой (характерные признаки — истончение пениса, жжение и дискомфорт);
- эрозивный (на головке появляются язвы);
- гангренозный (язвы содержат гной, возможно повышение температуры).
К наиболее опасной форме относится последняя. Если воспаление не проходит месяцами, то стихает, то возникает с новой силой — речь идет о хроническом типе заболевания. Оно может протекать в двух формах. В первом случае появляются мелкие частые язвы, не проходящие долгое время, во втором – наблюдаются кровавые ранки и характерные выделения.
Обычно вылечить хроническую форму болезни до конца не удается, и после нескольких рецидивов принимается решение о хирургическом вмешательстве. Мальчику сделают обрезание, после чего баланопостит исчезнет.
ЧИТАЕМ ТАКЖЕ: во сколько лет делают обрезание маленьким мальчикам?
Установить наличие заболевания можно по его симптомам. К общим признакам относятся:
- красная кожа вокруг полового органа;
- половой член припух и воспалился;
- изменилось состояние кожи;
- появилось чувство зуда и жжения, болевые ощущения.
При прогрессировании заболевания могут наблюдаться:
- эрозии и язвы;
- гной из ранок;
- увеличение лимфоузлов в паховой области.
Иногда появляются сыпь, опрелости, нарывы и механические повреждения на слизистой оболочке члена (подробнее в статье: чем можно лечить опрелости в паху у ребенка?). Может повышаться температура. Если речь идет о грудном ребенке, то на фоне покраснения полового органа малыш становится беспокойным и капризным. Мочеиспускания и прикосновение к органу будут вызывать у него боль.
Несмотря на то, что воспаление носит локальный характер, без комплексного лечения оно может вызвать ряд осложнений:
- распространение инфекции на мочевыводящую систему;
- рубцевание фимоза, т.е. головка члена не сможет оголиться;
- снижение чувствительности пениса, что негативно скажется на половой жизни во взрослом возрасте;
- появление язвенной болезни;
- парафимоз – патологическое ущемление головки полового органа.
Само по себе заболевание не опасно, но при отсутствии должного лечения влечет за собой массу серьезных осложнений, так, инфекция может распространится на мочевыводящую систему
Обычно прогнозы лечения всегда благоприятны, при своевременном диагностировании от болезни избавиться легко. У маленьких мальчиков воспаление часто проходит самостоятельно, но это не значит, что при появлении симптомов нужно откладывать визит к врачу. Лечение сводится к правильному уходу, медикаментозной терапии и народным средствам.
ЧИТАЕМ ТАКЖЕ: почему новорожденный мальчик плачет перед тем, как пописать?
Самое первое и важное – это научить ребенка правильно ухаживать за собой. У грудных детей такую гигиену проводит мама. Важные правила:
- гигиену необходимо проводить ежедневно, половой орган промывается теплой водой без моющих средств, дополнительный уход осуществляется после каждого туалета;
- трусы меняются каждый день, важно соблюдать размер белья, подгузники меняются не реже 1 раза в 3-4 часа;
- после водных процедур важно насухо вытирать тело.
К часто назначаемым препаратам относятся:
- мази противовоспалительного действия, такие как Преднизолон, Гидрокортизол;
- антисептические средства: Мирамистин, Левомеколь, Синтомицин (рекомендуем прочитать: с какого возраста детям можно Мирамистин?);
- регенерирующие препараты: Судокрем, кремы и мази с цинком, препараты на основе декспантенола (Бепантен, Д-пантенол) (см. также: крем и мазь Бепантен для новорожденных);
- противогрибковые мази: Ламизил, Ламикон и Клотримазол.
Мази назначаются в зависимости от формы заболевания и причины его возникновения. У многих препаратов есть строгие возрастные ограничения, однако у таких средств, как Левомеколь, минимальный возраст пациента не указан, поэтому обязательна консультация со специалистом. Также врач может посоветовать лекарства комбинированного действия.
Если очаг воспаления сильно болит, возможно применение жаропонижающих и обезболивающих средств, таких как Ибупрофен или Парацетамол. Аугментин используется при наличии гнойников, для обеззараживания пораженные участки обрабатываются Хлоргексидином.
Аугментин назначается при бактериальной этиологии заболевания
Немаловажным пунктом в лечении отека крайней плоти являются ванночки. Их можно делать с добавлением фармацевтических препаратов или на основе трав. К первым относится раствор фурацилина и слабый раствор перманганата калия.
Лечить проблему помогут различные травы, они успокоят ткани, поспособствуют их заживлению, окажут антисептическое действие. Все ванночки готовятся из пропорции 1 ст. л. сухоцвета на 200 мл кипятка. При этом не нужно готовить целую ванну, достаточно небольшой емкости. Часто используют:
- ромашку – известный антисептик, также успокаивает, снимает зуд и жжение;
- шалфей – ценен своими лечебными свойствами;
- календулу – заживляет раны и обладает мощным противовоспалительным действием;
- кору дуба – снимает отек.
ЧИТАЕМ ТАКЖЕ: как ухаживать за новорожденным мальчиком: видео
Ромашка также может применяться в виде компрессов — для приготовления массы возьмите цветы и кипяток в соотношении 1:1, кашицу положите в марлю и приложите к больному месту на несколько минут. Процедуру проводят 2 раза в день.
Профилактика баланопостита заключается в правильном уходе. Маме новорожденного важно знать, что:
- нельзя открывать крайнюю плоть пениса;
- подмывать ребенка нужно при каждой смене подгузника или по мере необходимости (рекомендуем прочитать: как правильно подмывать новорожденного мальчика и видео);
- обрабатывать член нужно только теплой чистой водой без применения моющих средств;
- важно правильно подбирать размер подгузника и нижнего белья;
- нижнее белье должно быть только из натуральных тканей;
- раз в неделю необходимо тщательно промывать все складки органа, чтобы там не скапливалась грязь.
С возрастом мальчики начинают самостоятельно умываться. Задача родителей — рассказать о важности правильной и тщательной гигиены. Особенно осторожными следует быть малышам из группы риска. Это дети с сахарным диабетом, гепатитом, хроническим фимозом, уретритом (см. также: признаки сахарного диабета у детей до 5-ти лет).
Известный педиатр О.Е. Комаровский считает, что фимоз, не являющийся причиной проблем с мочеиспусканием, может наблюдаться до подросткового возраста. Если же явление сопровождается отеком, зудом, или у мальчика просто покраснела крайняя плоть, то важно вовремя показать ребенка специалисту. Помните, что в вопросе детского здоровья главное — своевременное лечение.
ЧИТАЕМ ТАКЖЕ: фимоз у мальчиков: что это и фото заболевания
С различными «мужскими» проблемами, по мере роста сыновей, рано или поздно сталкивается любая мама. Именно половой орган мальчика (даже совсем маленького) вызывает множество вопросов, а вместе с ними и страхов. Врачи родильных отделений до выписки новорожденного домой должны объяснять молодым мамам все особенности правильного ухода за головкой и крайней плотью ребенка, но, к сожалению, такие лекции проводятся лишь в единичных учреждениях.
Большинство проблем у мальчиков начинается обычно из-за безграмотности молодых родителей в отношении столь важного вопроса. А главное правило здесь заключается в простом выражении: «не хочешь навредить — не трогай».
Если немного изучить анатомию, становится понятно, что врожденным фимозом, имеющим временный характер, природой награждены все новорожденные мальчики, и это является абсолютно нормальным. Головка полового члена прикрыта кожной складкой (крайней плотью), а между ними располагаются тонкие соединительные спайки — синехии.
Головка пениса у грудничка не должна свободно обнажаться — врожденный фимоз является своеобразным природным защитным механизмом. По мере роста ребенка развиваются и половые органы. Вырабатываются гормоны, делающие крайнюю плоть более эластичной, что позволяет головке открыться естественным образом, например, при появлении спонтанной эрекции.
Не стоит сравнивать одного малыша с другим и самостоятельно ставить диагноз, ведь у одного мальчика открытие происходит лет в 6-7, а у другого лишь к 10 годам.
Нередко бывают случаи, что чрезмерная забота и обеспокоенность молодых мам по поводу будущей половой функции сына толкает их на совсем необдуманные поступки и действия, приводящие к появлению многих проблем.
Воспаление крайней плоти в медицине называют баланопоститом. Заболевание часто затрагивает и головку, имеет весьма устрашающий вид, но при этом для здоровья малыша серьезной угрозы не представляет, если не переходит в хроническую форму.
Наиболее частой причиной появления такого воспаления у ребенка становится попытка родителей самостоятельно освободить головку, считая что уже «пора», при этом нарушая природную защиту органа и открывая различным болезнетворным организмам свободный доступ в препуциальный мешок.
Иногда появление заболевания имеет и физиологические проблемы. Под крайней плотью ребенка обычно скапливается смегма (смесь отмерших клеток кожи и секрета сальных желез), которая при постепенном рассасывании синехий и освобождении головки вымывается самостоятельно при обычном мочеиспускании.
Но если процесс нарушен и синехии разошлись лишь частично, образуется кожный мешочек, откуда смегма не может выйти наружу и образует плотный смегмолит, который и становится причиной возникновения воспалительного процесса.
В некоторых случаях появление баланопостита обусловлено аллергической реакцией, когда воспалительный процесс возникает из-за недостатка гигиенических процедур, использования неподходящих подгузников или средств гигиены, из-за несвоевременной смены нижнего белья или стирки вещей химическими порошками.
Часто заболевание возникает при наличии пищевой (лекарственной) или респираторной аллергии, когда попавший в организм ребенка аллерген выводится с мочой и вызывает раздражение крайней плоти с последующим воспалительным процессом.
Рецидивирующая форма баланопостита часто является симптомом имеющегося фимоза, когда крайняя плоть очень узкая и не позволяет головке самостоятельно раскрыться даже в подростковом возрасте. В этом случае требуется проведение обрезания — несложной и неопасной хирургической операцией. Подробнее об обрезании →
Определить баланопостит несложно, поскольку его симптомы имеют сильную выраженность. В начале воспаления родители обычно отмечают, что головка члена мальчика опухла, на поверхности имеются интенсивные покраснения. Ребенок постарше жалуется на то, что в паховой области все болит и чешется.
Часто можно наблюдать появление гнойных выделений, сыпь, беловатый налет и боли при мочеиспускании, свидетельствующие, что заболевание приобретает хроническую форму, а это может привести к возникновению рубцового фимоза.
Острый баланопостит отличается внезапностью появления затруднений мочеиспускания и сильных болей, которые постепенно дополняются покраснением крайней плоти и выраженным отеком. При этом из препуциального отверстия можно наблюдать выделения гнойного содержимого, имеющего белый или желтоватый цвет.
Нередко у ребенка поднимается температура, которая может достигать серьезных субфебрильных цифр. Все это причиняет мальчику сильное беспокойство.
При появлении симптомов воспалительного процесса полового члена у мальчиков, необходимо начинать правильное лечение. Для этого:
- Организовать частые ванночки с теплым слабым раствором марганцовки, который можно заменить фурацилином, сангвиритрином или отваром ромашки. Любое из этих веществ способно оказать антисептическое действие и удалить из пространства препуциального мешка остатки имеющихся органических веществ и выделений. Марганцовка обладает подсушивающим эффектом, поэтому использовать ее в лечении нужно только в том случае, когда нет других средств.
- Смазать участки пораженной кожи асептической мазью, например, Стрептомицином или Левомеколем.
- Если после такого лечения в течение 4 часов у мальчика не наблюдается улучшений и спада интенсивности симптомов, необходимо обращаться к врачу, который подберет антибиотики для последующей терапии.
- При появлении положительной динамики после проведенного домашнего лечения следует продолжать процедуры (ванночки с антисептиками) и обработку мазью несколько дней, до момента полного исчезновения симптомов воспалительного процесса.
Иногда при баланопостите может появиться острая задержка мочи, что вызвано перекрыванием мочеиспускательного канала сильно отекшей крайней плотью. Такое состояние требует срочного обращения к врачу для экстренной помощи.
Не следует путать задержку мочи с простым отказом ребенка помочиться из-за болевых ощущений. Во время мочеиспускания капли мочи, содержащие раздражающие вещества, попадают на воспаленную кожу крайней плоти, усиливая боль.
Малыш просто отказывается идти в туалет даже испытывая позыв. В этом случае могут помочь теплые ванночки с отваром коры дуба или лекарственной ромашки, которые снизят боль и улучшат состояние ребенка.
Важным фактором успешного лечения ребенка и устранения воспалительного процесса является правильный уход за половым органом и проведение гигиенических процедур.
Необходимо строго соблюдать следующие правила:
- Не открывать насильственно головку члена, растягивая и отодвигая крайнюю плоть.
- Не нужно ежедневно проводить обработку пениса дезинфицирующими составами.
- Важно своевременно менять малышу подгузники, подмывая его чистой теплой водой после каждой дефекации.
- Раз в 1-2 недели можно проводить с целью профилактики теплые гигиенические ванночки с применением отваров чистотела, череды или ромашки.
- Во время проведения терапии необходимо следить, чтобы малыш потреблял много жидкости, это способствует активному промыванию канала и устранению воспаления.
- При лечении первичного баланопостита следует отнестись к процессу со всей ответственностью, поскольку только в этом случае можно избежать перехода заболевания в хроническую форму.
- При появлении рецидива нужно сразу обращаться к врачу, не пытаясь лечить заболевание самостоятельно.
Любое заболевание гораздо проще предотвратить с помощью профилактических мер, чем его вылечить — эта истина известна всем.
Как уже говорилось выше, часто причиной появления воспалительного процесса становится попытка принудительного открывания головки пениса родителями или любопытным ребенком. Делать это самостоятельно нельзя ни в коем случае. Следует соблюдать все правила ухода за половым органом, но не вмешиваться в естественные природные процессы без крайней необходимости.
Если воспалительный процесс вызван аллергической реакцией, необходимо правильно определить и устранить аллерген. Следует сменить уходовые препараты, марку подгузников, средства, которыми стираются детские вещи.
Необходимо покупать малышу нижнее белье только из натурального хлопка, избегая искусственных синтетических тканей. При пищевой аллергии важно избегать употребления продуктов, вызывающих реакцию.
При наличии физиологических причин, способствующих возникновению и частому рецидиву баланопостита, необходимо обращаться за помощью к специалистам и в дальнейшем соблюдать все предписанные рекомендации в качестве профилактических мер.
Автор: Ваганова Ирина Станиславовна, врач
Советуем почитать: Что делать, если у малыша заболело ушко?
Любые изменения во внешнем виде полового члена вызывает у мужчины значительное беспокойство и может стать причиной развития неуверенности в себе, подавленности и близкого к депрессии состояния.
Однако при появлении прыщей на пенисе, важно не впадать сразу в панику и не стесняться посещения медицинского сотрудника. Более того, прыщи на члене не всегда являются признаком патологического процесса, а если и являются, то требуют спокойного и аккуратного лечения под тщательным контролем специалиста.
Этиология возникновения прыщей на мужском половом члене достаточно разнообразна. В неё входят как факторы для физиологически нормальных высыпаний на поверхности пениса, не являющихся симптомом патологии, так и заболевания, ставшие причиной появления прыщиков.
Среди самых распространенных вариантов когда появляются прыщики на половом члене:
- Несоблюдение интимной гигиены, пренебрежение ею в целом или же неправильно подобранное средство для ухода за гениталиями;
- Аллергическая реакция на материал, из которого изготовлено нижнее белье, или же на используемый мужчиной гель для душа.Возможна гиперчувствительность к материалам, из которых изготовлены используемые средства контрацепции;
- Неинфекционные воспалительные заболевания, такие как баланопостит, дерматит;
- Гормональная перестройка в период полового созревания, связанная с увеличением продукции тестостерона в организме молодого человека;
- Угревая болезнь, иначе говоря, развитие открытых комедонов имеющих вид черных маленьких точек, возможно и появление закрытых комедонов в виде белых прыщиков;
- Иные заболевания, вроде папилломавирусной инфекции, генитального герпеса, псориаза, чесотки или сифилиса;
- Воспалительная реакция, затронувшая волосяной фолликул, иначе говоря, фолликулит;
- Рацион питания, структурированный неправильно; чаще всего с избытком жирного, жаренного, копченого и соленого;
- Болезни грибковой этиологии, вроде кандидоза или трихофитии;
- Онкологическая патология;
- Паразитарные заболевания, связанные с появлением лобковых вшей или клещевым боррелиозом.
Нередко для новоиспеченных родителей определенной сложностью становится при уходе за малышом гигиена половых органов ребенка. Но при правильной обработке кожных складов можно избежать много недетских проблем у малышей.
Как часто необходимо проводить гигиенические процедуры? Малыша подмывать необходимо всякий раз после стула, перед ночным сном для того, чтобы удалить остатки кала и мочи. Половые органы после мочеиспускания у ребенка можно вытереть влажной салфеткой, но детям с чувствительной кожей промежности требуются чаще подмывания. Из-за чего появляются прыщи на половых органах. Как раз таки из-за недостаточной гигиены.
Чем лучше подмывать? Желательно осуществлять процедуру обычной теплой водой. Можно использовать детское мыло ил специальное детское средства для купания. Средства для взрослых не подходят, поскольку нежную кожу ребенка они сушат и нарушают ее микробную флору.
Как правильно это делать? Необходимо ребенка положить на одну руку животом вниз, поднести ягодицы под струю воды, движениями спереди назад свободной рукой от лобка до ануса помыть половые органы. И исключительно так!
Это касается особенно гигиены девочек, иначе микробы кишечника могут попасть в мочевые пути. А также могут появиться прыщики на половых органах девочки. Головку полового члена у мальчика обмывают водой либо обрабатывают детским маслом, потому крайнюю плоть возвращают на место.
Что необходимо делать далее? Необходимо после подмывания накрыть ребенка полотенцем, бережно промокнуть влагу в промежности. Перед применением любую детскую косметику необходимо протестировать на коже взрослого.
Чтобы это сделать, необходимо небольшое количество средства растереть на коже локтя, затем наблюдать за реакцией. После 15 минут на том месте не должна появиться сыпь или покраснение. Кроме этого, педиатры рекомендуют наносить детский крем, масло, тальк и т.д.
сначала на ладони, а только потом на покровы ребенка. Если кожа у малыша здорова, то чрезмерно использовать детскую косметику нет смысла, так как коже необходимо дышать, а гигиенические средства могут нарушить процесс.
Кожные складки необходимо смазывать детским кремом. Лучше подождать, пока он впитается, а потом удалить остатки. За это время ребенок получит воздушную ванну, что важно для профилактики опрелостей. Одноразовые подгузники менять необходимо не менее восьми раз в сутки, после пробуждения, после стула, перед кормлением, перед выходом на прогулку, перед ночным сном.
Если не соблюдать правильно гигиену, то может развиться пеленочный дерматит. Это патологическое состояние детской кожи, которое провоцируется действием химических, физических и микробных факторов при использовании одноразовых подгузников или пеленок возникает покраснение, сыпь, шелушение кожи ягодиц и зуб в области промежности.
Как правило, каждая мама очень внимательно относится к здоровью своего крохи и замечает малейшие изменения, будь то повышение температуры тела или всего лишь подавленное состояние. Один из явных признаков, что с ребенком что-то не так — кожные высыпания.
Наиболее безопасные прыщи у ребенка, чаще возникающие в летнее время, вызываются потницей или, как ее еще называют, тропическим лишаем . Прыщики при этом — меленькие, имеющие красный или розовый окрас.
Мамы некоторых новорожденных в течение первого месяца жизни малыша замечают красные прыщики, появление которых не связано с какими-либо другими симптомами. Как утверждают медики, они появляются в результате гормональной перестройки, поэтому не требуют лечения и через несколько недель бесследно исчезают сами по себе.
Иногда, увидев на лице малыша красные прыщики, мамы, а особенно бабушки, выставляют диагноз — диатез. То есть аллергическая реакция. Тем не менее, необходимо знать, что аллергия проявляется не прыщами, а покраснением.
Более того, малыш может испытывать зуд и даже жжение, о чем будет свидетельствовать его поведение. Поэтому, если есть подозрения на аллергию, постарайтесь исключить аллерген (пересмотрите питание мамы или самого малыша) и обратитесь за консультацией к врачу.
Как ни странно, но иногда появление красных прыщей у малыша может свидетельствовать о заболеваниях кишечника. в частности, при нарушении его микрофлоры. В таком случае необходимо сдать анализ на дисбактериоз .
Ветряная оспа проявляется отдельными выступающими прыщиками. Но распознать заболевание не сложно, поскольку через определенное время (от 2 до 8 часов) прыщи трансформируются в волдыри. Начинается ветрянка с волосистой части головы и лица, постепенно сползая на живот, руки, ноги и, в конце концов, все туловище.
Эта болезнь также сопровождается сыпью. Правда, тут красные прыщики появляются на 3-4 день после повышения температуры. Кроме этого, у малыша наблюдаются симптомы простуды. Прыщики при кори не столько красные, сколько розовые. Первые места их локализации — зона вокруг ушей. Далее прыщики распространяются по всему телу.
Если у малыша повысилась температура, болит горло и голова, возникает рвота, а в подмышечных впадинах, в паху и на спине появилась красная сыпь — это скарлатина. Сыпь при этом выглядит как солнечный ожог с шероховатой поверхностью. Через неделю-две сыпь начинает шелушиться.
Краснуха проявляется плоскими прыщиками розового цвета. Сыпь быстро распространяется по всему телу. При этом у ребенка отмечается нормальная температура (иногда незначительная).
При экземе прыщики настолько большие, что их именуют пятнами. Они то исчезают, то появляются вновь, а в некоторых случаях (при тяжелой форме) — шелушатся и зудят, а затем покрываются корочками.
При чесотке у малыша отмечают скопления прыщиков. Сверху такие прыщи покрыты корочками, поскольку ребенок расчесывает их из-за сильного зуда. Характерная черта заболевания — чесоточные прыщи бывают везде, кроме спины.
Специально дляmalutka.net – Мария Дулина
Нередко для новоиспеченных родителей определенной сложностью становится при уходе за малышом гигиена половых органов ребенка. Но при правильной обработке кожных складов можно избежать много недетских проблем у малышей.
Как часто необходимо проводить гигиенические процедуры? Малыша подмывать необходимо всякий раз после стула, перед ночным сном для того, чтобы удалить остатки кала и мочи. Половые органы после мочеиспускания у ребенка можно вытереть влажной салфеткой, но детям с чувствительной кожей промежности требуются чаще подмывания. Из-за чего появляются прыщи на половых органах. Как раз таки из-за недостаточной гигиены.
Как рассказывает доктор Комаровский, прыщи следует четко разделять в зависимости от возраста ребенка. Только после этого можно подбирать методы борьбы с ними.
Что говорит Комаровский про детские прыщи
Самые первые прыщи могут образоваться у новорожденного прямо в роддоме. Они называются акнэ новорожденных и появляются до полугода. Справиться с ними гораздо проще, чем избавиться от черных прыщей у взрослых.
Их возникновение связано с гормональным фоном матери, который передался плоду в утробе. Внешний вид таких акнэ – небольшие прыщики с белыми или желтоватыми точками внутри. Чаще всего их можно обнаружить в области лица, груди.
Лечение они не требуют и проходят со временем самостоятельно. Также прыщи новорожденных появляются при грудном вскармливании в результате изменения гормонального баланса матери, например, из-за стресса.
Акнэ у детей от шести месяцев до подросткового возраста могут иметь серьезные причины и для лечения требуют установления диагноза.
Поэтому если у маленького ребенка появились прыщи, похожие на подростковые, то необходимо посетить педиатра. А вот небольшие белые точки или красные высыпания могут являться аллергической реакцией на внешние раздражающие факторы: стиральный порошок, сухой и влажный воздух, укусы насекомых.
В подростковом возрасте в результате роста гормона тестостерона происходит усиленная выработка секрета сальных желез, что провоцирует закупорку протоков, а, следовательно, и появление прыщей. Избежать этого вида акнэ практически невозможно, средства-SOS от прыщей в этом случае не существует. Но, как объясняет Комаровский, прыщи у подростков можно лечить профилактически.
Какую профилактику прыщей советует Комаровский
1. Умываться необходимо два раза в день. Больше не стоит, так как кожа будет пересушиваться и терять внешний защитный слой.
2. При очищении кожи не использовать мочалку, а умываться только руками.
3. Регулярно удалять пот с помощью одноразовых салфеток.
4. Как можно реже дотрагиваться до кожного покрова руками, тем более грязными.
5. Пользоваться специальными косметическими средствами для жирной или проблемной кожи.
6. Не выдавливать появившийся прыщ.
7. Ограничить чрезмерное нанесение косметики, в том числе лака для волос.
8. Защищать акнэ от солнечных лучей.
Первые прыщи — когда они появляются?
Акне новорожденных выглядят как мелкие красноватые прыщики с белыми точками.
Можно ли прыщи мазать йодом
Положительный эффект йода на акнэ заключается в его противовоспалительном и антисептическом действии.
Каковы причины прыщей у взрослых
Появление прыщей часто связано с закупориванием кожного покрова в местах роста волосков.
Однако если ребенок потеет, пот с волос попадает на лоб. Из-за этого закупориваются поры и образуются прыщи.
Прыщи у грудничка. Есть ли повод для беспокойства?
По мнению специалистов, любые неполадки с кожей требуют своевременного вмешательства. Но чтобы устранить проблему, нужно знать причины ее появления.
Хронические заболевания: да, немного аллергик у меня ребенок. на шоколад, малину.
Здравствуйте, у моего сына уже около полугода наблюдаю небольшой водяной пузырик на кожице, не на головке писюли, а ниже.
Он не двигается, но мягкий. Сегодня мне показался он особенно большой-размером до 5мм, я испугалась и бегом к хирургу. Хирург сам не понял, сказал может аллергия на что-то. Но пузырь один, их не много.
Теги: у мальчика на писюле белая шишка, у ребенка на писюле белый прыщик, у ребенка на писюле белая шишка
Шишечка на половом члене у ребенка Ребенку 2 года, недавно обнаружила на половом члене.
У ребенка прыщик на пенисе У моего сына недавно открылась головка пениса. Сама она.
Шишка на писюле У малыша при открытии головки слева, чуть ниже самой головки белая.
Белые прыщики на пенисе у ребенка Ребенку 2 года. Две недели назад обнаружила белый.
Шишечка под крайней плотью Подскажите пожалуйста. Малышу в 3 месяца хирург-уролог.
Мягкая шишка не пенисе Обнаружили на пенисе с боку с лева мягкую шишку при натягивании.
Шишка на пенисе у ребенка У моего сына 3 лет образовалась на пенисе шишка, она его.
Непонятные прыщики у ребенка Честно говоря не знала какому врачу написать, решила.
Прышики на машонке На машонке белые прышики некоторые выдавливаються некоторые нет.
Шишка на пипиське у ребенка Ребенку 2 года мальчик. Пол года назад начала замечать.
Шишечки на писюне у ребенка У ребенка крипторхизм, пошли к уролугу на консультацию.
Белая мягкая шишка на пенисе. Моему сыну полтора года, у него белая шишка на пенисе.
Белая шишка на половом органе Вчера заметила у ребенка белую шишку на половом органе.
Фимоз у мальчиков Моему сыну 9 месяцев, на плановых осмотрах хирургов всё было в порядке.
ПРЫЩ НА ПЕНИСЕ У РЕБЕНКА У ребенка белый прыщ на писюне. Похоже на гнойный угорь на.
Прыщики на попе у ребенка Доброго времени суток. Моему сыну 2 года и 1 мес. Вчера.
Опухоль в виде шишечки на писюльке У ребенка на писюльке шишечка больно писить, мальчику.
У ребенка писюн покраснел и опух У мальчика 5 лет писюн покраснел и опух в области.
Белые прыщики во рту. У моей дочери в 12 лет появились белы прыщики на щеке внутри.
Прыщи на половых органах Прыщи на половых органах чаще всего появляются у человека в пубертатный период (то есть в период полового созревания), когда приходит перестройка организма и активное изменение гормонального фона.
Такие новообразования обычно не представляют опасности. Однако, прыщи на половых органах также могут быть и симптомами серьезных заболеваний, поэтому любые высыпания в районе гениталий нельзя оставлять без внимания.
К самым распространенным видам прыщей, появляющихся на половых органах относятся следующие:
- Некрупные образования с головкой, имеющие ту же природу, что и высыпания на лице (то есть закупорка пор кожи излишками сала). Эти прыщи могут быть красного, белого, серого и черного цвета. При этом, если надавить на головку созревшего прыща, то не поверхность изольется гнойный, желто-белый субстрат. Именно такие прыщи, чаще всего появляются у подростков.
- Небольшие белые выпуклые образования без выраженной головки, которые на самом деле не являются прыщами, а представляют собой слегка увеличенные сальные железы (иногда они имеют вид чуть розоватых остроконечных выступов). Таких желез на теле человека много, просто в области гениталий они наиболее заметны, поскольку кожа там более тонкая. Чаще всего, появляются такие прыщи на половом члене у мужчин и половых губах у женщин. Они становятся заметнее при натяжении кожи. Сальные железы, похожие на прыщи на половим органе мужчин называются гранулами Фордайса. Это явление не является заболеванием, и требуют лечения только в случае воспаления.
- Жировые кисты. По внешнему виду эти новообразования похожие на плотные белые прыщи. Это доброкачественные новообразования, не доставляющие «хозяевам» особого дискомфорта. Однако при инфицировании или от постоянного трения жировая киста может воспалиться, поэтому её можно удалить (несложная операция займет несколько минут).
Есть несколько причин вызывающих прыщи на половых органах женщин и мужчин.
- Не соблюдение правил интимной гигиены.
- Гормональный дисбаланс (подростковый возраст, месячные, беременность или климакс у женщин).
- Подверженность стрессам.
- Частое употребление в пищу жирной, острой, сладкой пищи.
- Аллергия на лекарственные препараты, ткань нижнего белья, стиральный порошок.
- Неправильно подобранное нижнее белье (например, слишком плотное, или из материалов затрудняющих «дыхание» кожи).
- Реакция кожи на депиляцию. Удаление волос на лобке довольно частая причина, по которой появляются прыщи на половых органах у женщин.
- Перепады температур (переохлаждение или перегрев).
- Проявление венерических и других заболеваний.
Прыщи на половых органах могут сигнализировать и о серьезной болезни. Если прыщи по внешнему виду отличаются от вышеперечисленных, то стоит срочно обратиться к врачу, чтобы исключить следующие заболевания:
- Папилломы или остроконечные кондиломы. При этом заболевании прыщи на половых органах похожи на небольшие бородавки телесного цвета. Это инфекционное заболевание, которое вызвано ВПЧ (вирусом папилломы человека). Более половины всех взрослых людей, живущих половой жизнью являются носителями этого вируса. Активное распространение ВПЧ — большая проблема, так как это заболевание трудно излечимо (в основном применяются хирургические методы удаления).
- Сифилис. При этом венерическом заболевании прыщи на половых органах женщин и мужчин (в районе слизистых оболочек, возле ануса ) соседствуют с язвами. Эти язвы могут быть разного размера, иметь довольно неприглядный вид, но при этом быть абсолютно безболезненными. Высыпания на половых органах при сифилисе начинаются спустя месяц после заражения. Эта болезнь смертельно опасна, при первом подозрении на сифилис необходимо обратиться к врачу-венерологу.
- Генитальный герпес. Симптомами этой болезни являются прыщи на половых органах, похожие на пузырьки (как при ветрянке), которые чешутся, болят, и, после разрыва пузырька, покрываются сухой корочкой. Гениальный герпес — это постоянно рецидивирующее заболевание, но своевременное лечение поможет значительно облегчить состояния больного в период обострения.
- Контагиозный моллюск. Это вирусное заболевание предающиеся половым путем. Один из его симптомов появление прыщей на половых органах и промежности. При этом прыщи содержат белесую гнойную жидкость.
Появление контагиозного моллюска говорит о слабости иммунной системы пациента.
Назначить адекватное лечение прыщей на половых органах может врач-дерматолог. Лечение будет зависеть от того, какой именно вид прыщей диагностируется у пациента. Однако есть ряд общих рекомендаций, которые наверняка назначат каждому пациенту с генитальными прыщами.
- консультация одного из профильных специалистов (эндокринолога, аллерголога, вирусолога, гастроэнтеролога, венеролога)
- анализы подтверждения того или иного диагноза
- коррекция диеты (исключение жирного, жареного, сладкого из рациона пациента)
- витаминотерапия
Следует помнить, что прыщи на половых органах, нельзя выдавливать, потому что можно легко занести инфекцию в другие слои кожи.
Если это произойдет, то воспалительный процесс распространиться на новые области, и тогда вам потребуется экстренное врачебное вмешательство. Основа профилактики прыщей на половых органах — тщательное соблюдение гигиены.
Прыщи на половом члене часто становятся причиной обращения мужчин к врачу.
Эти высыпания заставляют подозревать самое худшее, какое-нибудь серьезное инфекционное заболевание, но на деле зачастую они совсем безобидны.
Попробуем разобраться, когда следует бить тревогу и что делать, если мужчина заметил на своем половом органе прыщики.
- Вся информация на сайте носит ознакомительный характер и НЕ ЯВЛЯЕТСЯ руководством к действию!
- Поставить ТОЧНЫЙ ДИАГНОЗ Вам может только ВРАЧ!
- Убедительно просим Вас НЕ ЗАНИМАТЬСЯ самолечением, а записаться к специалисту!
- Здоровья Вам и Вашим близким!
Медицинский сотрудник подбирает индивидуально подходящие под заболевание и его стадию лекарственные препараты, среди которых наиболее часто используются:
- Антисептики, направленные на очищение кожных покровов, снятие воспаления и восстановление кожи;
- Мазь, крем или же гель, в состав которого входят гормоны, чтобы воздействовать на железы внутренней секреции, и в частности на сальные железы;
- Антибактериальные препараты, как применяемые внутрь, так и наружу. Антибиотикотерапия наиболее частая составляющая часть лечения любых высыпаний;
- Противогрибковые средства, если необходима борьба с кандидозом или трихофитией;
- При вирусных инфекциях назначают противовирусные препараты вроде «Зовиракса»;
- Антигистаминные лекарственные средства, направленные на снижение и борьбу с проявлением гиперчувствительности к чему-либо или используемые в виде дополнительной терапии с курсом антибиотиков;
- В случае с кондиломой чаще всего выбирают хирургическое лечение, путем прижигания или криодеструкции с помощью жидкого азота.
Лечение в домашних условиях также возможно, в некоторых ситуациях. Оно включает себя:
- Изменение образа жизни, с коррекцией рациона питания;
- Выбор нижнего белья из натуральных материалов и правильного размера;
- Поддержание личной гигиены в виде регулярного приема душа;
- Использовать антибактериальные мыла во время посещения ванны или душа;
- Дезинфекция воспаленной сыпи с помощью хлоргексидина;
- Если в прыщике находится волос, то его аккуратно извлекают острым пинцетом, стараясь не повредить ткани;
- Точечное использование мазей с антибиотиком или гелей;
- Прием витаминов и минеральных веществ.
Сегодня мы обсудим проблему,с которой нередко сталкиваются родители мальчиков дошкольного возраста и в период полового созревания. Речь пойдет о таком распространенном заболевании у детей,как баланопостит.
лечение которого важно проводить комплексно и деликатно. Вы узнаете,как лечить баланопостит,фото которого можно посмотреть ниже,какая мазь,крем и другие препараты способствуют устранению неприятных симптомов и быстрому выздоровлению.
Баланит у мальчиков — воспалительный процесс, который затрагивает только головку органа. Когда инфекция поражает и крайнюю плоть. недуг именуют баланопоститом. с которым в большинстве случаев приходится сталкиваться детям. Крайняя плоть плотно прикрывает головку, что способствует появлению заболевания.
Чаще всего баланопостит провоцирует инфекция, которая попадает в препуциальный мешок при попытке открыть крайнюю плоть. развести синехии, или проделать другие неосторожные действия при уходе за половым органом мальчика.
Также есть риск подхватить заболевание когда расхождение синехий происходит само собой. Синехии приводят к накоплению смегмы под крайней плотью. У маленьких детей появление смегмы — следствие отшелушивания эпителия крайней плоти и головки.
Спайки на органе могут разойтись не полностью и сформировать карман, в который попадает инфекция. В нем же и накапливается смегма. При острой форме баланопостита жидкость очень густая и ее много, настолько, что смегмолит не может вытечь.
Среди возможных причин баланопостита педиатры выделяют обтягивающее белье, которое натирает кожу и физиологический фимоз — очень узкую крайнюю плоть у мальчиков дошкольного и младшего школьного возраста.
Основные признаки баланита и баланопостита у детей — зуд, покраснение, болезненные ощущения и небольшие опухоли на головке. Иногда под крайней плотью обнаруживается гной.
Если у ребенка баланопостит, то на крайней плоти появляются язвы и трещины, капилляры расширяются. Эпителий головки может быть поврежден. При запущенном воспалительном процессе в некоторых случаях на головке и крайней плоти появляется характерный налет.
Когда баланопостит протекает тяжело и мальчика беспокоят отеки крайней плоти, что сопровождаются сильным выделением гноя, нужно обратиться к детскому урологу. Он проведет обследование и подскажет, какие средства помогут избавиться от недуга в конкретном случае.
Оперативное вмешательство (циркумцизия) при баланопостите проводиться крайне редко, и делается с целью профилактики.
Чаще всего лечение баланопостита заключается в применении препаратов, которые выпускаются в форме мази или крема. Когда недуг спровоцирован грибком ( кандидозный баланопостит ), подбирается средство, противостоящее размножению дрожжевого грибка.
Далее мы подробно расскажем вам о том,на какие виды подразделяется у детей баланопостит,лечение этого заболевания дома современными медицинскими препаратами (мази,кремы)и процедурами,а также с помощью народных средств в домашних условиях.
Баланопостит у детей (см.фото ниже) можно вылечить довольно быстро и без серьезных последствий для здоровья,если вовремя обратиться к детскому урологу для проведения обследования и соответствующих анализов,чтобы выявить источник инфекции.
Теперь вы знаете,как лечить баланопостит у детей дома и какие лекарственные средства (мазь для наружного использования-ксероформная мазь,декаминовая мазь,дермозолон, антимикробные средства, ванночки с диоксидином,перманганатом калия)используются в процессе лечения этого заболевания.
- Аня к записи Демодекс. Сиптомы и лечение.
- Петя к записи Белые прыщики на головке полового члена.
- Рената к записи Черные точки на лице
- Галина к записи Прыщи у мужчин после бритья
- Мария к записи Скинорен — крем от угревой сыпи, инструкция, отзывы
Отчего появляются прыщи на лице?
Появление прыщей связанно с нарушение нормальной работы сальных желез лица. Так же прыщи могу появиться от грязной кожи, демодекса, гормонального бунта.
В чем отличие черных точек от прыщей?
Черная точка на лице — это просто забитая грязью пора, а прыщ — это результат неправильных действий сальных желез или к примеру демодекса.
источник