По мере приближения второго, а иногда и третьего триместра, женщина начинает замечать, как ее пупок при беременности видоизменяется: то сглаживается, то выпячивается, а также он может чесаться и болеть. Если подобное не связано с каким-то заболеванием, то все должно прекратиться непосредственно после родов, а сам пупок при этом приобретет свою обычную форму.
Оба явления абсолютно нормальны. Когда матка увеличивается, то она распирает изнутри мышцы, заставляя их натягиваться на животе. Сам живот при этом становится округлым и гладким, поэтому и пупочное кольцо приобретает гладкость, или, иначе говоря, сглаживается. В зависимости от особенностей женской комплекции и количества вынашиваемых плодов пупок во время беременности может значительно расширяться. При смещении дна матки до уровня пупка и выше происходит его выпячивание наружу, при надавливании на пупок он обычно западает обратно. Все видоизменения пупочного кольца зависят от его начальной формы.
Обычно это связано с растяжением кожи, что, в свою очередь, ведет к появлению розоватых полос в области пупка, которые и становятся причиной зуда. Чтобы снять зуд, рекомендуется пользоваться детским маслом, а для сокращения количества растяжек использовать специальный крем.
Причина, по которой чешется пупок при беременности, может быть связана с аллергией на продукты питания, медикаменты, косметику, бытовую химию, волокно и прочее. При этом кроме зуда вокруг пупка у беременной появляется сыпь и покраснение.
При контакте с пораженной поверхностью и в случае несоблюдения правил гигиены беременную может беспокоить грибковая инфекция, которая также характеризуется появлением красных пятен, ороговевших чешуек и зудом в области мокнущего пупка. Хотя такое явление встречается не часто, игнорировать его нельзя, и при наличии характерных признаков необходимо посетить дерматолога.
Опасными для здоровья беременной считаются холестаз или гепатоз – болезненные состояния, возникающие вследствие застоя желчи в организме, что ведет к сбою в работе печени. Как ни странно, но признаком этих заболеваний является сильно зудящий, особенно по ночам, пупок при беременности, в совокупности с тошнотой, головокружением, рвотой, дестабилизацией давления и прочим.
Женщины интересуются, нормально ли, что темнеет, светлеет, покалывает, печет, сильно болит или немного тянет пупок при беременности? Или же случаются спазмы? Или же вовсе он никак не меняется? В большинстве случае это абсолютно нормально. Рост живота сопровождается и зудом пупка, и его шелушением, и болью, многими другими не совсем приятными ощущениями.
- матка увеличивается в размерах, а вместе с ней и растет живот, мышцы которого болят от растяжения;
- по мере увеличения размеров матки смещаются и внутренние органы, что приводит к болям;
- замедляется работа кишечника, что вызывает вздутие живота и колющую или ноющую боль в пупочной области.
Косвенными причинами, по которым болит живот в области пупка при беременности, можно считать слабость брюшных мышц и особенности физиологии
Использование бандажа для беременных, причем даже с первого триместра, занятия гимнастикой для беременных, соблюдение режима отдыха и бодрствования во избежание переутомления, правильное питание и прогулки на улице помогут справиться с болью или хотя бы облегчат ее.
Совсем другое дело, когда пупок болит постоянно, при этом меняется характер боли: то она слабая, то ноющая, то резкая, то переходит в спазм. В таком случае говорят о пупочной грыже, которая сама по себе не угрожает беременности до тех пор, пока не происходит ее ущемления.
Грыжа может обнаружиться в любом триместре. Она характеризуется заметным выпячиванием пупка (вот еще, почему у беременных торчит пупок), образованием вокруг него мелких бугорков – грыж, вздутием живота, запорами, приступами изжоги, тошнотой, доходящей до рвоты, и другими симптомами. Клиническая картина описана и так, что продолжительно болит живот в области пупка, боль резкая и сильная, живот напряжен, пальпация аналогично болезненна. Как правило, пупочная грыжа возникает из-за чрезмерного растяжения брюшных мышц. При надавливании не вправляется. Выпяченный пупок заметен у беременной, когда она находится как в вертикальном, так и в горизонтальном положении.
Если в результате несоразмерной физической нагрузки, длительного запора, прочих нарушений в функционировании организма происходит ущемление грыжи, беременной может потребоваться срочная хирургическая помощь.
Большинство случаев видоизменения пупка у беременной считаются типичными, то есть не опасными и нормальными, но при всех нетипичных ситуациях следует обращаться за консультацией к врачу.
источник
Сыпь при беременности — явление достаточно распространенное. Разумеется, при ее возникновении нужно сообщить об этом врачу, поскольку она может быть симптомом инфекционного заболевания. Тем не менее чаще всего речь идет о такой группе патологий, как дерматозы беременных.
Это различные кожные патологии, которые проявляются такими симптомами, как зуд и сыпь (она может быть папулезной, пустулезной, уртикарной и другой) В любом случае врач должен назначить дополнительные исследования — для начала, как минимум, биохимический анализ крови и иммунограмму.
Сыпь во время беременности может быть связана с такими заболеваниями, как атопический дерматит, холестаз (также характерный для гестационного периода), полиморфный дерматоз, пефигоид (разновидность герпеса).
При этом бывает так, что до беременности женщину не беспокоила аллергия или другие кожные заболевания. Но чаще всего предрасположенность к ним все-таки была (примерно у каждой пятой пациентки с атопическим дерматозом признаки этой патологии возникали и раньше).
В целом дерматозы беременных диагностирую примерно у 3-5% женщин, но нужно отметить, что при легком течении заболевания далеко не каждая будущая мама обращается к врачу, так что истинный масштаб установить довольно сложно.
Сыпь на животе при беременности чаще всего появляется у тех женщин, кто имеет наследственную предрасположенность к таким заболеваниям, в том числе к аутоиммунным патологиям и аллергическим реакциям. К счастью, после родов она довольно быстро проходит.
Бывает, что сыпь свидетельствует об инфекционных патологиях вроде кори или краснухи. В таком случае возникают дополнительные симптомы, характерные для вирусных инфекций, по которым можно понять природу заболевания.
Хотя вопросы возникновения такой патологии еще изучены не до конца, среди медиков господствует мнение, что проблема связана с гормональной перестройкой во время беременности, а также с происходящими в этот период естественными физиологическими изменениями, поскольку активизируются определенные потовые железы. К тому же, растяжение кожи приводит к зуду.
Многие считают, что сыпь — признак беременности. На самом деле она возникает не у каждой женщины.
Причины, провоцирующие ее, следующие:
- Изменения иммунитета, которые при беременности направлены на то, чтобы не допустить отторжения плода.
- Генетическая предрасположенность. Именно ею обусловлено большинство аутоимунных процессов. Интересно, что в данном случае аллергические реакции вызваны не столько внешними раздражителями, сколько плацетарным антигеном.
- Повреждение соединительной ткани. Очень часто бывает, что сыпь при беременности чешется не из-за классической аллергической реакции, а из-за увеличения размера живота и связанного с этим растяжением кожи. Волокна соединительной ткани повреждаются, в кровь попадают фрагменты эластина и коллагена, а организм воспринимает их как аллергены, отсюда — реакции в виде сыпи и зуда.
В некоторых случаях сыпь и зуд вызваны не аллергическими реакциями, а гестационным холестазом, то есть застоем желчи, который может возникать при беременности.
Хотя в некоторых случаях красная сыпь при беременности бывает вызвана инфекционными заболеваниями. И тогда они сопровождаются признаками общей интоксикации. В основном все-таки речь идет о кожных патологиях.
На его долю приходится более 50% случаев возникновения высыпаний. Им обычно обусловлена сыпь при беременности на ранних сроках. Остальные виды кожных заболеваний проявляются позже, но атопический дерматит может возникнуть уже в первом триместре. Обусловлен изменениями иммунитета при беременности.
Практика показывает, что после родов в 80% случаев он проходит и больше женщину не беспокоит. Такие реакции проявляются как почесуха, экзема и зудящий фолликулит. Опасности они не представляют.
Также является распространенной патологией в гестационном периоде. Чаще всего с ним сталкиваются в третьем триместре. Провоцирующими факторами являются многоплодная беременность и наличие лишнего веса.
Связан с описанным выше механизмом растяжения кожи. Сыпь может выглядеть по-разному. Осложнений при родах не дает.
Развивается заболевание в последнем триместре, чаще всего носит наследственный характер. Связано оно с раздражающим воздействием желчных кислот.
Может приводить к опасным осложнениям. Например, послеродовые кровотечения, поскольку при этом заболевании нарушаются процессы коагуляции.
Представляет собой достаточно редкую аутоимунную патологию, когда аллергеном выступает плацентарный антиген. Сопровождается зудом и сыпью в виде пузырьков. После родов обычно проходит, но может возникать сыпь у ребенка.
К счастью, это более редкое заболевание по сравнению с атопическим дерматитом, поскольку при нем возникают такие осложнения, как фетоплацентраная недостаточность, преждевременные роды и прочее. Да и в послеродовом периоде могут начаться проблемы — например, развивается послеродовой тиреоидит. К тому же, при месячных или во время приема гормональных препаратов могут быть рецидивы заболевания.
Все перечисленные заболевания требуют лечения,поэтому к врачу надо обращаться обязательно.
Следует отметить, что высыпания могут иметь разную локализацию. Например, сыпь на руках при беременности — это в основном проявление атопического дерматита.
При этом заболевании красные экзематозные пятна появляются также на лице и шее, а на руках они локализуются в основном на ладонях и сгибательных поверхностях. Особенно часто она появляется на у первородящих женщин. При атопическом дерматите сыпь на ногах при беременности тоже не редкость. В том числе, она локализуется под коленями и на подошвах. Но на животе высыпаний практически не бывает.
При зудящем фолликулите сыпь похожа на угревую. Она чаще всего возникает на плечах и спине, животе, руках. Прыщики располагаются у волосяных фолликулов. Они могут быть достаточно крупными — 2-4 мм в диаметре.
При полиморфном дерматозе сыпь представляет собой зудящие папулы красного цвета. Они в основном появляются на животе, затем распространяются на бедра и ягодицы. В основном сыпь возникает над растяжками. На слизистых оболочках ее не бывает. Также чистой остается кожа возле пупка и на лице. Хотя отдельные пятнышки имеют диаметр 1-3 мм, они имеют склонность сливаться в крупные пятна.
Бывает, что возникает сыпь на лице при беременности. Она говорит о наличии аллергических реакций, может сопровождаться не только зудом, но и повышенной слезоточивостью, насморком и прочими симптомами.
При пемфигоиде сыпь чаще всего появляется на 4-7 месяце. В основном она локализуется на коже вокруг пупка, но может возникать и на груди или спине. Высыпания имеют вид пузырьков. Если их повредить, на их месте появляются эрозии, а при высыхании корки.
Внутрипеченочный холестаз характеризуется пожелтением кожи и зудом, который особенно остро ощущается на ладонях и подошвах. Сыпь обычно носит при этом вторичный характер. Очень часто женщина ее расчесывает, поскольку зуд бывает практически нестерпимым.
Для того чтобы правильно поставить диагноз, врач назначит дополнительное исследование. Ведь он должен исключить инфекции, микробное поражение, другие патологии.
Одним из наиболее информативных исследований с этой точки зрения является биохимический анализ крови. Он позволяет выявить наличие акушерского холестаза, поскольку при этом заболевании в крови значительно повышается уровень желчных кислот, примерно у 20% будущих мам, столкнувшихся с проблемой сыпи, повышается и уровень билирубина.
И в подавляющем большинстве случаев анализ показывает значительное увеличение активности печеночных ферментов. При остальных заболеваниях, проявляющихся сыпью, показатели в биохимическом анализе остаются в пределах нормы.
Чтобы исключить микробное или грибковое поражение, делается анализ соскоба или содержимого пузырьков-высыпаний на микрофлору, а также проводится люминесцентная диагностика. При диагностике очень важно исключить чесотку, себорею, бактериальный фолликулит, гепатит и ряд других заболеваний, поскольку они требуют других методов терапии.
Для атопического дерматита и герпеса проводится такой анализ, как определение содержания антител IgG4 (при герпесе показатель увеличивается) и IgE (этот показатель отражает течение аллергической реакции).
Наконец, при подозрении на пемфигоид и полиморфный дерматоз делается гистологическое исследование биоптата кожи.
Зуд и сыпь при беременности нужно лечить комплексно, в том числе, устраняя причину их появления в зависимости от того, с чем связаны такие явления.
Например, используются антигистаминные препараты при атопическом дерматите и других видах аллергии. Они могут повлиять на плод, поэтому в первом триместре их назначают с осторожностью, если польза для матери превышает риск для ребенка. В таких случаях применяются антигистаминные препараты 2-3 поколения — «Гистафен», «Кларитин», «Зиртек», «Цетиризин».
Если сыпь сопровождается сильным воспалением, то при всех видах заболеваниях, кроме зуда беременных (то есть атопическом дерматите, полиморфном дерматозе, пимфегоиде) могут назначаться кортикостероиды. Например, это может быть мази на основе гидрокортизона или преднизолона.
Для пемфигоида нет специфического лечения, поэтому чаще всего при нем также используются описанные выше гормональные средства.
При акушерском холестазе назначаются препараты урсодезоксихолевой кислоты. Она улучшает состав желчи, снижает концентрацию в ней токсичных видов желчных кислот, способствует оттоку жести. При этом заболевании дополнительно назначают препараты-гепатопротекторы для защиты печени, например, «Карсил», а также цитостатики («Метотрексат»). Рекомендуется принимать описанные выше антигистаминные препараты и витамины.
Наконец, важно соблюдать определенные ограничения в еде, отказаться от острой, жирной, соленой пищи, чтобы поддержать печень. Иногда назначаются лечебный массаж или специальная физкультура.
Это кремы и лосьоны, которые используются при подобных заболеваниях для ухода за кожей, чтобы восстанавливать поврежденный эпидермис, увлажнять и смягчать кожу, способствовать регенерации межклеточных липидных структур.
Большинство эмолентов не имеет противопоказаний для будущих мам, но нужно внимательно изучать их состав, чтобы в него не входили компоненты, которые могли бы вызвать аллергические реакции.
В состав могут входить персиковое или оливковое масло, пантенол, другие натуральные и синтетические компоненты для увлажнения кожи.
К числу популярных эмолентов относится, например, крем «Бепантен», который рекомендуется даже использовать для лечение атопического дерматита у младенцев.
Во время беременности важно правильно ухаживать за кожей, чтобы исключить сыпь, вызванную недостаточным соблюдением гигиены.
Как таковых, профилактических мер против дерматозов нет. Но врачи рекомендуют отказаться от синтетического белья и одежды в пользу изделий из натуральных тканей, а также исключить контакт с различными аллергенами: домашней пылью, шерстью животных, пыльцой растений. Для этого рекомендуется регулярно делать влажную уборку и мыть оконную сетку, а в период цветения держаться подальше от потенциальных источников проблем.
Очень важно правильно подобрать стиральный порошок, чтобы он не вызывал ни атопического дерматита, ни контактного.
Сыпь при беременности может иметь различные причины, поэтому при первых симптомах необходимо обращаться за квалифицированной помощью. Своевременная терапия поможет избежать негативного воздействия на женщину и будущего ребенка.
Также необходимо помнить, что самостоятельное применение лекарственных препаратов строго запрещается без предварительной консультации с доктором, так же, как и народных средств. А игнорировать подобное состояние нельзя ни в коем случае.
источник
- Почему появляется сыпь на животе при беременности
- Дерматоз: высыпания на животе
- Инфекция и зуд на животе при беременности
- Пигментные пятна на животе при беременности
- От чего сыпь на животе при беременности (видео)
Первый и самый предсказуемый момент – это простая аллергическая реакция. Да, если вы и так склонны к аллергии, беременность может только повысить ее риск. Но даже те, кто никогда не испытывал аллергических симптомов, именно во время беременности рискуют познакомиться с ними.
Именно потому врачи советуют: на всех сроках беременности не нужно экспериментировать с новыми продуктами, с косметикой, с бытовой химией. Вообще, никаких новинок в это время лучше не пробовать.
Аллергия проявляется в ответ на:
- Непривычные продукты питания – выглядят высыпания в таком случае как крапивница. Но не только в непривычных продуктах дело. Изначально опасные своим аллергическим ответом (клубника, цитрусовые, шоколад, орехи) продукты могут дать реакцию именно в период беременности.
- Крем от растяжек. И это удивление: вроде, он должен служить беременной, помогать коже оставаться упругой, а он действует как раздражитель. Что ж это бывает нередко, особенно, если состав крема сильно «мудреный». Простое и понятное оливковое масло не вызовет никакой диатез, и будет хорошей натуральной профилактикой растяжек.
Обязательно нужно выявить причину аллергии. Маленькие это точки на коже или приличные волдыри, причины выявляются, и только врач назначает качественное и безопасное лечение. Поменьше пакетированных соков, ограничить употребление кофе, и чай во время беременности не пейте больше двух чашек в день.
Также нередок у беременных дерматоз. И начинается это явление именно с живота. Потом дерматоз переходит на ягодицы, бедра, а вот на спине и груди он появляется редко. Случается, что точки раздражения появились только на животе и дальше него не пошли, но чешутся именно эти области.
Причиной такого явления может служить сама беременность, и те изменения, которые она запускает в женском организме. Дерматоз чаще появляется на поздних сроках, но если он случился на ранних – это не нонсенс.
Как проявляется дерматоз:
- Появляются красные папулы, окруженные белой каемкой,
- Пузырями такие образования не становятся, а являют группы отечных бляшек,
- Бороться с ними не нужно, они исчезнут сами или перед родами, или сразу после них.
Ну а если раздражения появились на теле летом, возможно, дело в обычной для данного времени года потнице. Все же потоотделение у беременной повышенное, потому потница вполне логична. А если будущая мама носит бандаж для поддержки живота, риск потницы возрастает. Нужно своевременно соблюдать гигиенические процедуры, тщательно очищать кожу (особенно, около пупка). Нужно смотреть, не встречаются ли раздражения на руках и ногах.
К сожалению, не все потенциальные причины сыпи так безобидны. Занесение инфекции исключать нельзя. При наличии сильного зуда, когда чешется кожа, появились покраснения, не стоит исключать ту же чесотку. Все же есть риск заразиться ею даже в поликлинике.
Если появились мелкие или не очень пупырышки, покраснения, замучил зуд – бегом к врачу. Лучше лишний раз сходить и убедиться, что ничего страшного, чем запустить опасную для мамы и ребенка инфекцию.
Как не допустить появления сыпи на животе:
- Всегда посещайте любого врача со своей чистой пеленкой, мойте руки до приема у врача и после,
- Достаточно частым во время беременности должен быть душ, и, что важно, с гипоаллергенными средствами (можно с детскими),
- Кожу живота (и вокруг пупка, и по бокам) нужно своевременно увлажнять маслами или кремами, крем предпочтителен детский.
Еще одна небольшая заметка: иногда сыпь является следствием нервного перенапряжения. Стресс во время беременности, безусловно, не редкость, но нужно сделать все, чтобы он был минимальным. Как только появился какой-то тревожный признак, пойдите к врачу, он подскажет, что и как делать. Многим беременным советуют посещать психолога или психотерапевта, и это полезная рекомендация. Уметь справляться со своими волнениями, напряжением – важно и для беременной, и тем более, для молодой мамы.
Пигментация при беременности – дело частое. Обусловлена она сменой гормонального фона, некоей наследственной предрасположенностью. Реже это говорит о болезнях внутренних органов. Если в организме беременной недостает фолиевой кислоты, пятна могут быть более выраженными.
Большая часть беременных сталкивается с таким явлением, как пигментная полоска на животе. Это полоса Альба, которая может быть минимально выраженной или очень четкой. Прогестерон и эстроген, которые усиленно вырабатываются в период беременности, провоцируют выработку меланотропина. Полоса проходит через весь живот, но иногда начинается только от пупка и заканчивается внизу живота.
Чтобы избежать чрезмерной пигментации, нужно:
- Не злоупотреблять солнечными ваннами,
- Следить за тем, чтобы питание было витаминизированным,
- Питаться правильно: еда не должна быть жирной,
- Не пить крепкий кофе и чай,
- Не экспериментировать с косметикой,
- Вести здоровый образ жизни.
Если чешется живот, пупок, появился непонятный зуд, нужно сообщать о том врачу. Даже если вы сами догадываетесь, что дело в потнице, покажите ее доктору, развейте сомнения. А вот самолечением заниматься не следует.
Беременной нужно быть более внимательной к себе: не стоит паниковать при виде любого прыщика, но и списывать все изменения на беременность тоже неразумно. Советуйтесь с доктором, доверяйте ему, следуйте рекомендациям, и беременность будет благополучной.
источник
Беременность преподносит сюрприз за сюрпризом, но далеко не всегда они приятны. Появление на животе и других частях тела сыпи как раз к таким и относится. Она вызывает не только чувство физического дискомфорта, но и опасения у будущей мамы – что это такое и насколько сыпь опасна для растущей крохи?
Герпес, краснуха, ветрянка, корь – все эти заболевания характеризуются появлением сыпи не только на животе, но и на остальных участках тела. В первом триместре они часто вызывают развитие у плода несовместимых с жизнью патологий и последующую его гибель, выкидыш. Беременность протекает крайне тяжело, со множеством осложнений, справляться с которыми можно только в условиях стационара и под постоянным врачебным контролем. В остальных случаях малыш появляется на свет ослабленным, отстающим в развитии от своих сверстников.
СПРАВКА! Кроме сыпи, краснуха вызывает появление температуры, тошноты и головной боли. У ребенка может развиться частичная глухота, катаракта, пороки сердца, неврологические заболевания.
Наибольшую опасность в эти дни представляет собой ветрянка. Появившись за несколько недель до родов, она способна вызвать у ребенка неонатальную ветряную оспу – заболевание, осложнениями которой являются энцефалит, патологии дыхательных путей, печени и почек. Указанные осложнения могут вызвать даже смерть плода. А вот краснуха уже не так опасна, как в первом периоде беременности. Мамочке необходимо будет пройти несколько скрининг-тестов, определяющих – есть ли риск возникновения у малыша уродств и патологий развития. Очень редко врачи рекомендуют прервать беременность.
ВНИМАНИЕ! После 30-ой недели прерывание делать запрещается. Поэтому женщина берется на особый контроль вплоть до самых родов (вирус краснухи может вызвать серьёзное кровотечение в эти часы).
Сыпь на лице может напоминать акне подросткового периода. Собственно, она так и называется – угревая. Вызваны гормональной перестройкой организма. Внешности она, конечно, красоты не добавляют, но не опасна.
ВАЖНО! Если красных точек много, они сливаются друг с другом, кожа шелушится, а во рту появляются мелкие белые пупырышки – это может говорить о таком опасном заболевании, как корь.
Сыпь на руках может быть первым признаком аллергии. Вызвать ее может что угодно: еда, вода, стиральный порошок, крем для рук. В этот же список попадает пыльца растений, ткань, из которой сшита одежда, пыль. Важно вовремя выявить аллерген и в дальнейшем избегать контакта с ним, иначе, при повторном контакте, ситуация может ухудшиться (к сыпи присоединиться зуд, чихание, отек и вторичная инфекция бактериального характера.
СПРАВКА! Скачок эстрогенов в крови приводит к тому, что кожа на ладонях сильно сохнет и покрывается красными (или желтыми) точками, пятнышками и звездочками. Дело в стойком расширении мелких сосудов рук. В дальнейшем возможно появление проблем с печенью, поэтому незамедлительно посетите врача.
Чаще всего появление сыпи на животе вызывает гормональная перестройка организма. Дерматоз постепенно с живота переходит на ягодицы, спину и бедра, внешне выглядит как скопление бляшек и узелков, постепенно сливающихся друг с другом.
Крошечные мелкие пупырышки, появляющиеся у женщин в жаркие дни, говорит о потнице. Особенно страдают от нее женщины, вынужденные носить бандаж и предпочитающие синтетические ткани. Потоотделение у беременных чаще всего усиленное, поэтому гигиенические процедуры следует проводить чаще, чем зимой.
СПРАВКА! При чесотке в бугорках и пупырышках заметны чесоточные ходы, а сами они постоянно зудят. Заболевание не опасно для ребенка и матери, но вылечить его народными средствами сложно, поэтому доктора назначают специальные противопаразитные препараты.
Аллергия, дерматоз, разного рода инфекции – все они вызывают появление на ногах сыпи. Наиболее опасны инфекционные заболевания – корь, краснуха, ветряная оспа.
Сыпь на ранних сроках может быть крайне опасна, если занимает большую площадь тела и вызывает сильный зуд. В этом случае увеличивается риск развития генерализированной инфекции, заражения крови.
Запомните раз и навсегда – если что-то, связанное с вашим здоровьем, вызывает у вас опасения и вопросы, вы должны не домашние справочники листать и не у подруг спрашивать совета! Только врач способен помочь вам выяснить – опасно ли то или иное явление, симптом ли это какой-либо болезни или просто «ветром надуло». Не занимайтесь самолечением, не откладывайте «на потом» — пожалейте себя и свою кроху, которую вы тоже можете поставить под удар.
Прежде, чем специалист назначит вам лечение, он осмотрит вас и расспросит о вашем образе жизни и течении беременности. Поэтому не скрывайте, если у вас есть хронические болезни или внутренние патологии. Обязательно вспомните, какие новые продукты вы ввели в свой рацион, принимали ли лекарства или новые витамины.
Использование народных средств допустимо и оправдано в отдельных случаях, но только после консультации с доктором.
Предотвратить болезнь всегда легче, чем вылечить. Поэтому не пренебрегайте мерами профилактики.
- Следите за чистотой кожи. Предотвратить потницу поможет ванна или контрастный душ, обливания несколко раз в день. Последний будет еще и весьма полезен для поднятия общего тонуса. Но от ароматических бомбочек и других добавок следует на время отказаться. Это же касается гелей для душа и мыла с добавками (особенно цветного).
- Пересмотрите свой рацион. Вполне может быть, что определенный продукт, которым вы любили лакомиться до беременности, после зачатия будет категорически отвергаться вашим организмом. И это нормально, ведь и сам организм сильно изменился. Будьте аккуратнее с продуктами-аллергенами, фруктами и ягодами с красным и желтым пигментом. Это гранаты, помидоры, арахис, хурма, клубника, ежевика, морковь, черная смородина, ананасы, ежевика – список довольно обширен. Но осторожнее – не значит отказываться от них вовсе. Просто уменьшите порции. А вот черный чай, кофе, фаст-фуд и прочие вкусные, но малополезные продукты лучше и вовсе исключить.
ВНИМАНИЕ! Определить аллергены поможет врач-аллерголог при помощи специального теста. Если посетить специалиста возможности у вас нет – проверяйте реакцию организма маленькими порциями, а «напав» на подозрительный продукт – откажитесь от него.
- Переберите свою косметику. Во время беременности нужно внимательно выбирать не только еду, но и средства по уходу за телом. Лосьоны и молочко для тела, тоники для упругости кожи, скрабы и прочие средства должны быть подобраны с учетом нынешнего вашего состояния. Не выбирайте неизвестные марки или составы с большим количеством компонентов. Всё должно быть натуральными и гипоаллергенными. Отдельно скажем про масла: они чрезвычайно полезны, их можно как принимать внутрь, так и добавлять в ванну, курильницу или наноситься на живот для предотвращения растяжек и повышения упругости кожи. Но аллергия может вылезти и здесь, правда, редко. Прежде чем покупать очередной флакончик – посоветуйтесь с вашим врачом.
ВАЖНО! Иногда причина и вовсе банальна – истекший срок годности косметического средства.
- Домашние животные. Скачки гормонального фона могут вызвать ту же самую аллергию не только на продукты, но и на шерсть любимого котика или хомячка. Женщине придется свести контакты с домашней живностью к минимуму, отселить их на время в другую комнату или в другой дом. Уборка – как можно чаще.
- Держите нервы в «узде». Нервное перенапряжение и сильное волнение может спровоцировать появление на теле сыпи, поэтому следите за свои настроением и не впадайте в уныние.
- Вовремя делайте прививки. Если вы не болели краснухой – обязательно сделайте прививку за пару месяцев до планируемого зачатия. Это же касается вакцинации от дифтерии, столбняка, гепатита В, гриппа. Современные вакцины не нанесут вреда ребенку, а вам помогут либо избежать болезни, либо перенести ее с наименьшими для вас потерями.
Сыпь на животе – явление неприятно, но не смертельное и даже опасным его назвать можно редко. Соблюдение основных правил гигиены, прием разрешенных и необходимых препаратов, правильное питание – залог того, что ваш организм перенесет беременность с наименьшими потерями, а ваши ощущения будут исключительно положительными. Не нервничайте, верьте в лучшее и будьте здоровы!
источник
Беременность представляет собой серьёзное испытание для организма, одним из неприятных осложнений которой являются зуд и появление кожных высыпаний на животе. Подобные нарушения встречаются у каждой пятой беременной и приводят к выраженному физическому и психическому дискомфорту. В большинстве случаев подобное состояние для плода неопасно, но для исключения инфекционной патологии каждая страдающая от зуда беременная должна проконсультироваться со своим врачом.
Живот является излюбленной локализацией кожного зуда и высыпаний, и связано это в первую очередь с перерастяжением кожных покровов в результате быстрого роста живота на фоне дефицита волокон коллагена и эластина. Чаще встречается у женщин, быстро набирающих вес, и отмечается в месте появления растяжек и стрий. Способствует возникновению зуда кожи и её чрезмерная сухость, которая является следствием гормональной перестройки организма. Кроме кожи живота, зуд может отмечаться на груди, также склонной к увеличению размеров, в области бёдер и поясницы.
Как правило, зуд на животе локализуется в области растяжек
Даже если у будущей мамочки до беременности не наблюдались аллергические реакции, в ожидании пополнения может случиться так, что в результате использования любимого геля для душа кожа начнёт шелушиться и трескаться, а съеденная мандаринка приведёт к появлению красных высыпаний на щеках. Всему виной является происходящая перестройка организма, в том числе эндокринной и иммунной системы, которая начинает по-новому реагировать на привычные агенты, воспринимая их в качестве раздражителей. Существует даже такое понятие, как дерматоз беременных. Для этого состояния характерно появление сопровождающихся зудом прыщей в виде папул, появляющихся обычно на лице, шее, верхних и нижних конечностях, реже на животе. Как правило, гестационный дерматоз имеет доброкачественное течение и обычно проходит после родоразрешения.
Для дерматоза беременных характерно появление высыпаний на лице, шее, сгибательных поверхностях верхних и нижних конечностей, сопровождающихся зудом
Аллергические реакции могут возникнуть не только на продукты питания, но и на шерсть домашних животных, перьевые подушки, бытовую химию и даже на обычную пыль. Именно поэтому беременным следует стараться избегать контакта с подобными веществами или хотя бы ограничить их.
Существует такое поверье — если у женщины во время беременности на лице появляются прыщи, у неё вероятнее всего родится девочка, поскольку та «ворует красоту у мамы».
Часто организм беременной женщины начинает отрицательно реагировать на привычные средства по уходу и декоративную косметику, особенно содержащие различные парфюмированные добавки или красители. Кожа даже может ответить зудом и покраснением на бельё, выстиранное в порошке с высоким содержанием ароматизаторов и других химических компонентов. Чтобы избежать развития подобных реакций, женщине в положении рекомендуется использовать гипоаллергенные средства по уходу, детское мыло и крем, а также не применять новые, не используемые ранее косметические средства.
Во время беременности происходит активация выработки эстрогенов, концентрация которых вырастает в несколько раз, что оказывает негативное влияние на печень. Особенно подвержены поражению печени во время беременности женщины, перенёсшие ранее вирусный гепатит, страдающие панкреатитом или холециститом. В результате нарушения работы печени развивается так называемый холестаз беременных, для которого характерно повышение концентрации жёлчных кислот в результате нарушения оттока жёлчи. У 10% женщин отмечается желтушность кожных покровов, наблюдается повышение концентрации печёночных маркёров — АЛТ и АСТ. Накапливаясь в подкожной жировой клетчатке, жёлчные кислоты приводят к возникновению кожного зуда, излюбленной локализацией которого является кожа ладоней и стоп. Поскольку передняя поверхность живота богата подкожно-жировой клетчаткой, кожный зуд может наблюдаться и в этой области.
Для диагностики холестатического гепатоза назначают взятие анализа крови на проведение печеночных проб
Холестатический гепатоз беременных (ХГБ) — дистрофическое поражение печени, обусловленное повышенной чувствительностью гепатоцитов к половым гормонам, функциональное проявление которого — обменные нарушения холестерина и жёлчных кислот в гепатоцитах, а вследствие этого — нарушение процессов желчеобразования и оттока жёлчи по внутридольковым жёлчным протокам.
Айламазян Э.К., Кулаков В.И.
Национальное руководство по акушерству
Иногда причиной кожного зуда является банальная потница. Вопреки расхожему мнению, она может встречаться не только у грудничков, но и у беременных женщин, особенно у быстро набирающих вес и игнорирующих соблюдение правил личной гигиены. К возникновению этой проблемы также может привести ношение тесной одежды из синтетических материалов. Чаще всего проявления потницы отмечаются в тёплое время года, характеризуются появлением покраснения и отёчности кожи в местах естественных кожных складок — подмышечных, паховых, подколенных, могут встречаться под молочными железами и на внутренней поверхности бёдер. Иногда на месте покраснения появляется мелкопузырчатая сыпь. В случае расчёсывания кожи возможно занесение инфекции и развитие бактериального осложнения.
Излюбленной локализацией потницы являются области естественных кожных складок — подмышечная впадина, подколенная ямка, складки под молочными железами
Среди прочих причин возникновения кожного зуда и высыпаний следует отметить иногда развивающийся во второй половине беременности так называемый гестационный диабет, психогенные факторы, под воздействием которых у женщины внезапно начинает чесаться всё тело. Нельзя исключить также и возможность развития инфекционных заболеваний, проявления которых сопровождаются кожной сыпью и зудом — герпеса, краснухи, ветряной оспы. Для исключения или подтверждения инфекционной природы заболевания необходимо обратиться к врачу и пройти комплекс диагностических исследований.
Прежде чем приступить к лечению зуда и высыпаний, необходимо установить природу поражения кожных покровов, поскольку от этого будет зависеть тактика терапевтических действий. В то же время, существует ряд правил, которые во время беременности следует соблюдать всем и неукоснительно, независимо от интенсивности проявлений зуда. Так, важными моментами являются:
- соблюдение правил личной гигиены;
- отказ от ношения тесной одежды, особенно изготовленной из синтетических материалов;
- ограничение контакта с агрессивными продуктами бытовой химии;
- соблюдение правил распорядка дня и режима отдыха, регулярные прогулки на свежем воздухе;
- правильное и рациональное питание.
Возможность медикаментозного лечения кожного зуда и высыпаний следует обсудить с лечащим врачом, который при назначении лекарственных средств должен учесть все возможные показания и противопоказания, а также правильно подобрать дозировку. И если для назначения антигистаминных препаратов беременность в большинстве случаев не является противопоказанием, то гормональные средства следует применять с большой осторожностью.
Очень важно исключить из рациона жирные, жареные, острые и солёные блюда, которые способны оказать раздражающее действие. В суточное меню необходимо включить достаточное количество овощей и фруктов, богатых растительными волокнами, а также содержащие кальций молочные продукты и обогащённые клетчаткой и витаминами группы В крупы. Особую ценность представляют собой блюда из гречки, поскольку она богата флавоноидом рутином, который поддерживает эластичность коллагена. Из других продуктов, повышающих эластичность кожи, следует отметить богатые кремнием свежую зелень и отруби. Препятствуют иссушению кожи и продукты, содержащие селен, особо много его находится в орехах, яичном желтке, морепродуктах и некоторых сортах рыб, таких как сардины и тунец. При этом состоянии не рекомендуется употребление экзотических фруктов, способных вызвать аллергию, предпочтение следует отдавать сортам, произрастающим в местном регионе.
При наличии кожного зуда и высыпаний в рацион необходимо включать богатые клетчаткой овощи и фрукты, кисломолочные продукты, блюда из круп
Беременные женщины должны помнить о необходимости своевременного и регулярного проведения гигиенических процедур, препятствующих повышенному потообразованию и загрязнению кожи. Вода при этом должна быть тёплой, ни в коем случае не горячей, поскольку горячая вода ещё больше высушивает кожу, что может привести только к усилению зуда. Во время проведения водных процедур желательно использовать гипоаллергенные гели и шампуни, имеющие в своём составе минимальное количество красителей и ароматизаторов. При проведении гигиенических мероприятий можно сделать себе лёгкий гидромассаж, избегая при этом области живота и груди, которые достаточно растереть после водных процедур жёстким махровым полотенцем.
Для устранения сухости кожи и предотвращения образования растяжек необходимо использовать специальные кремы для беременных
Важным гигиеническим мероприятием является отказ от ношения тесной облегающей одежды, особенно изготовленной из синтетических материалов. Кожа во избежание развития воспаления должна постоянно дышать, поэтому беременным женщинам рекомендуется носить одежду из хлопка или льна.
Не стоить забывать и о дополнительном увлажнении кожи. После принятия душа рекомендовано использование специальных кремов, масел, эмульсий, в том числе таких, в чей состав входят коллаген и эластин. В настоящее время выпускается большое количество продукции специально для беременных, которая отличается минимальной концентрацией красителей, ароматизаторов и стабилизаторов. Специалисты рекомендуют отдавать предпочтение различным маслам, поскольку они хорошо впитываются, обладают регенерирующим действием на кожу, улучшают микроциркуляцию.
Масла от растяжек помогают избавиться от старых и предотвратить образование новых стрий
Использование масел в борьбе против растяжек позволяет не только избежать образования новых, но и успешно бороться с уже имеющимися. С этой целью можно использовать оливковое, миндальное, облепиховое масло, масло календулы или какао-бобов. С осторожностью следует подходить к использованию эфирных масел, поскольку они могут привести к образованию ожогов и возникновению аллергических реакций. Из промышленных вариантов масел хорошо зарекомендовали себя WELEDA и Bio-Oil, а также всем хорошо известное Jonson Baby.
С целью ликвидации проявлений кожного зуда необходимо уделять внимание также соблюдению следующих правил:
- не нервничать по пустякам, избегать психо-эмоциональных нагрузок;
- при подозрении на гестационный диабет регулярно проводить контрольное определение уровня сахара в крови;
- избегать воздействия прямых солнечных лучей, отказаться от посещения солярия;
- побольше бывать на свежем воздухе, вести активный образ жизни;
- регулярно проводить проветривание и увлажнение воздуха помещений, в которых находится беременная женщина.
Сам по себе зуд, вызванный растяжением кожи и её повышенной сухостью, не несёт в себе прямой опасности для плода, но способен серьёзно нарушить привычный комфорт женщины. Проявляясь особенно активно в ночное время, кожный зуд приводит к нарушению сна, а при расчёсывании зудящих мест женщина может занести инфекцию. Однако наибольшую опасность таят в себе возможные инфекционные заболевания, появление которых не исключено во время беременности. Реальную проблему представляет собой заболевание краснухой, для которой также характерны кожные высыпания, поскольку при её дебюте во время беременности возможно внутриутробное поражение плода с формированием пороков развития. Кожные высыпания и зуд могут наблюдаться при ветряной оспе, для плода это заболевание несёт опасность уже во второй половине беременности в связи с высоким риском развития энцефалита. Кроме того, крайне нежелательно заболеть во время беременности герпесом или корью.
Для краснухи характерна сыпь, склонная к слиянию, увеличение лимфатических узлов, повышение температуры до 39 градусов
Для начала о возникшей проблеме следует проинформировать своего акушер-гинеколога, а он уже после осмотра и взятия крови на анализ примет решение, на консультацию к какому врачу следует отправить — аллергологу, дерматологу или же инфекционисту. Врачу следует подробно рассказать обо всех симптомах заболевания, вспомнить, проявлялись ли они до беременности, уточнить, не употреблялись ли накануне появления сыпи и зуда какие-либо новые продукты питания. После осмотра и сбора анамнеза врач сможет подобрать правильное лечение, сбалансировать режим питания, даст рекомендации по поводу исключения воздействия вероятных аллергенов.
С целью уменьшения интенсивности зуда и кожных высыпаний беременная женщина должна соблюдать ряд правил, касающихся нормализации питания, режима дня, гигиенических процедур, а также стабилизации психического состояния.
Ванны с добавлением экстрактов лекарственных трав способны оказать успокаивающее действие как на раздражённую кожу, так и на нервную систему. С этой целью рекомендуется использовать отвары календулы, череды или ромашки, можно применять морскую соль (но не ароматизированную), также успокаивающим действием обладает отвар овсяных хлопьев. Необходимо помнить, что температура воды не должна превышать 36–37 о С , а ванну беременным можно принимать только тогда, когда дома находится кто-то из домочадцев.
Принятие ванны во время беременности помогает бороться с кожным зудом и способствует нормализации эмоционального состояния
При возникновении зуда и высыпаний во время беременности из рациона следует исключить овощи и фрукты красного, оранжевого и жёлтого цвета, чаще всего являющихся источником аллергических реакций. Предпочтение следует отдавать зелёным овощам и фруктам — брокколи, кабачкам, патиссонам, репе, а также богатым клетчаткой блюдам из круп — овсяной, гречневой, рисовой каше. Рекомендуется также употребление кисломолочных продуктов, нормализующих микрофлору кишечника, а также нежирных сортов мяса и рыбы, являющихся источником белка.
При кожном зуде и высыпаниях следует отдавать предпочтение овощам и фруктам зелёного цвета
Необходимо помнить о том, что даже привычные косметические средства во время беременности могут стать причиной появления зуда и высыпаний. Именно поэтому необходимо использовать гипоаллергенные средства по уходу, выполненные на натуральной основе. С этой целью можно даже использовать косметику, предназначенную для новорождённых. Также следует особое внимание обращать на срок годности косметических средств и никогда не использовать просроченные продукты.
Зуд и высыпания во время беременности являются достаточно часто встречаемыми симптомами. Обычно их возникновение связано с гормональной перестройкой организма, а также перерастяжением кожи и её излишней сухостью. Большого вреда здоровью будущего малыша они доставить не могут, однако нуждаются в проведении дифференциальной диагностики с инфекционными заболеваниями, чрезвычайно опасными во время беременности.
источник
Зудящая красная сыпь на животе во время беременности. Причины, диагностика и лечение сыпи на животе при беременности
Кожа ощущает на себе все изменения, которые происходят в гормональной и иммунной системах женского организма во время беременности. Кожа – это орган, который контактирует с окружающей средой, выполняет защитную, иммунную и выделительную функции. Защитная функция реализуется не только за счет механического барьера между внешней средой и внутренними органами, но и за счет присутствия в коже иммунных клеток. Выделительная функция кожи – возможность избавляться от вредных шлаков, которые при беременности образуются в большем количестве (организм мамы удаляет шлаки, накопленные в организме плода). Все эти функции контролируются гормонами. Гормоны, в свою очередь, регулируют иммунную систему.
Перестройке иммунной системы во время беременности способствует гормон прогестерон. Прогестерон угнетает специфический иммунитет беременной женщины, то есть активность иммунных клеток по отношению к возбудителям уже перенесенных инфекций (приобретенный иммунитет). Это делается, для того чтобы иммунные клетки случайно «не перепутали» белки плода с белками возбудителей (и те, и другие для организма матери являются чужеродными). Такое подавление специфического иммунитета нужно для сохранения беременности и предупреждения отторжения плодного яйца как инородного тела. Одновременно с этим, повышается защита неспецифического характера, то есть активируются иммунные клетки, которые называются моноцитами. Они защищают организм, поглощая чужеродные вещества и переваривая их – это называется фагоцитозом. По причине такой способности очищать ткани организма от умерших клеток и микробов, моноциты были названы «дворниками». Одновременно моноциты склонны выделять вещества, которые усиливают аллергическую реакцию.
Во время беременности кожа живота растягивается, эластичные и коллагеновые волокна повреждаются. Поврежденные волокна могут восприниматься иммунной системой матери как чужеродные – вот почему именно на животе чаще всего возникает аллергическая сыпь.
Причинами зудящей сыпи у беременных могут быть состояния, связанные с беременностью и состояния, не связанные с беременностью. Все те кожные болезни, которые возникают только во время беременности и после родов, но не наблюдаются у небеременных женщин, называются дерматозами беременности. Дерматоз – это болезненное состояние кожи, которое имеет особые причины и характерные симптомы. Так как беременность – состояние временное, то специфические для беременности кожные болезни обозначаются именно термином «дерматоз». Остальные кожные патологии при беременности подразделяются на дерматозы, спровоцированные беременностью и на кожные болезни, не связанные с беременностью. В отличие от дерматозов, дерматиты характеризуются обычно хроническим течением и выраженной воспалительной реакцией.
К дерматозам, которые возникают только у беременных, относятся:
- полиморфная сыпь беременных (пруриго беременных, зудящие уртикарные папулы и бляшки у беременных);
- герпес беременных (пемфигоид беременных);
- внутрипеченочный холестаз беременных;
- атопическая сыпь беременных.
Дерматозы беременных чаще наблюдаются в следующих случаях:
- многоплодная беременность;
- первая беременность;
- возраст беременной старше 30 лет;
- беременность плодом мужского пола;
- лишний вес будущей матери.
Считается, что все вышеперечисленные факторы повышают нагрузку на иммунную систему беременной, поэтому риск аллергических реакций намного выше. Кроме того, данные факторы усиливают растяжение кожи живота. Чем позже во время беременности возникает дерматоз, тем больше он связан с гормональными изменениями, так как плацента с каждой неделей беременности выделяет больше гормонов. Также пик выделения гормонов возникает во время родов и сразу после родов. Этим объясняется возникновение и обострение дерматозов в поздние сроки беременности, а также во время родов и после них.
Герпес беременных – это аутоиммунное заболевание кожи, которое развивается в период беременности и после родов, но встречается довольно редко, с частотой 1 случай на 10 тысяч беременностей. Несмотря на название кожной патологии, данная сыпь не вызывается вирусом герпеса. Болезнь была названа герпесом беременных из-за внешнего сходства сыпи с высыпаниями, которые бывают при вирусе герпеса, а также из-за наличия сильного зуда. Сейчас этот дерматоз зовется пемфигоидом беременных. Другими названиями данной кожной патологии являются гестационный герпес, гестационный пемфигоид. Гестация – это термин, обозначающий беременность. Пемфигоидом дерматологи зовут вид высыпаний, для которых характерно образование пузырей (пемфигус – пузырь) на коже, но не характерны дистрофические изменения в коже, то есть сыпь при пемфигоиде проходит бесследно.
Причина данной патологии – выработка антител (иммунные частицы, иммуноглобулины), которые атакуют белки плаценты. Эти же антитела частично связываются с белками поверхностного слоя кожи, что вызывает выделение большого количества воспалительных и аллергических веществ в самой коже, и развивается бурная реакция в коже с зудящей сыпью.
Герпес или пемфигоид беременных имеет следующие особенности:
- Чаще всего сыпь возникает во втором или третьем триместре, обычно на 5 – 6 месяце. Реже высыпания наблюдаются в первом триместре и после родов. Герпес беременных чаще наблюдается у беременных старше 30 лет. Данный дерматоз может повторяться при последующих беременностях, а также иногда во время менструаций.
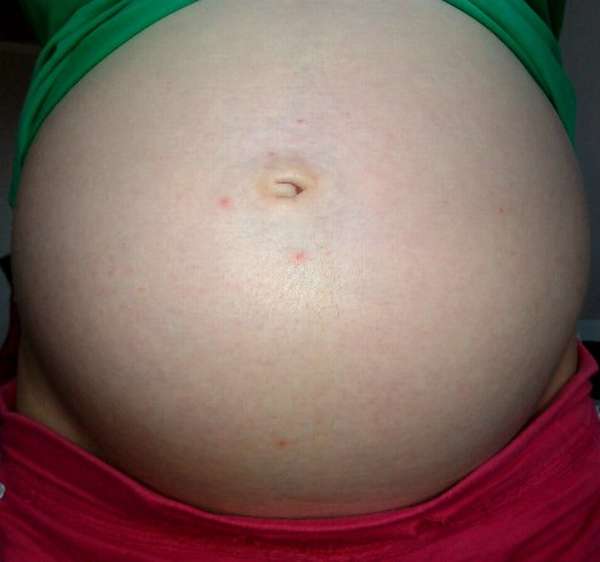
- Герпес беременных начинается с сильного зуда вокруг пупка. Там же появляются красные узелки и бляшки, которые быстро распространяются по всему животу, переходят на грудь и конечности. При данной форме дерматоза лицо и слизистые оболочки обычно не поражаются. Постепенно на месте красных пятен образуются пузырьки с прозрачной жидкостью внутри, но такое происходит далеко не всегда. Если пузыри вскрываются, то образуется эрозия – поверхностная рана. Важно знать, что при герпесе беременных зуд всегда предшествует красной сыпи вокруг пупка и на животе.
- Герпес беременных протекает с периодами обострения и ремиссии (исчезновения симптомов). Основное обострение приходится на второй триместр, а вот в третьем триместре беременная редко жалуется на высыпания. В 75% случаев в родах часто возникает обострение болезни. У большинства женщин сразу после родов или прерывания беременности все симптомы проходят. Но иногда первое обострение заболевания приходится на послеродовой период. Все обострения заболевания связаны с внезапным пиком выделения гормонов.
- Герпес беременных может приводить к преждевременным родам, а также недоношенности малыша. Однако такие осложнения являются скорее следствием неадекватно назначенного лечения, если вместо гестационного герпеса у беременной предполагают другую патологию.
Полиморфной называется сыпь, для которой характерно наличие разных элементов на коже (поли – много, морф – форма). Именно поэтому у данного дерматоза больше всего названий, таких как токсемическая сыпь беременных Борна, позднее пруриго беременных Нерса, токсемическая эритема беременных Холмса. Наиболее распространенное название – зудящие уртикарные папулы и бляшки беременных. Уртикарной зовется сыпь, напоминающая крапивницу – красная, похожая на ожог крапивой, при которой быстро образуются волдыри. Папулы или узелки – это красные элементы сыпи, которые возвышаются над поверхностью кожи, а бляшки – крупные красные элементы с четкими границами. На месте полиморфной сыпи часто образуются пузырьки. Сыпь сопровождается сильным зудом.
Полиморфная сыпь беременных имеет следующие особенности:
- Сыпь появляется на стриях беременности (растяжках), которые часто возникают на коже живота, после чего сыпь распространяется на другие участки кожи живота, а также на конечности. При данном дерматозе лицо, ступни, ладони и слизистые оболочки не поражаются.
- Сыпь не поражает область вокруг пупка, в отличие от герпеса беременных, то есть область вокруг пупка остается непораженной.
- Полиморфная сыпь наблюдается либо в третьем триместре, либо сразу после родов. Если сыпь возникла в третьем триместре, то сразу после родов все симптомы сразу проходят. Сыпь держится некоторое время и постепенно исчезает через 4 – 6 недель после появления.
- Полиморфная сыпь при последующих беременностях не появляется повторно, в отличие от того же герпеса беременных.
При данной сыпи риск для плода отсутствует.
Атопическая сыпь беременных объединяет 2 патологии – зудящий фолликулит беременных и экзему беременных. Ранее эти два дерматоза существовали отдельно под названием «атопическая сыпь беременных Э-типа» (Э – экзема) и «атопическая сыпь беременных П-типа» (П – папулы).
Дерматоз назван атопическим (нетипичным) из-за высокого уровня иммуноглобулина класса E в крови. Этот класс «неправильных», нетипичных иммуноглобулинов (антител) является причиной аллергических реакции особого типа. Если у женщины до беременности имелся атопический дерматит (аутоиммунная болезнь кожи), то в 20% случаев во время беременности он обостряется. Однако к атопической сыпи беременных относятся только те случаи аллергической сыпи, которые возникли исключительно во время беременности и обусловлены перестройкой иммунной системы будущей матери (при беременности может возникнуть склонность к чрезмерной реакции на любые чужеродные вещества).
Атопическая сыпь беременных имеет следующие особенности:
- возникает обычно в первом или втором триместре беременности, в отличие от остальных дерматозов;
- этот дерматоз диагностируется в половине случаев всех дерматозов при беременности;
- атопическая сыпь беременных – это доброкачественный дерматоз, риск для плода отсутствует;
- на животе, а также на конечностях (особенно в области коленей и локтей) появляются красные пятна, расположенные в виде отдельных очагов, иногда возникают сильно зудящие красные узелки.
Холестаз – это застой желчи. Застой желчи у беременных связан с гормональными изменениями, поэтому чаще всего возникает на поздних сроках беременности и при многоплодной беременности. Застой желчи возникает не у всех беременных, а только у тех женщин, у которых имеется наследственная неполноценность ферментативной системы печени. В результате такой неполноценности в печени повышается чувствительность к эстрогенным гормонам. Эстрогены способны замедлить движение желчи во внутрипеченочных протоках. В результате меньше желчи попадает в кишечник, и желчь начинает всасываться обратно в кровь, причем попадает также и через плаценту в организм плода. Учитывая, что кожа имеет способность выделять токсические вещества, желчь начинает накапливаться в коже, а точнее там накапливается билирубин – это компонент желчи. Билирубин способен вызывать сильнейший зуд, особенно по ночам.
Прямого отношения к дерматозам, то есть к аутоиммунным поражениям кожи во время беременности, внутрипеченочный холестаз беременных не имеет, так как основное проявление болезни – это зуд, который начинает беспокоить беременную уже на первых месяцах беременности, но постепенно становится более интенсивным. Чаще всего внутрипеченочный холестаз беременных проявляется после 30 – 32 недели. Зуд вынуждает женщину расчесывать кожу, поэтому кожа краснеет, и на ней могут появляться экскориации (следы от расчесов), а на их месте при сильном повреждении ногтями – мелкие ранки. Таким образом, сыпь и покраснения при холестазе беременных не причина зуда, а следствие расчесов кожи. Зуд начинается с ладоней и стоп, но часто распространяется на тело, поэтому сильно чесаться может и кожа живота.
Внутрипеченочный холестаз при беременности вызывает такие осложнения как преждевременные роды, дистресс-синдром плода (нарушения функции дыхания), а также прерывание беременности. Желтуха (пожелтение кожи, белков глаз и слизистых оболочек) у беременной возникает не всегда, лишь в 20 – 60% случаев и через 2 – 3 недели после возникновения зуда. Имеется также риск кровотечения у беременных, так как при нарушении функции печени нарушается образование факторов свертывания крови. Такой дефицит возникает из-за того, что в кишечнике на фоне дефицита желчи (которая перестает поступать в кишечник в нужном количестве) нарушается процесс всасывания витамина К (именно этот витамин активно участвует в образовании факторов свертывания крови).
Кроме дерматозов, которые наблюдаются только у беременных, существуют дерматозы, которые могут быть спровоцированы беременностью, а точнее теми изменениями, которые происходят в женском организме в период вынашивания плода.
Беременность может спровоцировать следующие кожные болезни, при которых возникает красная зудящая сыпь на животе:
- Почесуха (пруриго) беременных – это тот же вариант П-типа атопической сыпи беременных, который имелся у беременной женщины до зачатия ребенка. Риск для ребенка отсутствует.
- Пустулезный псориаз беременных – вариант псориаза, который обостряется при гормональной перестройке во время беременности. Чаще всего возникает в третьем триместре беременности. При псориазе наблюдаются красные зудящие пятна на животе, которые быстро покрываются чешуйками. Часто образуются мелкие волдыри (пустулы). Однако все симптомы после беременности проходят, поэтому эту форму почесухи отличают от классического псориаза. Данная сыпь может повториться при последующих беременностях, однако вне беременности этот варианта псориаза не наблюдается (очень редко похожую сыпь может спровоцировать менструация). Пустулезный псориаз беременных может привести к недостаточности плаценты, поэтому имеется высокий риск гибели плода.
- Зудящий фолликулит беременных. Фолликулитом называют воспаление волосяного мешочка. Сыпь состоит из пузырьков и красноватых узелков вокруг волос, вызывающих сильный зуд. Никакой инфекции как причины такой сыпи найти не удается. В отличие от полиморфного дерматоза, для зудящего фолликулита беременных не характерно образование сыпи в области растяжек. Риск для плода отсутствует.
При беременности у женщины могут возникнуть высыпания, которые никак не связаны с ее интересным положением. Чаще всего такая сыпь вызвана довольно объективными причинами, например, инфекцией (местной или общей), а также повреждением кожи механическим и химическими факторами. Все виды кожных болезней, не связанные с беременностью, но вызывающие красную зудящую сыпь на животе, могут возникнуть на любом сроке беременности. Это еще одно отличие от типичных дерматозов беременности, которые, в большинстве случаев, развиваются на поздних сроках беременности.
Зудящая красная сыпь на животе при беременности может быть вызвана следующими, не связанными с беременностью причинами:
- Ветрянка.Ветрянка вызывается вирусом. При ветрянке сыпь бывает мелкой красной, сильно зудящей, образуется не только на животе и туловище, но и на лице. На месте волдырей образуются пузырьки, которые через 2 дня лопаются, а на их месте образуются мелкие ранки с высохшей корочкой.
- Потница.Потница развивается при повышенной потливости, когда вещества в составе пота начинают раздражать кожу и вызывать появление сыпи и зуда. На месте красной сыпи могут появиться пузырьки. Потница у беременных чаще возникает в нижней части живота, которая больше подвержена трению, что особенно часто наблюдается в жаркую погоду и при ношении бандажа.
- Бактериальная инфекция. Бактериальная инфекция может присоединиться при любом повреждении кожи живота и усугубить состояние кожи беременной женщины. Чаще всего такая сыпь располагается ближе к паховой области и нижней части живота. Предрасположенность к инфекционному поражению кожи наблюдается у женщин с сахарным диабетом (который был до беременности или возник во время беременности), болезнями кишечника, при иммунодефицитных состояниях (при ВИЧ-инфекции).
- Кандидоз (молочница).Кандидоз — это грибковая инфекция в области живота, которая может возникать при наличии молочницы в другой области (в полости рта, во влагалище), когда женщина заносит инфекцию на кожу живота сама, через инфицированные пальцы рук.
- Опоясывающий лишай.Опоясывающий лишай вызывается тем же вирусом ветрянки, если беременная ранее перенесла ветрянку. Сыпь возникает в верхней части живота и спине, охватывая туловище в виде пояса отсюда и название – опоясывающий. Сыпь бывает в виде красных пятен, которые быстро превращаются в пузырьки. Сыпь вызывает сильный зуд, который ощущается больше как жжение или даже боль.
- Розовый лишай.Розовый лишай вызывается вирусом герпеса 6 или 7 типа. Для данной патологии характерны розовые и сильно зудящие пятна в области живота, которые начинают шелушиться и часто сливаются друг с другом.
- Чесотка.Чесотка вызывается паразитом чесоточным клещом. Высыпания и сильный зуд могут возникать на животе, особенно вокруг пупка (клещ «любит» места, где кожа тонкая). Зуд усиливается в ночное время. Сыпь выглядит как красные точки, которые находятся на определенном расстоянии друг от друга (вход и выход клеща).
- Контактный или аллергический дерматит. Кожная сыпь с красными узелками и сильным зудом может появиться на любом участке кожи, в том числе и на животе при аллергической реакции на какое-либо вещество, которое контактирует с кожей (местное применение лекарств, случайное попадание химического фактора, контакт с растением и так далее).
- Крапивница. Крапивница – это зудящая красная сыпь, возвышающаяся над поверхностью кожи, вызванная аллергией как реакцией организма на попавший внутрь чужеродный элемент (что отличает крапивницу от контактного дерматита). Крапивница может привести к ухудшению состояния матери, но прямо на плод эта аллергическая реакция никак не влияет.
- Глисты. При наличии кишечных паразитов на коже часто возникают аллергические реакции.
Красная сыпь на животе, которая сопровождается зудом, редко позволяет поставить диагноз, ограничиваясь лишь осмотром. Беременную должен осмотреть и обследовать дерматолог, который назначит ряд анализов и проведет нужные исследования, чтоб точно поставить диагноз. При необходимости, дерматолог направит беременную к инфекционисту (если сыпь вызвана инфекционным заболеванием), невропатологу (если сыпь связана с нервным зудом), а также к гастроэнтерологу (если сыпь обусловлена поражением органов пищеварения).
Исследования, необходимые для диагностики зудящей красной сыпи у беременных
Исследование
Как проводится?
Какую патологию выявляет?
Гистологическое исследование биоптата кожи
Для гистологического исследования (исследование ткани) проводится биопсия – забор участка кожи. Взятый при биопсии материал называют биоптатом. Гистологическое исследование предполагает приготовление из биоптата препарата, который нужно осмотреть под микроскопом для выявления характерных для каждой кожной патологии изменений.
Микроскопическое исследование соскоба с кожи или мазков-отпечатков
Соскоб с кожи берут с помощью специального скальпеля. Мазок-отпечаток берется со дна язвенной поверхности, если сыпь привела к образованию ранок. После этого полученный материал кладется на предметное стекло, окрашивается специальными растворами и исследуется под микроскопом.
- герпес беременных;
- бактериальная инфекция кожи;
- розовый лишай;
- чесотка;
- кандидоз;
- аллергический дерматит.
Бактериологическое исследование соскоба с кожи или мазков-отпечатков
Взятый материал используется для посева на питательную среду. Если в коже были болезнетворные микробы (бактерии или грибки), то на питательной среде определяется их рост.
Общий анализ крови, мочи и кала
Материал для общего анализа крови берется из пальца. Моча и кал собираются самой пациенткой. Для анализа мочи нужно собирать утреннюю мочу, кал также желательно собирать утром (важно, чтобы кишечник был опорожнен естественным образом, без использования слабительных или клизм).
- внутрипеченочный холестаз беременных;
- глисты;
- аллергический дерматит;
- бактериальная инфекция кожи;
- кандидоз.
Биохимический анализ крови
Материал для биохимического анализа крови сдается утром натощак. Кровь берется из вены. В крови определяются уровни ферментов печени, которые являются показателями желчевыводящей функции печени. Также определяется уровень кортизола (гормона надпочечников), кальция, витамина Д. Низкий уровень данных веществ ассоциируется со склонностью к высыпаниям на животе.
Серологический анализ крови
Серологический анализ крови позволяет определить уровень антител к возбудителям инфекции или антител, которые атакуют собственные клетки организма (например, иммуноглобулины группы E). Анализ сдается так же, как и биохимический анализ крови.
- атопическая сыпь беременных;
- аллергический контактный дерматит;
- крапивница;
- ветрянка;
- опоясывающий лишай;
- краснуха.
Полиморфная сыпь беременных диагностируется больше по данным осмотра и после исключения других причин кожной сыпи.
Если врач подозревает, что сыпь имеют причину, которая могла повредить плоду, назначаются следующие исследования:
- УЗИ (ультразвуковое исследование) – УЗИ проводится в положении беременной лежа на спине. Врач оценивает состояние плода, а также изменения со стороны печени и желчевыводящих путей.
- Цитогенетическое исследование – проводится после консультации с генетиком. Это исследование клеток на нормальность генов с целью исключить осложнения в виде аномалий развития и других патологий плода. Для анализа используется кровь, а также частички оболочки плодного яйца (берется с помощью специальной иглы).
При появлении зудящей красной сыпи на животе, а также на других участках тела, беременная должна быть госпитализирована в специализированную дерматологическую клинику или отделение кожно-венерических болезней. Лечением занимается врач-дерматолог.
Лечение дерматозов беременности и кожных болезней, возникающих не только во время беременности, отличается, поэтому эффективное лечение зависит от точного диагноза. Если беременной ставится неверный диагноз, то назначенное лечение может нарушить нормальное течение беременности и привести к осложнениям со стороны плода.
При дерматозах беременности лечение преследует следующие цели:
- уменьшить выраженность зуда;
- устранить высыпания и восстановить целостность кожи;
- провести профилактику осложнений со стороны плода (выбрать препараты, которые не могут повредить плоду, запланировать стимуляцию родов).
Для уменьшения зуда и устранения высыпаний используются следующие препараты:
- Глюкокортикостероиды – гормональные препараты с противоаллергическим действием, которые уменьшают активность иммунных клеток, а также блокируют аллергические и аутоиммунные реакции. Они могут быть использованы местно в виде мазей (топические кортикостероиды) или в виде таблеток для приема внутрь (системные кортикостероиды);
- Антигистаминные препараты – негормональные противоаллергические средства (антигистаминные препараты), которые блокируют действие гистамина. Именно гистамин вызывает сильный зуд и покраснение (гистамин выделяется из иммунных клеток при попадании чужеродного вещества в организм).
Предпочтение отдается местным препаратам, однако в очень тяжелых случаях врач назначает препараты для приема внутрь – они действуют эффективнее. Лечение данными препаратами может быть назначено на весь период беременности, в зависимости от конкретного дерматоза. При холестазе беременных используются гепатопротекторы (урсодезоксихолевая кислота) – препараты, улучшающие функцию печени и нормализующие желчевыделение. При риске для ребенка возможна стимуляция родов на 37 – 38 неделе.
Если сыпь вызвана бактериями или грибками, то также местно назначаются противогрибковые или антибактериальные мази. Врач выбирает нужную мазь для беременной с учетом низкой токсичности препаратов. Несмотря на то, что препараты действуют местно, некоторое количество препаратов может всасываться через кожу в кровь, поэтому выбор нужной мази всегда осуществляется врачом.
Дополнительно назначаются эмоленты – средства, которые увлажняют и смягчают кожу, помогают быстрее ее восстановить. Если сыпь вызвана аллергической реакцией, врач порекомендует диету с ограничением продуктов, которые потенциально могут вызвать аллергию (шоколад, цитрусы, клубника, яйца, морепродукты и другое).
При зудящей красной сыпи на животе у беременных врач может назначить следующие процедуры:
- иммуносорбция – удаление антител, вызывающих аллергию или аутоиммунную реакцию в организме;
- внутривенная иммуноглобулинотерапия – введение иммуноглобулинов, которые защищают плаценту, не давая патологическим антителам ее повредить, тем самым, снижается риск прерывания беременности;
- ультрафиолетовое облучение – способствует заживлению ран и устранению зуда.
Сыпь, вызванная инфекционной болезнью, лечится в инфекционном отделении врачом-инфекционистом.
Мелкая красная сыпь без зуда во время беременности, которая начинается с лица и распространяется на живот и все тело, характерна для краснухи. Краснуха – это вирусное заболевание, которое очень опасно для малыша, так как вирус способен проникать через плаценту, заражать плод, приводя к развитию аномалий развития (глухота, пороки сердца, нарушение умственного развития, катаракта). При заражении вирусом краснухи сыпь сопровождается повышением температуры тела, насморком, иногда болят суставы и увеличиваются лимфатические узлы. Сыпь при краснухе очень редко вызывает зуд, обычно это происходит, если сыпь инфицируется бактериями кожи.
Еще одна инфекция вызывает красную сыпь без зуда у беременных – это корь. Высыпания также начинаются с лица, распространяются на живот. Сыпь при кори склонна к слиянию – это отличает ее от других видов сыпи, то есть на животе может возникнуть крупный очаг красного цвета. Постепенно сыпь становится коричневой. Корь также опасна для ребенка. На ранних стадиях вызывает поражение нервной системы плода, а на поздних сроках есть риск преждевременных родов, рождения плода с низкой массой тела.
При появлении красной сыпи без зуда на животе беременной женщине следует немедленно обратиться к врачу.
Зуд у беременных без сыпи может быть следствием растяжения кожи живота, в связи с растущей беременностью. В этом случае он несильно беспокоит женщину. Однако сильный зуд без сыпи при беременности – это также характерный признак застоя желчи. Застой желчи или холестаз у беременных наблюдается довольно часто. Причиной зуда является накопление в коже фермента печени билирубина, который раздражает нервные окончания, вызывая зуд. При расчесывании кожи на ней появляются следы от расчесов, которые часто инфицируются, что приводит к появлению вторичных, то есть не связанных с изначальной причиной зуда, высыпаний. Зуд при застое желчи у беременных возникает после 30 недели беременности, постепенно усиливается, нарушает сон беременной, однако после родов самостоятельно в течение 2 – 3 недель проходит.
Зуд вследствие застоя желчи у беременных возникает чаще, если беременная принимала или принимает гормональные препараты, содержащие эстроген или прогестерон (эти гормоны способствуют застою желчи), а также при многоплодной беременности, когда уровень гормонов бывает выше. Иногда уровень половых гормонов может быть в норме, но в силу наследственных особенностей, чувствительность к ним бывает повышена, и женщина испытывает сильный зуд по всему телу, начиная с первых месяцев беременности.
Беременность условно делится на ранние и поздние сроки. До 12 недели – это ранний срок. Иногда ранним сроком считается беременность до 20 недели. Это тот срок, когда женщина ощущает движения плода. После 20 недели наступает поздний срок беременности. Зуд и сыпь – это частый признак аллергической реакции кожи, реже они возникают из-за инфекционного поражения кожи. На ранних сроках беременности иммунитет будущей матери резко подавляется гормоном беременности хорионическим гонадотропином человека (ХГЧ), в результате чего повышается риск заразиться различными инфекциями, например, герпесом. Вирус герпеса вызывает такие инфекционные болезни как ветрянка, опоясывающий лишай, розовый лишай. Все они проявляются красной, сильно зудящей сыпью, с образованием быстро лопающихся пузырьков. Сыпь часто располагается на животе, особенно это характерно для опоясывающего и розового лишая. Риск заразиться краснухой и корью на ранних сроках также выше, однако сыпь при краснухе и кори не сопровождается зудом и распространяется сверху вниз, появляясь на животе не сразу.
Почти все дерматозы (болезненные состояния кожи), которые наблюдаются только при беременности, развиваются на поздних сроках, так как их выраженность зависит от уровня гормонов в женском организме. Чем позже наблюдается сыпь и зуд на животе у беременной, тем больше эти симптомы связаны с гормональными изменениями в организме женщины. Дело в том, что по мере увеличения срока беременности, повышается уровень женских половых гормонов. Гормональная перестройка в женском организме влияет на состояние иммунной системы, поэтому обостряются аллергические и аутоиммунные процессы.
Дерматозов, возникающих только во время беременности всего четыре. К ним относятся герпес беременных, полиморфная сыпь беременных, внутрипеченочных холестаз беременных и атопическая сыпь беременных.
Среди дерматозов беременности зудящая красная сыпь на животе характерна для следующих двух:
- Герпес беременных. Герпес беременных называется так из-за того, что сыпь на животе напоминает сыпь при обычном герпесе – мелкие сильно зудящие пузырьки на фоне покраснения. Однако эта сыпь не связана с вирусом, ее причина – нарушение иммунной реакции, при которой иммунитет начинает атаковать белки плаценты и схожие с ними белки кожи. Характерно для герпеса беременных появление зуда и высыпаний в области пупка.
- Полиморфная сыпь беременных. Полиморфной эта сыпь зовется из-за сочетания нескольких видов сыпи. Сыпь в виде красных узелков, возвышающихся над поверхностью тела, образуется на животе в области стрий (растяжки на животе), при этом область пупка не поражается. Узелки бывают сильно зудящими, кожа под ними сильно красная.
После родов зудящая красная сыпь на животе может возникнуть впервые или повторно, если такая же сыпь имелась во время беременности. Обычно сыпь после родов на животе возникает в тех случаях, когда причина связана с гормональным фоном и иммунным статусом, которые меняется во время беременности и сразу после родов. Существуют 2 кожных патологии, которые могут обостриться или впервые возникнуть после родов – это герпес беременных (пемфигоид беременных) и полиморфный дерматоз беременных. Пемфигоид беременных характеризуется сыпью, которая начинается с области пупка, а полиморфный дерматоз – сыпью, которая образуется только в области растяжек на животе.
Иногда после родов женщина начинает активно использовать крема от растяжек на животе. В некоторых случаях это может вызвать местную аллергическую реакцию с появлением красной сыпи и зуда на животе.
Зудящая красная сыпь, возникшая на первых неделях беременности, требует тщательного обследования беременной и плода. Иногда сыпь на первых неделях связана с обычной аллергической реакцией кожи. В таких случаях у беременной могут диагностироваться болезни кишечника, глисты. Если сыпь на животе вызвана инфекционным заболеванием, таким как краснуха, корь или ветрянка, то врач должен обсудить вопрос о прерывании беременности, так как вышеперечисленные инфекции могут вызывать врожденные аномалии развития плода. Данное решение принимается после проведения ультразвукового исследования, а также консультации генетика и назначенных генетических анализов.
Аллергическая сыпь проявляется быстро возникающими красными пятнами, узелками (плотные мелкие точки, возвышающиеся над поверхностью кожи) и сильным зудом. Всем этим аллергическая сыпь обязана гистамину – веществу, которое выделяется при попадании чужеродного тела в организм, чтобы мобилизовать иммунитет. Однако гистамин вызывает резкое расширение мелких сосудов и раздражает нервные окончания, что проявляется зудом и покраснением. Возникновение аллергической сыпи именно на животе во время беременности обусловлено тем, что кожа живота во время беременности сильно растягивается. Растяжение кожи потенциально может вызывать повреждение элементов кожи, что приводит к изменению структуры белков этих элементов. Измененная структура белка – это потенциально чужеродное для иммунных клеток вещество, для уничтожения которых иммунитет может начать вырабатывать антитела (вещества, выделяемые иммунными клетками).
Лечение аллергической сыпи на животе при беременности начинается с исключения аллергена – фактора, который вызывает аллергию. Это может быть как фактор, воздействующий непосредственно на кожу (краски, мази, химические вещества, попавшие на кожу живота), так и факторы, которые оказывают влияние на иммунную систему изнутри (принятые препараты, пища, аэрозоли, попавшие с током воздуха в дыхательные пути).
Для смягчения симптомов после тщательного обследования беременной врач-дерматолог назначает противоаллергические препараты. К таким относятся гормональные противовоспалительные средства (глюкокортикостероиды, которые подавляют иммунные реакции) и антигистаминные препараты (они блокируют чувствительные нервные окончания, на которые действует гистамин, тем самым, эффекты гистамина предупреждаются). Обычно эти препараты назначаются в виде мазей местно, но в тяжелых случаях могут применяться внутрь.
Если во время беременности на животе появилась сыпь, которая вызывает сильный зуд, то следует немедленно обратиться к врачу, который наблюдает беременную в течение всего срока вынашивания. Следует вспомнить, какие продукты употребляла беременная незадолго до появления сыпи, наносила ли что-либо на область живота, был ли контакт с человеком, у которого также имелась сыпь на теле, а также лихорадка и насморк. Все эти данные очень важны для постановки правильного диагноза. Беременная женщина, которая не переносила «детских» инфекций, таких как корь, краснуха и ветрянка, и не прошла вакцинацию в период планирования беременности, должна быть особенно внимательна к сыпи на животе, если она сочетается с сыпью на лице, повышением температуры, головной болью, кашлем и насморком. Эти симптомы указывают на заразное заболевание, которое потенциально несет опасность для плода.
Существуют также кожные болезни, которые возникают только у беременных женщин. Они называются дерматозами беременности. Эти болезни не связаны с инфекцией или аллергией. Их причина – измененная реактивность иммунной систем с развитием аутоиммунной реакции, то есть реакции, которая направлена на уничтожение клеток плаценты и схожих с нею белков, например, белков кожи. Дерматозы беременных встречаются довольно редко, чаще всего на поздних сроках беременности. Для плода они менее опасны, чем инфекционные болезни, но, ухудшая самочувствие беременной, могут воздействовать на плод косвенно (ребенок будет весить меньше при рождении или возникнут преждевременные роды).
Точная диагностика причины зудящей красной сыпи на животе во время беременности возможна только после проведение необходимых исследований, в том числе анализа крови, анализ мочи, копрограммы (анализа кала) и соскоба с кожи.
источник
