На протяжении всей жизни люди подвержены влиянию всевозможных вирусов и бактерий. Некоторые из них могут вызвать серьезные, а порой и очень опасные заболевания, большинство из которых характеризуются появлением сыпи. Одним из таких заболеваний считается мононуклеоз. Что является его возбудителем и какая сыпь при мононуклеозе возникает у детей и взрослых, рассмотрим в статье.
Мононуклеоз – это инфекционное заболевание, вызванное вирусом Эпштейна — Барр. В большей степени ему подвержены дети младше 10 лет. Инкубационный период зависит от состояния иммунной системы и индивидуальных особенностей человека. Признаки заболевания могут проявиться на 5-й день после заражения, но иногда инкубационный период растягивается на срок до двух недель. Вирус сильно ослабляет иммунитет, поэтому часто в течение болезни возникают дополнительные патологические состояния.
Инфекционный мононуклеоз имеет две формы развития.
- Острый, для которого характерна выраженная симптоматика. При отсутствии своевременного лечения может приводить к серьезным осложнениям.
- Хронический. Наиболее распространенная форма заболевания. Симптоматика практически полностью отсутствует, но человек является вирусоносителем и остается заразным. Под влиянием сниженного иммунитета могут проявляться некоторые признаки заболевания.
Большое количество людей являются носителями данного вируса, даже не подозревая об этом, ведь многие случаи заражения проходят в хронической форме, не проявляясь характерными симптомами. В некоторых случаях возможно появление признаков, которые многие путают с ОРВИ.
Вирус, попадая на слизистые оболочки, поражает клетки иммунной системы, начиная в них активно размножаться. Эти клетки затем разносят вирус по всему организму, оседая в печени, селезенке, лимфатических узлах и миндалинах, вызывая их воспаления и, как следствие этого, увеличение.
Вирус достаточно быстро погибает в открытой среде, поэтому заражение возможно лишь при тесных контактах.
Вирус может передаваться следующими способами:
- контактным: например, через слюну;
- вертикальным: при беременности от женщины, которая является переносчиком – плоду;
- воздушно-капельным путем во время переливания крови.
Если заболевание протекает в острой форме, первые признаки легко путают с ОРВИ. По мере развития мононуклеоза появляются следующие симптомы:
- утомляемость;
- раздражительность;
- слабость;
- нарушение сна;
- отечность;
- длительное повышение температуры до высоких показателей;
- озноб;
- боль в области живота;
- потемнение мочи;
- боль в области печени;
- увеличение лимфатических узлов, особенно в области шеи, несмотря на это, они остаются безболезненными;
- тошнота, рвота, нарушения стула;
- заложенность носа;
- увеличение печени и селезенки;
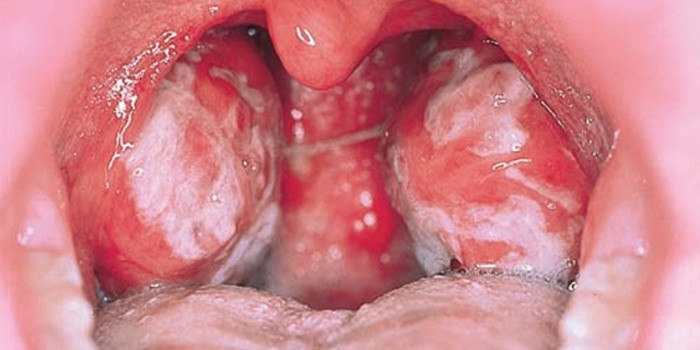
- боль в горле, сопровождаемая налетом (можно спутать с ангиной);
- сыпь.
Сыпь при мононуклеозе является его характерным признаком. Возникает, как правило, на 3–12-й день заболевания. Особенностью высыпаний в данном случае является отсутствие зуда и жжения. Сыпь при инфекционном мононуклеозе не имеет конкретной локализации и может распространиться по всему телу, но чаще всего поражает конечности, лицо, шею, спину и живот. В более запущенных случаях возможно ее появление на небе во рту. Высыпания представляют собой пятна диаметром до 1 сантиметра, которые могут быть следующих видов:
Также высыпания могут иметь следующие черты:
- неправильная форма;
- не зудят;
- могут иметь экссудативный характер;
- бледно-розового или красного оттенка;
- преимущественно локализуются на лице.
Они не оставляют после себя шелушений и каких-либо следов. Часто сыпь при мононуклеозе путают с проявлениями других инфекционных заболеваний, поэтому для уточнения диагноза проводятся диагностические мероприятия.
Количество высыпаний зависит от состояния иммунитета человека и своевременности лечения. В большинстве случаев сыпь после мононуклеоза исчезает вместе с другими проявлениями заболевания через несколько дней, не оставляя каких-либо следов. Но бывает, что данный признак заболевания остается на продолжительное время.
Ниже представлено фото сыпи при мононуклеозе у детей.
Несмотря на то что конкретной взаимосвязи установить не удалось, существует мнение, что на возникновение сыпи при мононуклеозе оказывает влияние прием антибактериальных препаратов. Они назначаются для лечения сопутствующих заболеваний при возникновении осложнений или при неправильно установленном диагнозе. При этом возникает зудящая, шелушащаяся сыпь, элементы которой в тяжелых случаях соединяются, покрывая обширные участки тела. Не рекомендуется чесать зудящие участки, так как могут остаться глубокие рубцы.
Но многие специалисты не поддерживают теорию о том, что антибактериальные препараты вызывают аллергические реакции.
Так как сыпь, указывающая на мононуклеоз, появляется не всегда, а многие признаки легко можно спутать с проявлениями других заболеваний, для установления точного диагноза назначается комплекс диагностических мероприятий. К ним относятся следующие.
- Анализ крови. На присутствие вируса Эпштейна — Барр укажут повышенные значения лейкоцитов и лимфоцитов, а также наблюдается присутствие атипичных мононуклеаров.
- Биохимический анализ крови. Мононуклеоз оказывает негативное влияние на печень, поэтому при данном заболевании наблюдается повышение билирубина и печеночных фракций.
- ПЦР-диагностика. Для исследования используется слюна или отделяемые из горла и носа.
- Ультразвуковое исследование печени и селезенки на предмет их увеличения.
- Выявление антител к вирусу.
При хронической стадии развития заболевания указать на инфицирование может только специфический анализ крови.
Выбор терапии напрямую зависит от возникших симптомов. Лечение сыпи при мононуклеозе у взрослых и детей не будет отличаться. Но в большинстве случаев конкретной терапии для этого не требуется, так как высыпания не приносят дискомфорта и достаточно быстро исчезают. Но если при мононуклеозе сыпь на теле сильно зудит, могут назначаться антигистаминные и антимикробные препараты для исключения попадания инфекции при расчесывании высыпаний. При тяжелой форме течения сыпи могут рекомендоваться сильнодействующие гели и мази, но это требуется достаточно редко.
Также могут рекомендоваться следующие категории лекарственных средств.
- Противовирусные препараты. Например, «Изопринозин», «Ацикловир».
- Иммуномодуляторы.
- Витаминотерапия.
- Антибиотики для лечения сопутствующих заболеваний. Если после приема появилась сыпь, необходимо обратиться к врачу, который поменяет препарат.
- Желчегонные.
- Гепатопротекторы.
- Жаропонижающие препараты для лечения симптоматических проявлений.
- В особо тяжелых случаях назначаются гормональные лекарственные средства в комплексе с противовоспалительными.
- Очень важно соблюдать питьевой режим и диету, рекомендуемую при заболеваниях печени и желчевыводящих путей.
При усилении симптоматики, появлении болей в боку или распространении сыпи необходимо как можно скорее обратиться к врачу, ведь при мононуклеозе существует риск развития опасных осложнений.
Профилактикой мононуклеоза будет являться соблюдение элементарных правил гигиены. К ним относятся:
- соблюдение личной гигиены;
- отказ от контактов с заболевшими людьми;
- укрепление иммунитета;
- избегание перехода заболеваний в хроническую фазу;
- своевременно прививаться: это позволит перенести мононуклеоз в легкой форме;
- полноценное питание;
- своевременное обращение к врачу.
При несвоевременном лечении или его отсутствии могут развиться опасные состояния. К ним относятся:
- анемия;
- разрыв селезенки (это патологическое состояние требует незамедлительного обращения в медицинское учреждение, где будет проведено хирургическое лечение);
- энцефалит;
- патологии дыхательной системы, например пневмония;
- нарушения работы сердечно-сосудистой системы – перикардит, миокардит;
- если наблюдается зудящая сыпь при инфекционном мононуклеозе у детей, возможно присоединение сторонней инфекции вследствие расчесывания и повреждения высыпаний.
При своевременном лечении прогноз в большинстве случаев является положительным. Но в связи с тем, что зачастую заболевание не имеет ярко выраженных симптомов, терапия бывает запоздалой. Это может способствовать развитию осложнений, которые требуют более углубленного лечения с применением антибактериальных средств. Поэтому очень важно уметь прислушиваться к своему организму или организму своего ребенка. Одним из симптомов, который указывает на развитие мононуклеоза, является характерная сыпь. Знание особенностей ее протекания позволит выявить заболевание на ранних сроках развития и начать своевременную терапию.
Инфекционный мононуклеоз – опасное заболевание, которое в большей степени поражает детей. Своевременная вакцинация и выполнение профилактических мероприятий снизит риск развития болезни или уменьшит проявление неприятных симптомов. Заболевание может протекать в разной форме, а характерная симптоматика отсутствовать. Поэтому при подозрении на заражение необходимо обратиться к врачу, который проведет осмотр и назначит диагностические мероприятия. Появление высыпаний может говорить как о мононуклеозе, так и о реакции организма на антибиотики. В этом случае нужно обратить внимание на характер высыпаний. При мононуклеозе зуд и неприятные ощущения отсутствуют. Своевременная вакцинация снизит риск заражения или поспособствует легкой форме его протекания.
источник
Прежде, чем обсуждать что-то конкретное, считаю нужным поделиться с вами общими сведениями о большом и “разношерстном” семействе герпесвирусов.
На сегодняшний день выделяют 8 типов вируса герпеса. У них всех есть одна очень важная общая черта — однажды попав в организм человека, вирусы герпеса никогда больше его не покидают. Запомните, пожалуйста, ни-ког-да.
Это поможет Вам принять правильное решение о лечении герпетической инфекции без явных клинических проявлений. Понимаете, о чём я?
По определенному набору признаков все герпесы разделяют на три группы: альфа-, бета- и гаммагерпесвирусы.
Особенность альфавирусов в том, что они заселяют нервные узлы и ждут удобного момента, чтобы проявить себя. К ним относятся герпесы 1 и 2 типов (самые частые проявления — высыпания на губах и гениталиях) и 3 тип (Varicella-zoster), который вызывает ветрянку и опоясывающий лишай.
Бетавирусы длительно живут во многих клетках организма, не разрушая их, а лишь видоизменяя (увеличивая размер) и нарушая нормальную работу. Это вирусы 5 (цитомегаловирус — ЦМВ), 6 и 7 типов (виновники розеолы у новорожденных и грудничков; мамочки наверняка слышали о ней, а кто-то и столкнулся).
К гаммагерпесвирусам относится 4 тип (он на слуху у большинства под именем Эпштейн-Барр или ЭБВ). Что только ему не предписывают, но чаще всего он является причиной синдрома инфекционного мононуклеоза.
А еще, 8 тип, который представляет серьезную угрозу для ВИЧ-инфицированных. Общая для этих вирусов особенность — поражают клетки иммунной системы — лимфоциты и, при определенных условиях, способствуют развитию онкологических заболеваний.
У большинства людей вирус после попадания в организм живёт и никак себя не проявляет. О хроническом же манифестном течении уместно сказать “мы знаем, что почти ничего не знаем”.
Сегодня ведутся активные поиски доказательств связи вируса Эпштейна-Барр с различными болезнями и состояниями. В основном, речь идёт о лимфопролиферативных нарушениях, большинство из которых относятся к онкологическим заболеваниям.
Эта часть изучена лучше других, и о ней я расскажу позже. А сейчас о других хронических проявлениях ЭБВ-инфекции.
Связь синдрома хронической усталости с ЭБВ не подтверждена, но и не исключена, т.к. несмотря на наличие вируса в организме большинства этих пациентов, выявить прямой взаимосвязи не удается.
На сегодняшний день выделяют 2 основных варианта хронического течения – хроническую активную ЭБВ-инфекцию и тяжёлую хроническую активную ЭБВ-инфекцию. Обе характеризуются повышением в крови определенных маркеров активности вируса.
При этом, для первой свойственны отдельные симптомы мононуклеоза, длящиеся более 6 месяцев и/или специфические кожные проявления. Всё это без признаков иммунодефицита и имеет благоприятное течение.
Тяжелая же форма хронической активной ЭБВ-инфекции – это крайне редкое заболевание, сопровождающееся угнетением костного мозга, иммуносупрессией и прогрессирующим поражением внутренних органов, которое чаще заканчивается фатально.
Не исключается наличие других форм хронической ЭБВ-инфекции, но их пока не удалось ни классифицировать, ни выделить в отдельные болезни.
Таким образом, многое о хроническом течении остаётся пока неизвестным. В то же время нет никаких данных в пользу влияния вируса Эпштейна-Барр на частоту и тяжесть ОРВИ или каких-либо других инфекционных заболеваний.
Все известные клинические проявления хронической ЭБВ-инфекции сопровождаются появлением в крови маркеров активности вируса. Поэтому “лечение” изолированно обнаруженных антител IgG к ЭБВ — это форменное безумие! Помните об этом, пожалуйста!
А теперь поговорим об инфекционном мононуклеозе.
В подавляющем большинстве случаев это заболевание вызывается вирусом Эпштейна-Барр (ЭБВ, EBV). Развивается оно при первичном контакте с этим герпесвирусом.
Но, раз этим вирусом инфицировано больше 90% взрослого населения Земли, то почему тогда не все они болели мононуклеозом? Пока ответа на этот вопрос не получено. Т.е. науке неизвестно, почему у большинства людей первая встреча с ЭБВ происходит без проявлений вообще, а у части развивается клиника инфекционного мононуклеоза.
Я умышленно не буду останавливаться на проявлениях мононуклеоза по двум причинам. Первая — не хочу, чтобы вы занимались самодиагностикой, т.к. проявлений у этого заболевания много, а сочетания симптомов могут быть разные. Постановка диагноза — работа врача. Вторая причина — вам не составит труда найти на просторах интернета описание клинической картины, если эта информация всё-таки зачем-то понадобиться.
А остановиться я хочу вот на чём. Для подтверждения диагноза достаточно всего одного исследования — общего анализа крови.
Там выявляют особые клетки — атипичные мононуклеары (отсюда, кстати, и название заболевания). Но, иногда, довольно редко, но всё-таки — мононуклеоз может быть вызван другими вирусами, кроме ВЭБ. На втором стоят бетагерпесвирусы, а на третьем у взрослого населения — ВИЧ. Т.е. острая стадия ВИЧ-инфекции может проявляться в виде синдрома инфекционного мононуклеоза.
Поэтому, если взрослый заболевает мононуклеозом, то ему показано обследование на ВИЧ (особенно, если за предшествующих год были ситуации с риском заражения).
Эффективной этиотропной терапии мононуклеоза нет. Несмотря на доказанную способность противогерпетических препаратов подавлять ЭБВ в пробирке, на продолжительность и характер течения болезни они, к сожалению, влияния не оказывают, а потому признаны неэффективными для лечения инфекционного мононуклеоза.
Вся терапия сводится к ограничению двигательной активности, обильному питью, адекватному питанию и борьбе с симптомами болезни (в основном — жаропонижающие, местные и системные обезболивающие).
А теперь перейдём к десерту — целесообразности назначения антибиотиков при мононуклеозе.
Итак, инфекционный мононуклеоз — заболевание с большим набором клинических проявлений, но самые частые симптомы — воспаление миндалин и увеличение шейной группы лимфоузлов. К сожалению, такая картина часто расценивается, как стрептококковая ангина.
Это первая, но не единственная причина необоснованного назначения антибиотиков у пациентов с инфекционным мононулеозом.
Причина вторая. Даже если диагноз выставлен верно, особенность клинических проявлений нередко вводит врача в заблуждение. Дело в том, что на поверхности миндалин при мононуклеозе у большинства больных появляются белесоватые фибриновые наложения, схожие с налётом при бактериальной ангине.
Существует распространенное мнение, что, за счёт поражения вирусом клеток иммунной системы, при мононуклеозе существенно возрастает риск присоединения вторичной инфекции. Налёт на миндалинах принимается за такое осложнение и, опять-таки, назначаются антибактериальные препараты.
А на самом деле, по данным зарубежной литературы, осложнения инфекционного мононуклеоза встречаются всего у 1% больных. Из них лишь у части осложнения проявляются присоединением бактериальной инфекции. Чаще всего речь идёт о стрептококковой ангине, и это действительно требует назначения антибиотиков.
Во всех остальных случаях их назначение при этом заболевании не только нецелесообразно, но и вредно. Особенно, когда речь идёт о пенициллинах, на которые у больных инфекционным мононуклеозом развивается особая аллергическая реакция в виде сыпи.
Хроническая активная ВЭБ-инфекция (ХАВЭБ) — редкое состояние, при котором организм не может усмирить попавший в него вирус. Предполагается, что это связано с особенностями иммунного ответа на ВЭБ у некоторых людей. Также известно, что более тяжёлое течение ассоциировано с нетипичным для этого вируса поражением Т-лимфоцитов и NK-клеток.
Чаще всего ХАВЭБ протекает в виде отдельных симптомов мононуклеоза. На первом месте по частоте — лимфаденопатия и увеличение селезенки. Примерно у половины больных также наблюдаются лихорадка, гепатит и панцитопения (лейкопения, анемия и тромбоцитопения). Другие проявления, например, — пневмония, невралгия, сыпь — отмечаются значительно реже.
- наличие симптомов более 3х месяцев;
- ДНК ВЭБ в цельной крови > 10^2,5 копий/мкг ДНК
- подтвержденный биопсией воспалительный процесс в тканях;
- обнаружение вируса в пораженных тканях.
ХАВЭБ резистентна к терапии противовирусными препаратами, интерфероном, внутривенным иммуноглобулином. Единственный метод, признанный эффективным при этом заболевании — трансплантация гемопоэтических стволовых клеток. Однако высокая частота побочных эффектов вынуждает использовать его только при жизнеугрожающих состояниях.
- Частые ОРВИ, отиты, тонзиллиты, бронхиты, атопический дерматит, крапивница, аутоиммунный тиреоидит и так далее покуда хватит фантазии — это НЕ проявления ХАВЭБ.
- Обнаружение любых антител к ВЭБ в любых титрах НЕ является критерием для постановки диагноза ХАВЭБ.
- Обнаружение антител НЕ требует контроля в динамике и, тем более, лечения.
- Иммуномодуляторы, БАДы, травы-муравы, анти-ВЭБ протоколы и прочая ерунда НЕ эффективны и могут быть опасны.
ХАВЭБ — это существующая, но редкая патология. Хорошо, что появились четкие критерии для диагностики. Плохо, что пока нет высокоэффективного и при этом безопасного лечения.
Думаю, многим известно, что инфицирование человека некоторыми вирусами тесно связано с развитием у него определенных видов опухолей.
Такая связь доказана для Вируса папилломы человека и рака шейки матки, Вирусов гепатита В и С и первичного рака печени и многих других.
В том числе онкогенными являются и некоторые герпесвирусы:
- Вирус герпеса 8 типа связан с возникновением Саркомы Капоши у ВИЧ-инфицированных
- Есть данные, указывающие на связь Цитомегаловируса с некоторыми опухолями( рак молочной железы, толстой кишки, простаты и др), но механизмы образования опухоли под действием ЦМВ не ясны.
- Наиболее изучен в плане онкогенности вирус Эпштейна-Барр(ЭБВ).
Как же так получается, что вирус, который можно обнаружить почти у 90% населения планеты, вызывает у некоторых людей злокачественные опухоли? Разберём подробнее.
- ЭБВ чаще всего поражает В-лимфоциты. Заражённые В-клетки могут распространяться в разные ткани организма. Так же имеются доказательства того, что вирус поражает и эпителиальные клетки.
- Как и все герпесвирусы, ЭБВ при попадании в организм остаётся там навсегда. В острой форме может возникать инфекционный мононуклеоз. В латентной фазе он просто «спит» в заражённых клетках без каких либо клинических проявлений.
- Назофариенгеальная карцинома(неороговевающая)
- Лимфома Бёркитта
- Неходжскинские лимфомы (особенно В-крупноклеточная)
- Лимфома Ходжкина
Таким образом, можно сказать что около 1,5% всех злокачественных опухолей на планете связан с ЭБВ.
источник
В 1885 году впервые среди острых лимфаденитов русским педиатром И. Ф. Филатовым было выделено инфекционное заболевание, описанное, как идиопатическое воспаление шейных желез. На протяжении длительного времени специалисты отказывались считать данную патологию отдельной нозологической формой, расценивая характерные для болезни изменения со стороны крови, как лейкемоидную реакцию. И только в 1964 году канадские ученые М.Э.Эпштейн и И.Барр открыли возбудителя инфекционного мононуклеоза, в честь которых он и был назван. Другие названия заболевания: моноцитарная ангина, железистая лихорадка, болезнь Пфейфера.
Инфекционный мононуклеоз – это острая антропонозная инфекция, вызываемая вирусом Эпштейна-Барра. Она характеризуется поражением лимфоидной ткани рото- и носоглотки, развитием лихорадочного состояния, лимфоаденопатией и гепатоспленомегалией, а также появлением в периферической крови атипичных мононуклеаров и гетерофильных антител.
Возбудителем инфекции является малоконтагиозный лимфотропный вирус Эпштейна-Барра (ВЭБ), относящийся к семейству герпетических вирусов. Он обладает оппортуническими и онкогенными свойствами, содержит 2 молекулы ДНК и способен так же, как и другие возбудители данной группы пожизненно персистировать в человеческом организме, выделяясь из ротоглотки во внешнюю среду на протяжении 18 месяцев после первичного инфицирования. У подавляющего большинства взрослых людей выявляются гетерофильные антитела к ВЭБ, что подтверждает хроническое инфицирование данным возбудителем.
Вирус проникает в организм вместе со слюной (именно поэтому в некоторых источниках инфекционный мононуклеоз называется «болезнью поцелуев»). Первичным местом самовоспроизведения вирусных частиц в организме хозяина является ротоглотка. После поражения лимфоидной ткани возбудитель внедряется в В-лимфоциты (главная функция этих кровяных клеток — выработка антител). Оказывая прямое и опосредованное влияние на иммунные реакции, примерно через сутки после внедрения антигены вируса обнаруживаются непосредственно в ядре инфицированной клетки. При острой форме заболевания специфические вирусные антигены обнаруживаются приблизительно в 20% В-лимфоцитов, циркулирующих в периферической крови. Обладая пролиферативным действием, вирус Эпштейна-Барра способствует активному размножению В-лимфоцитов, в свою очередь, стимулирующих интенсивный иммунный ответ со стороны CD8+ и CD3+ Т-лимфоцитов.
Вирус Эпштейна-Барра – это повсеместно распространенный представитель семейства герпевирусов. Поэтому инфекционный мононуклеоз можно встретить практически во всех странах мира, как правило, виде спорадических случаев. Зачастую вспышки инфицирования регистрируются в осенне-весенний период. Болезнь может поражать пациентов любого возраста, однако чаще всего страдают от инфекционного мононуклеоза дети, девушки-подростки и юноши. Груднички болеют достаточно редко. После перенесенной болезни практически у всех групп пациентов вырабатывается стойкий иммунитет. Клиническая картина заболевания зависит от возраста, пола и от состояния иммунной системы.
Источниками инфекции являются вирусоносители, а также больные с типичными (манифестными) и стертыми (бессимптомными) формами заболевания. Вирус передается воздушно-капельным путем или посредством инфицированной слюны. В редких случаях возможно вертикальное заражение (от матери к плоду), инфицирование во время трансфузии и при половых контактах. Также существует предположение, что ВЭБ может передаваться через предметы домашнего обихода и алиментарным (водно-пищевым) путем.
В среднем длительность инкубационного периода составляет 7-10 дней (по сведениям различных авторов, от 5 до 50 дней).
В продромальном периоде пациенты жалуются на слабость, тошноту, быструю утомляемость, боли в горле. Постепенно негативные симптомы усиливаются, поднимается температура тела, появляются признаки ангины, затрудняется носовое дыхание, припухают шейные лимфатические узлы. Как правило, к концу первой недели острого периода болезни отмечается увеличение печени, селезенки и лимфоузлов на задней поверхности шеи, а также возникновение в периферической крови атипичных мононуклеаров.
У 3-15% больных инфекционным мононуклеозом наблюдается пастозность (припухлость) век, отек шейной клетчатки и кожные высыпания (пятнисто-папулезная сыпь).
Одним из наиболее характерных симптомов заболевания является поражение ротоглотки. Развитие воспалительного процесса сопровождается увеличением и отечностью небных и носоглоточной миндалин. Как следствие, затрудняется носовое дыхание, отмечается изменение тембра (сдавленность) голоса, больной дышит полуоткрытым ртом, издавая характерные «храпящие» звуки. Следует отметить, что при инфекционном мононуклеозе, не взирая на выраженную заложенность носа, в остром периоде заболевания не наблюдаются признаков ринореи (постоянных выделений носовой слизи). Такое состояние объясняется тем, что при развитии заболевания происходит поражение слизистой оболочки нижней носовой раковины (задний ринит). Вместе с тем для патологического состояния характерна отечность и гиперемия задней стенки глотки и наличие густой слизи.
У большинства инфицированных детей (порядка 85%) небные и носоглоточные миндалины покрываются налетами. В первые дни заболевания они сплошные, а затем приобретают вид полосок или островков. Возникновение налетов сопровождается ухудшением общего состояния и повышением температуры тела до 39-40 °С.
Увеличение печени и селезенки (гепатоспленомегалия) – еще один характерный симптом, наблюдающийся в 97-98% случаев инфекционного мононуклеоза. Размеры печени начинают изменяться с самых первых дней заболевания, достигая максимальных показателей на 4-10 сутки. Также возможно развитие умеренной желтушности кожи и пожелтение склер. Как правило, желтуха развивается в разгар заболевания и постепенно исчезает вместе с другими клиническими проявлениями. К концу первого, началу второго месяца размеры печени полностью нормализуются, реже орган остается увеличенным на протяжении трех месяцев.
Селезенка, так же, как и печень, достигает своих максимальных размеров на 4-10 день болезни. К концу третьей недели у половины пациентов она уже не пальпируется.
Сыпь, появляющаяся в разгар заболевания, может быть уртикарной, геморрагической, кореподобной и скарлатинозной. Иногда на границе твердого и мягкого неба появляются петихиальные экзантемы (точечные кровоизлияния). Фото сыпи при инфекционном мононуклеозе вы видите справа.
Со стороны сердечно-сосудистой системы не наблюдается серьезных изменений. Возможно возникновение систолического шума, приглушенность сердечных тонов и тахикардия. По мере стихания воспалительного процесса негативные симптомы, как правило, исчезают.
Чаще всего все признаки заболевания проходят через 2-4 недели (иногда через 1,5 недели). В то же время нормализация размеров увеличенных органов может задержаться на 1,5-2 месяца. Также на протяжении длительного времени возможно обнаружение в общем анализе крови атипичных мононуклеаров.
В детском возрасте хронического или рецидивирующего мононуклеоза не бывает. Прогноз благоприятный.
Данная форма заболевания характерна только для взрослых пациентов с ослабленным иммунитетом. Причиной тому могут некоторые заболевания, длительный прием определенных медикаментозных препаратов, сильные или постоянные стрессы.
Клинические проявления хронического мононуклеоза могут быть достаточно разнообразными. У некоторых больных отмечается увеличение селезенки (менее выраженное, чем в период острой фазы болезни), увеличение лимфатических узлов, гепатит (воспаление печени). Температура тела, как правило, нормальная, или субфебрильная.
Пациенты жалуются на повышенную утомляемость, слабость, сонливость, или же нарушения сна (инсонмию), мышечные и головные боли. Изредка наблюдается болезненность в животе, эпизодическая тошнота и рвота. Зачастую вирус Эпштейна-Барра активизируется у лиц, инфицированных 1-2 типом герпевируса. В таких ситуациях заболевание протекает с периодическими болезненными высыпаниями на губах и наружных гениталиях. В некоторых случаях сыпь может распространяться на другие участки тела. Существует предположение, что возбудитель инфекционного мононуклеоза является одной из причин развития синдрома хронической усталости.
- Отек слизистой оболочки глотки и миндалин, приводящий к закупорке верхних дыхательных путей;
- Разрыв селезенки;
- Менингит с преобладанием в ликворе одноядерных клеток;
- Параличи;
- Поперечный миелит;
- Острый вялый паралич с белково-клеточной диссоциацией в ликворе (синдром Гийена-Баре);
- Психосенсорные расстройства;
- Интерстициальная пневмония;
- Гепатит;
- Миокардит;
- Гемолитическая и апластическая анемия;
- Тромбоцитопеническая пурпура.
При постановке диагноза главную роль играют лабораторные исследования крови. В общеклиническом анализе выявляют умеренный лейкоцитоз, в лейкоцитарной формуле – широкоплазменные лимфоциты (атипичные мононуклеары). Чаще всего их обнаруживают в разгар заболевания. У детей данные клетки могут присутствовать в крови на протяжении 2-3 недель. Количество атипичных мононуклеаров, в зависимости от тяжести воспалительного процесса, колеблется от 5 до 50% (и более).
В ходе проведения серологической диагностики в сыворотке крови обнаруживаются гетерофильные антитела, относящиеся к иммуноглобулинам класса М.
Инфекционный мононуклеоз следует дифференцировать с:
- ОРВИ аденовирусной этиологии с выраженным мононуклеарным синдромом;
- дифтерией ротоглотки;
- вирусным гепатитом (желтушной формой);
- острым лейкозом.
Следует отметить, что наибольшие трудности возникают при дифференциальной диагностике инфекционного мононуклеоза и острой респираторно-вирусной инфекции аденовирусной этиологии, характеризующейся наличием выраженного мононуклеарного синдрома. В данной ситуации к отличительным признакам относят конъюнктивит, насморк, кашель и хрипы в легких, которые не характерны для железистой лихорадки. Печень и селезенка при ОРВИ также увеличивается достаточно редко, а атипичные мононуклеары могут определяться в незначительных количествах (до 5-10%) однократно.
В данной ситуации окончательная постановка диагноза осуществляется только после проведения серологических реакций.
Примечание: клиническая картина инфекционного мононуклеоза, развивающегося у детей первого года жизни, характеризуется некоторыми особенностями. На ранней стадии патологического процесса нередко наблюдается кашель и насморк, пастозность век, одутловатость лица, хрипящее дыхание, полиадения (воспаление лимфатических желез). Для первых трех дней характерно возникновение ангины с налетом на миндалинах, кожных высыпаний и повышение в лейкоцитарной формуле сегментоядерных и палочкоядерных нейтрофилов. При постановке серологических реакций положительные результаты бывают гораздо реже и в более низких титрах.
Лечение пациентов с легкими и среднетяжелыми формами заболевания может проводиться на дому (больной должен быть изолирован). В более тяжелых случаях требуется госпитализация в стационар. При назначении постельного режима учитывается степень выраженности интоксикации. В том случае, если инфекционный мононуклеоз протекает на фоне воспаления печени, рекомендуется лечебная диета (стол №5).
На сегодняшний день специфического лечения заболевания не существует. Пациентам проводится симптоматическая терапия, назначается десенсибилизирующее, дезинтоксикационное и общеукрепляющее лечение. При отсутствии бактериальных осложнений прием антибиотиков противопоказан. В обязательном порядке следует выполнять полоскание ротоглотки антисептическими растворами. При гипертоксическом течении и при наличии признаков асфиксии, возникшей вследствие выраженного увеличения миндалин и отека ротоглотки, показан короткий курс лечения глюкокортикоидами.
При лечении затяжных и хронических форм инфекционного мононуклеоза используются иммунокорректоры (препараты, восстанавливающие функцию иммунной системы).
Специфической профилактики заболевания на сегодняшний день не разработано.
источник
Девочки, у которых детки переболели мононуклеозом и которых обсыпало- как долго сходила сыпь? Я на нашу смотрю и плакать хочется, вся обсыпана-от пяток до макушки, лицо. Комаровский говорил, что 3 месяца(((((((
У нас никакой сыпи не было.
Мои наверное имеют хрон. форму или переболели в раннем возрасте незаметно мононукл., но болело горло и прописали Амоксициллин — высыпало обоих детей. Сыпь как ваша, тупые врачи диагностировать не смогли.
В ан.крови были мононуклеар-1 у одного. Прошла сыпь за неделю у одного и полторы у второго.
Мои наверное имеют хрон. форму или переболели в раннем возрасте незаметно мононукл., но болело горло и прописали Амоксициллин — высыпало обоих детей. Сыпь как ваша, тупые врачи диагностировать не смогли. В ан.крови были мононуклеар-1 у одного. Прошла сыпь за неделю у одного и полторы у второго.
У нашей 20 % мононуклеаров.
У вас сыпь как? У нас была по нарастающей и так же сошла сверху-внизу
У нас тоже так, вчера живот и спина,но розовые, а сегодня с утра всё лицо, потом ноги вниз и руки ниже локтя. И всё ярко красное
Дочечке Автора желаю скорейшего выздоровления.
Спасибо
Амоксициллин принимали или просто форма кожно-экссудативная? У моего ребенка был второй вариант. 30 марта обсыпало,, и только в начале июня сошло.
Скорее первое(ей Аугментин прописали вначале, а потом колоть Цефтриаксон). Видно от Аугментина пошло. Обсыпало на 4-й день.
Вирус Эпштейна-Барра — это герпесное инфекционное заболевания. Конечно, высыпания могут быть. И, возможно, дело даже не в антибиотике. Но в дальнейшем, после перенесенного мононуклеоза, антибиотики пеннициллиновой группы ребенку противопоказаны. А вот цефалоспориновой группы можно. Здоровья Вашему ребенку! Не болейте!
Спасибо
Пойду читать, что такое цефалоспориновая группа антибиотиков.
Я так далека от этих макролидов и т.д. Напишу на карточке большими буквами, чтоб врачи знали. А пока буду читать инфу.
Амоксициллин принимали или просто форма кожно-экссудативная? У моего ребенка был второй вариант. 30 марта обсыпало,, и только в начале июня сошло.
А как вы ходили, например в больницу ту же кровь с пальца сдавать, что следить на ОАК? Или на улицу(не сидеть же 2-3 месяца дома). Нам завтра нужно на приём к врачу, так муж на работу не пойдёт, повезём на машине. А то такую ’красоту’ люди как увидят, то будут бежать дальше чем видят.
А Вы сдавали ПЦР, антитела, букальный соскоб?
Сдавали соскоб из носа и зева(не знаю как точно называется) и всё. Малая только на днях перестала температурить, может теперь скажут ещё какие-то анализы сдавать 

источник
Мононуклеозом называется инфекционное заболевание, которое вызывается вирусом Эпштейна-Барр. Болезнь распространяется на лимфатическую систему, печень, селезёнку. Характеризуется общей слабостью, высокой температурой, ознобом, болями в горле и высыпаниями на коже. Однако сыпь при мононуклеозе считается неспецифическим симптомом и не всегда бывает результатом заражения вирусом Эпштейна-Барр. Чаще всего заболевают дети и молодые люди. Взрослые люди болеют редко, хотя половина из них являются носителями вируса.
Вирус Эпштейна-Барр относится к герпес-вирусам. Поражает лимфоидную ткань лимфоузлов, печени или селезёнки. Попав в организм, встраивается в структуру ДНК В-лимфоцитов, которые с током крови разносят вирус по всему организму.
- контактным путём, чаще всего в тесных детских коллективах, через игрушки, посуду;
- воздушно-капельным — при чихании, кашле;
- через поцелуи (этим путём заражаются подростки и взрослые);
- через плаценту и кровь при переливании (встречаются крайне редко).
Источником заражения являются больные люди, который заразны с самого начала болезни вплоть до окончательного выздоровления. Человек может быть носителем вируса 5–6 месяцев, а иногда – до конца жизни.
Развитие болезни вызывается ослабленным иммунитетом, стрессами, нарушением обменных процессов. Вирус не сохраняется при высокой температуре, применении дезинфицирующих средств.
Инкубационный период составляет от 5 дней до двух месяцев, его длительность зависит от иммунитета. Болеют дети от 3 до 10 лет, чаще мальчики.
Постановка диагноза вызывает трудности, точно установить болезнь можно только при помощи анализа крови. У маленьких детей симптомы мононуклеоза почти не проявляются, часто заболевание напоминает грипп.
Локализация сыпи при мононуклеозе очень разнообразна
Появление сыпи при инфекционном мононуклеозе — частое явление, но она имеет неспецифичный характер, располагается на любом участке тела, не вызывает зуд и дискомфорт.
Сыпь появляется на 4-5 день заболевания по причине того, что в воспалительный процесс вовлекается лимфоидная ткань печени, селезёнки и лимфоток желудочно-кишечного тракта. Интенсивность поражения кожи зависит от тяжести заболевания, степени распространения вируса и состояния иммунитета.
Проявление сыпи разного оттенка
Сыпь на теле при мононуклеозе имеет следующий характер:
- единичные или множественные пятна;
- папулы (мягкие плотные узелки) телесного, красного, лилового цвета диаметром до 1 см;
- гиперпигментированные участки.
Эти проявления сохраняются в течение нескольких дней и постепенно проходят, не оставляя никаких следов. Высыпания обычно слегка возвышаются над поверхностью тела, при надавливании становятся незаметными, иногда возможно появление мелких кровоизлияний (петехий).
Мононуклеоз у детей переносится тяжелее, особенно в возрасте до двух лет, иммунитет в этом возрасте очень низкий, поэтому могут появиться осложнения. Это вызвано тем, что болезнь быстро развивается из-за ослабления защитных сил, к ней часто присоединяются вторичные инфекции.
Заболевание не даёт стойкий иммунитет к вирусу Эпштейна-Барр, но при повторном заражении организм переносит болезнь гораздо легче (это не касается ВИЧ-инфицированных).
Экзантема при мононуклеозе у беременной представляет опасность, поэтому сдать кровь нужно до наступления беременности. Проникновение вируса в организм может закончиться выкидышами, отклонениями в развитии со смертельным исходом.
Очень часто сыпь при мононуклеозе проявляется на спине
Примерно в 25% случаев характерно появление сыпи при мононуклеозе у детей на миндалинах и слизистой рта. Она появляется в самом начале болезни, имеет следующие разновидности:
- розеолеозная;
- геморрагическая;
- пятнисто-папулезная.
Сыпи в полости рта появляются сразу в самом начале болезни и так же быстро исчезают. В остальных случаях на 7-10 день заражения сыпь охватывает кожу лица, шеи, спины, ног.
Высыпания проявляются в виде пятен, папул или розеол красного или розоватого цвета неправильной формы, с размытыми границами, размером от 5 до 15 мм. Одновременно могут наблюдаться белые пятна на задней стенке гортани. Проходят все кожные проявления в течение 10-12 дней.
Обычно появление сыпи при мононуклеозе у взрослых и детей не сопровождается зудом и дискомфортом, не оставляет пигментированных следов. Иногда может напоминать сыпь при крапивнице у взрослых, скарлатине или геморрагическую сыпь.
Мононуклеоз не требует назначения антибиотиков, это вирусная болезнь, вирусы антибиотикам не поддаются. Но на одном из этапов появляется ангина с гнойным налётом, что говорит о бактериальном поражении организма. Для лечения бактерий антибиотики необходимы. В таких случаях врачи назначают «Ампициллин» или «Амоксициллин».
Реакция на ампициллин у ребёнка
Довольно часто (80% всех случаев) причиной появления высыпаний становятся антибиотики ампициллинового ряда, а не само заболевание. Точные причины взаимосвязей не установлены, но при назначении этих же препаратов при других заболеваниях реакции не наблюдается.
При этом высыпания (макулопапулезные) не появляются, как результат аллергии, это просто может быть результатом бесконтрольного и неправильного приёма лекарств. Такие высыпания уходят без специального лечения.
Ампициллиновая сыпь отличается от мононуклеозной сильным зудом и чувством дискомфорта. Больной взрослый в состоянии терпеть и не прикасаться к высыпаниям, но дети не выдерживают сильного зуда, начинают расчёсывать поражённые участки, расчесы приводят к распространению бактериальной инфекции и образованию рубцов.
Реакция на ампициллин у взрослого
Ампициллиновая сыпь показывает, что лечение мононуклеоза производится неправильно и его нужно пересмотреть.
Заболевание продолжается около двух недель, затем наступает постепенное улучшение, но иногда сыпь проходит через 3-5 дней. Если лечение проведено правильно, она исчезает быстро и без осложнений: пятна сначала бледнеют, а затем становятся полностью незаметными.
Высыпания исчезают по мере ослабления основных симптомов заболевания. Даже после того, как не остаётся никаких видимых симптомов заболевания, долго сохраняются вялость, апатия, слабость.
Для ускорения излечения требуется нормализовать иммунитет и обмен веществ, придерживаться диеты. Лечение подобно лечению обычной простуды. Требуется постельный режим, полноценный сон. Покой особенно важен потому, что селезёнка обычно сильно увеличивается в размерах и нужно беречь её. В тяжёлых случаях, для лечения сыпи могут назначаться гормональные противовоспалительные средства для снятия симптоматики.
Несмотря на то, что мононуклеоз – это очень заразное заболевание, сама сыпь не передаётся от человека к человеку. Появление мононуклеоза в детском коллективе не должно стать причиной карантина, так как, несмотря на высокую заразность, это заболевание не вызывает эпидемий.
Таким образом, сыпь при мононуклеозе может быть симптомом заболевания или последствием приёма антибиотиков. Несмотря на то, что кожные проявления не требуют специфического лечения, больной должен находиться под наблюдением врача, так как специфичные симптомы (высокая температура, изменение состава крови, поражение полости рта, изменение селезёнки и печени) требуют тщательного наблюдения.
Инфекционный мононуклеоз: инкубационный период, симптоматика (сыпь, лимфоузлы, ангина)
источник
[Сыпь при мононуклеозе возникает у 25% пациентов]. Чтобы выяснить, отчего это происходит и как с этим бороться, следует разобраться, что представляет собой болезнь инфекционный мононуклеоз.
Инфекционный мононуклеоз относится к острым респираторным вирусным заболеваниям.
Недуг характеризуется высокой температурой, воспалительными процессами в ротоглотке, увеличением размеров лимфоузлов, печени, селезенки.
При этом наблюдается изменение состава крови. В ней появляются [атипичные мононуклеары – клетки], схожие по своему строению и виду с лейкоцитами, но в отличие от них являются болезнетворными.
Инфекционный мононуклеоз чаще возникает у детей до 10 лет и подростков. При этом мальчики подвержены недугу в 2 раза чаще, чем девочки.
Главным возбудителем болезни является весьма распространенный [вирус Эпштейна-Барр (ВЭБ)]. 85-90% взрослого населения инфицировано данным вирусом. Один раз, попав в организм человека, вирус остается там навсегда в неактивном состоянии.
Развитию инфекционного мононуклеоза способствует ослабленный иммунитет. Поэтому у детей он встречается гораздо чаще, чем у взрослых людей, поскольку их иммунная система находится только на стадии формирования.
Переболев один раз инфекционным мононуклеозом, подавляющее большинство людей получает пожизненный иммунитет от заболевания (исключением могут быть ВИЧ-инфицированные).Попав в полость рта и глотку, вирус Эпштейна-Барр поражает слизистые.
При этом вирус заражает В-лимфоциты (клетки иммунной системы) и начинает в них размножаться.
Зараженные В-лимфоциты переносят болезнетворный вирус по всему организму, и он оседает в носоглоточных и небных миндалинах, лимфоузлах, печени, селезенке, вызывая в них воспалительные процессы и, как следствие, увеличение этих органов.
Передается вирус Эпштейна-Барр от инфицированного человека через слюну при чихании, кашле, поцелуе, пользовании общей посудой и другими бытовыми предметами.
Возможно заражение инфекционным мононуклеозом при половом контакте через сперму или при переливании крови. Известны случаи плацентарного заражения, когда через плаценту мать заражает плод.
Инфекционный мононуклеоз интересен тем, что имеет несколько стадий своего развития и на каждом этапе проявляются свои симптомы.
Начинается заболевание с инкубационного периода (время от момента попадания вируса в организм до момента появления первых симптомов инфекционного мононуклеоза).
Продолжительность этого периода имеет широкие рамки: 5-45 дней. В это время пациент может вообще ничего не чувствовать, либо ощущать небольшую слабость и утомляемость.
Затем следует начало инфекционного мононуклеоза. Оно может быть острым или постепенным.
Острое начало отличается резким скачком температуры до 38-39 С, ломотой в суставах, тошнотой, а постепенное начало характеризуется вялым состоянием и отечностью лица и век. Длится начальный период 4-5 дней.
После этого начинается разгар инфекционного мононуклеоза, который продолжается 2-4 недели и отличается следующими симптомами:
- Боль в горле, бело-желтый и серый налет на миндалинах.
- Высокая температура (до 40 С).
- Увеличение всех лимфоузлов.
- Увеличение селезенки и печени.
- Появление сыпи на коже.
Затем начинается восстановительный период, при котором постепенно все симптомы исчезают, органы возвращаются в свое нормальное состояние, анализ крови также приходит в норму.
Длительность восстановительного периода при инфекционном мононуклеозе составляет 3-4 недели.В это время следует более внимательно относиться к здоровью, особенно к здоровью детей, т. к. после перенесенной болезни организм становится слишком чувствительным ко многим простудным, вирусным заболеваниям.
Как было отмечено выше, сыпь при инфекционном мононуклеозе возникает в каждом четвертом случае.
Многие родители приходят в ужас, когда обнаруживают у своих детей высыпания на коже. Хотя в данном случае особого беспокойства проявлять не надо, поскольку этот симптом является характерным при инфекционном мононуклеозе. Итак, все по порядку.
Сроки появления сыпи варьируются в широких пределах: она может обнаружиться на 3-12 день недуга (но чаще всего сыпь появляется на 3-5 день болезни).
Никакой последовательности появления сыпи на тех или иных участках кожи нет, т. е. высыпать может где угодно, при этом могут быть поражены абсолютно разные площади кожи. Сыпь можно обнаружить на лице, спине, животе, конечностях.
Характер сыпи, равно как и сроки ее появления, меняется в широких пределах, т. е. на поверхности кожи можно одновременно обнаружить высыпания разной формы, величины, цвета и характера.
Может появиться макулопапулезная сыпь. Она представляет собой плотные мягкие узелки (папулы) разных цветов: лиловый, телесный, темно-бордовый. Узелки немного возвышаются, как бугорки, над поверхностью кожи.
Диаметр высыпаний составляет менее 1 см. Наиболее подвержены сыпи лицо и кожа кистей рук и стоп ног, хотя на поверхности остального тела она также обнаруживается.
При инфекционном мононуклеозе можно увидеть сыпь и петехиального характера. Такая сыпь представляет собой мелкие кровоизлияния, которые появляются на кожных покровах.
Пятнисто-папулезная сыпь характеризуется тем, что некоторые папулы объединяются, образуя при этом единое красное пятно.
Сыпь розеолезного вида состоит из круглых пятнышек розового, красного или пурпурного цвета. Диаметр пятнышек составляет 5 мм.
Сыпь на коже при инфекционном мононуклеозе не вызывает никакого зуда и жжения, поэтому специально ее лечить нет необходимости.
На 1-3 день после высыпаний сыпь исчезает, не оставляя никаких следов, хотя в некоторых случаях может возникнуть пигментация кожи.
Иногда при инфекционном мононуклеозе сыпь появляется не как симптом заболевания, а как аллергическая реакция на некоторые медикаменты.
Чаще всего виной такой аллергической сыпи становится прием антибиотиков пенициллинового ряда.
Для устранения возбудителя инфекционного мононуклеоза прием антибиотиков бесполезен, поскольку на вирусы, как известно, антибиотики не действуют.Однако, лечение инфекционного мононуклеоза направлено на облегчение симптомов заболевания и профилактику вторичной бактериальной инфекции.
Среди симптомов недуга в период разгара отмечается ангина, которая в 80% случаев характеризуется гнойными налетами на миндалинах, т. е. возможны предположения, что на фоне ослабленного иммунитета активизировались и болезнетворные бактерии, поэтому прием антибиотиков просто необходим.
При этом возникает опасность появления следующих высыпаний.
- Макулопапулезная сыпь. Этот вид сыпи нередко проявляется после приема антибиотиков пенициллинового ряда.
- Крапивница. Эта сыпь характеризуется довольно сильным зудом. Она состоит из папул бледновато-розоватого или красноватого цвета, которые исчезают, если на них надавить. Папулы имеют четко ограниченные размеры. Элементы сыпи при крапивнице варьируются от нескольких миллиметров до десятков сантиметров. Численность элементов также широко колеблется: их может быть всего несколько штук, а может быть сотни. В некоторых случаях элементы могут объединиться между собой, и тогда сыпь покрывает почти всю поверхность.
- Аллергический лекарственный дерматит. Сыпь может состоять из одного или множества пятен размером 2-3 см круглой или овальной формы. В течение нескольких дней пятна меняют свой цвет и становятся коричневыми. В центре пятен могут появиться «пузырьки». Кожа при этом чешется и воспаляется, появляется краснота и шелушение.
У 80% пациентов при назначении антибиотиков пенициллинового ряда возникает сыпь.
Лечение аллергической сыпи при инфекционном мононуклеозе заключается в следующем:
- отмена аллергийного лекарства;
- назначение антигистаминов: «Диазолин», «Супрастин», «Зодак», «Цетрин» и пр.;
- употребление сорбентов «Мультисорб», «Сорбекс»;
- при сложных случаях назначается «Преднизолон»;
- местное лечение сыпи предусматривает использование мазей, снимающих зуд и жжение: «Цинковая паста», «Циндол», а при более сложных случаях назначаются «Элоком», «Молескин» и т. д.
Итак, при инфекционном мононуклеозе может возникнуть симптоматическая сыпь, которая не требует специальной терапии, и при неверном лечении – аллергическая сыпь. Желаем вам, чтобы вы ни с одной из них никогда не сталкивались!
источник

Мононуклеоз — острое вирусное заболевание, широко распространенное как среди детей, так и среди взрослых. Оно вызывается вирусом Эпштейна-Барра и поражает лимфоидную ткань миндалин, селезенки и печени. Легкие формы заболевания очень похожи по своим проявлениям на обычные ОРВИ. По некоторым данным, до 90% взрослого населения могут являться носителями и переносчиками вируса Эпштейн-Барра. Первичное заражение мононуклеозом встречается чаще всего у детей до 10 лет, преимущественно мальчиков. После перенесенного заболевания иммунитет остается на всю жизнь.
На различных этапах заболевания симптомы мононуклеоза отличаются.
Предваряет заболевание инкубационный период. Он длится от 5 до 45 дней и отсчитывается от времени попадания вируса в организм до начала активных проявлений инфекции. В это время не происходит особых изменений в состоянии здоровья, только иногда отмечается повышенная утомляемость и слабость.

Пациент жалуется на резкую боль в горле, подъем температуры до 40С 0 . При осмотре врач отмечает увеличенные лимфоузлы, а также серо-желтый налет на миндалинах.
На 2-3 недели болезни значительно увеличивается селезенка, а в конце первой недели — печень, что можно заметить на ультразвуковом исследовании. В разгар болезни может появиться сыпь на теле. Все это специфические признаки, которые позволяют заподозрить мононуклеоз. Диагноз подтверждается результатами лабораторных анализов и УЗИ внутренних органов.
В зависимости от тяжести течения болезни, состояния и возраста пациента лечение проводится на дому или в стационаре. В любом случае, больному показан постельный режим, щадящая диета, покой, прием жаропонижающих препаратов.
Сыпь как характерный симптом мононуклеоза у детей может наблюдаться примерно в 30% случаев заболевания. Очень часто такое проявление болезни пугает родителей и заставляет их подозревать заражение более тяжелыми инфекциями, например, краснухой или корью.

Внешний вид кожных реакций при мононуклеозе чрезвычайно разнообразен. Это могут быть небольшие отдельные прыщики, ярко выраженные папулы или очаги гиперпигментации кожи, вызванные мелкими местными кровоизлияниями.
Через 3-5 после появления высыпания пропадают вместе с ослаблением других симптомов при естественном течении заболевания.
При использовании в лечении мононуклеоза антибиотиков сыпь может быть вызвана аллергической реакцией на лекарственный препарат.
Аллергические высыпания могут проходить в виде красных пятен на коже, крапивницы или очагов дерматита.
В отличие от сыпи при мононуклеозе, крапивница вызывает сильный зуд. В тяжелых случаях отдельные элементы сыпи объединяются между собой и практически покрывают все тело больного.
Лекарственный дерматит представляет собой появление круглых пятен на коже диаметром 2-3 см. Эти бляшки воспаляются, чешутся, шелушатся, причиняя значительный дискомфорт больному.
Наглядно эти и многие другие примеры того, как выглядит сыпь при мононуклеозе у детей и у взрослых можно на следующих фотографиях:
Одной из первых мер для облегчения аллергической реакции является отмена лекарственного препарата, который ее вызвал. Для снятия зуда и облегчения состояния больного обычно назначаются антигистаминные препараты, сорбенты. На покрасневшие места наносят мази и крема: они снимают раздражение и обладают противовоспалительным эффектом. В тяжелых случаях по назначению врача применяется гормональная терапия.
Больные жалуются на першение в горле, боль в области миндалин при глотании и разговоре. Лор-врач при осмотре замечает отек и покраснение небных миндалин. С течением болезни налет на миндалинах приобретает серый или желтоватый оттенок и легко снимается лор-инструментами без повреждения слизистой органа. Иногда во рту и горле наблюдаются красные высыпания.
Точный диагноз ставится на основании осмотра, сбора анамнеза и выявления особенностей развития заболевания, а также лабораторных анализов.

Следует понимать, что мононуклеоз — комплексное заболевание, и избавление от боли в горле не является полноценным выздоровлением.
В связи с широким распространением вируса, вызывающего мононуклеоз, большая часть заболеваний приходится на детей и подростков. Взрослые люди к 30 годам обычно уже имеют сформированный специфический иммунитет.
В случаях инфекционного мононуклеоза у взрослых отмечается смазанная симптоматика проявлений болезни. Течение болезни напоминает ОРВИ, с постепенным утяжелением состояния больного.

Потом появляются признаки респираторных инфекций: повышение температуры, головная боль, заложенность носа, боль и першение в горле. Лихорадка может держаться несколько недель. С течением болезни нарастает симптоматика: появляются проблемы с дыханием, наблюдается сыпь, общая интоксикация организма, происходит увеличение печени и селезенки.
При отсутствии адекватного лечения состояние больного ухудшается, присоединяются бактериальные инфекции, в первую очередь, развиваются ангина, воспаление легких, отек век или гортани, что является состоянием, опасным для жизни из-за возможности удушения. Может наблюдаться желтушность кожи, склер глаза, темная моча в связи с поражением печени.
После острого периода болезни наступает длительный процесс восстановления организма: постепенно происходит нормализация температуры тела, восстановление печени и селезенки в размерах. При сниженном иммунитете возможно хроническое течение болезни с постоянными рецидивами.
Нередко у больных мононуклеозом возникает сыпь различного вида и локализации. Она является одним из клинических признаков мононуклеоза, не требует специфического лечения и не вызывает раздражения или жжения. Исчезают и появляются кожные высыпания спонтанно.
Чаще всего сыпь появляется на лице, поверхности тела, руках и стопах в виде пятен и папул розового и красного цвета. Однако могут наблюдаться энантемы — узелки на слизистых оболочках рта, горла, половых органов. Отмечены случаи появления пятен белого цвета на задней стенке гортани.
Инфекционный мононуклеоз — системное заболевание, вызывающее поражение лимфатической системы, печени и селезенки. Характерной особенностью болезни является спонтанно появляющаяся и исчезающая сыпь на коже, не причиняющая дискомфорта больному. При своевременном лечении больной полностью выздоравливает. После исчезновения острых признаков требуется долгий период восстановления, на время которого рекомендуется избегать мест скопления людей, смены климата, прямых солнечных лучей.
Инфекционные болезни встречаются очень часто. Людям приходится бороться с ними. Одно из таких заболеваний – инфекционный мононуклеоз. Пятая часть населения являются носителями ДНК, содержащего вирус герпеса, который и вызывает болезнь. Многие болеют мононуклеозом легкой формы, которая с трудом диагностируется. Инкубационный период может длиться от нескольких дней до двух месяцев. После перенесенного заболевания в организме вырабатываются антитела. Узнайте, как распознать мононуклеоз у взрослых и у детей, чем лечить и какие меры предосторожности стоит соблюдать?
Возбудителем вирусного мононуклеоза является вирус Эпштейна-Барра, названный в честь ученых, которые его открыли. В окружающей среде вирус быстро погибает, он существует только в теле человека. Передача этой инфекционной болезни возможна только воздушно-капельным путем при тесном контакте с вирусоносителем или зараженным человеком. У медиков есть свое название заболевания мононуклеозом – «болезнь поцелуя». Передаваясь с частичками слюны через предметы домашней утвари, инфекционный возбудитель продолжает свое «путешествие».
Болезнь мононуклеоз регистрируется круглогодично, но особенно отмечается увеличение количества заболевших в сезон весна-осень. В этот период снижается иммунитет, организм ослаблен, симптомы мононуклеоза проявляются ярче. Как их определяют у ребенка и взрослого? Отличаются ли они? Узнайте о первых признаках инфекционного заболевания, которые проявляются к 5-8 дню после заражения, чтобы не допустить осложнения болезни.
Признаки заболевания у детей:
- вялость, переходящая в слабость, сонливость;
- постепенное увеличение температуры тела до 39 C и выше;
- ломота в теле;
- увеличение лимфатических узлов на шее, иногда в паху;
- боль в горле, похожая на ангину, с белым налетом, увеличение миндалин;
- насморк, затрудненное дыхание;
- отечность лица;
- сильный отек задней стенки глотки, покрывающейся слизью;
- небольшие кожные высыпания;
- в острой стадии заболевания – увеличение печени и селезенки.
Признаки заболевания у взрослых:
- общее снижение активности, работоспособности, увеличение слабости;
- озноб, высокая температура тела, иногда достигающая до 40 C, держащаяся неделю и более;
- увеличение лимфоузлов по всему телу, особенно в шейном отделе;
- кратковременное высыпание на коже по всему телу;
- сильная отечность полости рта и глотки, затрудняющая дыхание;
- боль в горле, как при гнойной ангине, с белым налетом;
- заложенность носа;
- одутловатость лица, опухание век;
- сильное увеличение селезенки и печени, которое сопровождается пожелтением кожных покровов.
При первом подозрении врача на инфекционное заболевание, которое вызывает вирус Эпштейн-Барра, пациента направляют в лабораторию клиники для сдачи иммунофлюоресцентного анализа крови. Если атипичные мононуклеары в крови обнаруживаются – у больного подтверждается диагноз болезни мононуклеоза. При заболевании изменяются показатели крови. Происходит увеличение лимфоцитов и моноцитов.
Для полноты картины назначают современное ультразвуковое исследование печени и селезенки. Увеличение их размеров выше нормы, повышенная эхогенность говорит о правильно поставленном диагнозе. Внимательное, детальное изучение и расшифровка анализов крови поможет не спутать цитомегаловирус и Вирус Эпштейн-Барр, у которых очень похожи внешние симптомы.
Проводить лечение такого тяжелого инфекционного заболевания, как мононуклеоз, должен только квалифицированный врач. Хронический мононуклеоз у взрослых лечится по той же схеме, что и детский. Придерживаясь рекомендаций доктора, больной должен четко выполнять назначенное врачом, чтобы не спровоцировать ухудшение состояния. Общие рекомендации в острый период болезни мононуклеозом, медикаментозное лечение и советы, направленные на повышение иммунитета:
- обильное питье;
- бессолевая диета №5, исключающая острое, жирное, жареное;
- полоскание горла теплыми травяными настоями, антисептическими средствами;
- противовирусные препараты при тяжелых осложнениях – «Ацикловир», «Интрон А», «Интерферон»;
- жаропонижающие препараты: «Ибупрофен», «Парацетамол»;
- витамины группы B, C, P, как поддерживающие иммунитет;
- назначение антибиотиков не желательно, только в случае крайней необходимости, определенная группа может вызвать анафилактический шок и летальный исход.
На фоне информации о вирусном мононуклеозе стоит отдельно сказать о женщинах, планирующих беременность. Чтобы обезопасить себя и свое будущее потомство, в обязательном порядке нужно пройти полный комплекс лабораторных исследований в клинике или женской консультации. В случае, когда будущая мама заболеет вирусным мононуклеозом, беременность может прерваться в любой момент с осложнениями для всего организма.
Если по срокам удастся выносить ребенка, в большинстве случаев дети рождаются с отклонениями, как физическими, так и умственными. При перенесенном инфекционном заболевании будущей мамы или членов семьи, должно пройти не менее года, чтобы увеличилась вероятность здорового потомства. Мононуклеоз при беременности может иметь очень тяжелые и непоправимые последствия.
Когда болезнь переходит в тяжелую стадию, больного могут госпитализировать. Ребенка младшего возраста так же лучше лечить на территории стационара, под круглосуточным наблюдением врачей. Лимфоузлы после мононуклеоза могут оставаться увеличенными еще несколько недель после выздоровления. На протяжении шести месяцев нужно минимум трижды сдавать контрольные общие анализы крови и на биохимию, чтобы исключить возможные осложнения в работе печени.
При неправильном лечении селезенка увеличивается до больших размеров, инфильтруется макрофагами. Может произойти разрыв тканей, что приведет к смерти. Слабый иммунитет во время инфекционного заболевания может спровоцировать заражение вторичной инфекцией. В виде осложнений присутствуют болезни: пневмония, отит, тонзиллит, синусит, абсцесс горла. Синдром мононуклеоза при ослабленном организме притягивает к себе и другие инфекции. Нарушение работы печени, анемия встречается, но редко.
Наиболее часто заражение происходит при контакте с мокротой больного. Возбудитель также передается через пищу и воду, предметы быта.
Вирус достаточно устойчив во внешней среде, но гибнет под влиянием высоких температур и дезинфицирующих средств.
Возможно инфицирование при переливании донорской крови или ее препаратов и заражение плода от больной матери, но эти два способа распространения заболевания встречаются довольно редко.
Мононуклеоз в клинической форме чаще всего диагностируется у ослабленных детей, которые страдают анемией, гиповитаминозом, иммунодефицитами. Взрослые люди болеют крайне редко.
Инкубационный период длится от 5 дней до 2 недель. Первыми признаками заболевания являются лихорадка, озноб, боль в горле, заложенность носа. Из клеток эпителия верхних дыхательных путей вирус попадает в кровь и лимфатические узлы. В крови возбудитель активно размножается, вызывая патологические изменения клеток иммунной системы.
Через неделю состояние больного ухудшается – развивается ангина, увеличиваются лимфатические узлы, нарастают симптомы общей интоксикации.
Сыпь при инфекционном мононуклеозе появляется в разгар заболевания. Вирусная экзантема не чешется и не доставляет человеку дискомфорта.
Возбудитель поражает печень и селезенку. Органы значительно увеличиваются в размерах. Моча больного может приобретать темную окраску, развивается желтуха.
Через 2-3 недели начинается выздоровление. Перенесенный мононуклеоз приводит к снижению иммунитета, вследствие чего человек становится более восприимчивым к другим инфекциям.

Пятна высыпаний имеют неправильную форму. Их размер варьирует от 5 до 15 см в диаметре. Возможно появление энантем — папул на слизистых оболочках. Как правило, сыпь проходит через несколько дней, но в некоторых случаях она может задерживаться на долгое время и становиться главным симптомом болезни.
Интенсивность высыпаний зависит от тяжести заболевания, иммунитета человека, своевременности начатого лечения.
Сыпь при мононуклеозе требует дифференциальной диагностики с крапивницей, краснухой, сывороточной болезнью. Общим методом выявления заболевания является общий анализ крови.
При исследовании обнаруживается увеличение содержания лимфоцитов и моноцитов в крови больного, уменьшение количества нейтрофилов, анемию.

Дополнительными методами диагностики являются:
- гетерофильный тест – определение в крови специфических антител IgМ, которые синтезируют пораженные вирусом В-лимфоциты;
- серологические исследования с использованием иммуноферментного анализа – используются для выявления антител к вирусным антигенам;
- ПЦР-реакции – качественное определение вирусной ДНК в биологических жидкостях больных и носителей инфекции.
Также проводят исследования иммунного статуса больных и анализ на ВИЧ, который также вызывает появление атипичных мононуклеаров в крови.
Ампициллиновая сыпь возникает вследствие лечения препаратами ампициллина или амоксициллина примерно у 70% больных мононуклеозом.
Их назначают в начале заболевания при неправильной диагностике или в случаях, когда на фоне инфекционного мононуклеоза развивается бактериальная инфекция. Причины появления высыпаний до конца не изучены.
Ампициллиновая сыпь не является аллергической. Она имеет макулопапулезный характер и сопровождается зудом. Часто исчезает без отмены препарата. Особенностью кожных реакций является то, что они не возникают при применении ампициллина для лечения других заболеваний.
Для лечения инфекционного мононуклеоза назначаются противовирусные препараты: Ацикловир, Арбидол, Изопринозин.
Выбор конкретного лекарства осуществляет врач после ознакомления с результатами обследования больного в зависимости от тяжести заболевания и возраста пациента.

Если болезнь сопровождается высокой температурой, то больному дают жаропонижающие препараты на основе парацетамола. Прием ацетилсалициловой кислоты в таком случае может вызвать острую печеночную энцефалопатию. Для того чтобы избежать осложнений, необходимо соблюдать диету и постельный режим.
На фоне мононуклеоза снижается устойчивость организма к воздействию патогенных бактерий. Для терапии вторичных заболеваний используются антибиотики. Предпочтение отдается ампициллину и препаратам тетрациклинового ряда. Возникшая при заболевании сыпь специфического лечения не требует. Если высыпания сопровождаются зудом, то взрослые должны следить, чтобы дети их не расчесывали. В противном случае на коже могут остаться следы.
Профилактика инфекционного мононуклеоза включает меры общей гигиены и прием людьми, контактировавшими с больным, специфического иммуноглобулина.
Мононуклеоз – инфекционное заболевание вирусной этиологии, поражающее преимущественно детей. Сыпь при мононуклеозе может быть как симптомом заболевания, так и следствием лечения антибиотиками. Кожные проявления не требуют специфической терапии и после выздоровления бесследно исчезают.
Инфекционный мононуклеоз имеет довольно выраженную симптоматику. Правда, у каждого пациента это заболевание проявляется индивидуально. И если некоторые симптомы, к примеру, боль в горле, лихорадка, увеличение лимфоузлов, слабость, сонливость, присущи абсолютному большинству пациентов, то другие симптомы наблюдаются лишь у некоторых заболевших. Так, например, только у 25% человек, заразившихся инфекционным мононуклеозом, может отмечаться характерная сыпь.
Возникнуть она может на любом этапе заболевания, а может и не проявиться вовсе. Часто она похожа на сыпь при скарлатине или кори, может сопровождаться припухлостью и даже одутловатостью лица.
В медицинской практике при инфекционном мононуклеозе встречаются такие виды сыпи, как розеолезная, пятнисто-папуллезная или геморрагическая.
- Сыпь при данном заболевании представляет собой пятна неправильной формы размером в диаметре – 5-15 мм. Иногда они могут даже сливаться. Пятна могут быть красноватого или бледно-розового цвета, быть в виде папул или розеол.
- Чаще всего сыпь появляется на пятый-шестой день после заражения и носит экссудативный характер. В некоторых случаях она может появиться уже в первый день заболевания, а иногда – только на 10-12.
- Самая обильная сыпь бывает на лице, но в ряде случаев она может распространиться и на тело, и даже на конечности. Появляется сыпь по всем участкам тела одновременно, а не поэтапно. Отдельные ее элементы можно наблюдать даже на мягком небе.
- В большинстве случаев сыпь исчезает сама по себе через несколько дней, практически не оставляя следов и пигментации, по мере того, как «затухают» другие симптомы.
- Сыпь при этом заболевании не доставляет неудобств: она не чешется, не зудит и не требует лечения. Обрабатывать ее ничем не нужно.
Следует различать сыпь, которая возникает непосредственно во время протекания заболевания, и сыпь, появление которой обусловлено приемом антибиотиков.
Дело в том, что довольно часто (в 70-80 процентах случаях) у больных, которым был назначен прием антибиотиков – ампициллина или амоксициллина – появляется сыпь.
Стоит отметить, что инфекционный мононуклеоз, в первую очередь, вирусное заболевание, лечение которого производится с помощью противовирусных препаратов. Антибиотики же назначают для лечения сопутствующих вирусу заболеваний, к примеру, ангины.
В результате на фоне приема антибиотиков (бета-лактамов) и появляются ампициллиновые высыпания.
На сегодняшний момент медики не могут дать конкретного объяснения, почему эта сыпь появляется. Однако признают, что она имеет неаллергический характер. И, что самое интересное, если человек, у которого во время инфекционного мононуклеоза появилась ампициллиновая сыпь, спустя некоторое время вновь будет принимать эти антибиотики при лечении других заболеваний, то этой характерной сыпи у него уже не будет. Поэтому многие врачи называют такие высыпания ампициллиновой сыпью при инфекционном мононуклеозе.
Ампицилиновая сыпь отличается тем, что она чешется и доставляет небольшие неудобства. И если взрослый человек может себя контролировать и не расчесывать высыпания, то за малышом нужно следить и не давать ему чесаться, иначе после того, как сыпь сойдет, на коже ребенка могут остаться некрасивые рубцы.
Если же высыпания не расчесывать, то они пройдут и не оставят следов.
источник