Руки, особенно ладони и запястья, постоянно контактируют со всевозможными поверхностями и предметами, моющими средствами. Это одна из наиболее открытых областей тела, подвергающихся воздействию солнечных лучей, мороза.
Аллергия на руках – распространённый вариант аллергического дерматоза; она может быть изолированной, то есть локализованной только на локтях, ладонях и кистях. Также существуют варианты патологии, при которых в процесс вовлекаются и другие области тела – нижние конечности, шея (преимущественно задняя поверхность), волосистая часть головы, кожа лица.
Причины аллергии на ладонях заключаются обычно в продолжительном контакте с провоцирующим веществом и запуске реакции гиперчувствительности замедленного типа.
Поражение кожи рук наблюдается при таких заболеваниях как:
- аллергический контактный дерматит;
- атопический дерматит;
- крапивница;
- токсикодермия (токсидермия).
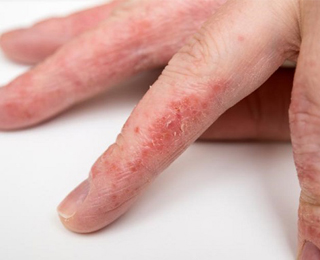
Аллергический контактный дерматит – заболевание, проявления которого сосредоточены в месте соприкосновения с веществом-раздражителем; это может быть аллергия на ладонях, пальцах, кистях рук. В отличие от простого дерматита, симптомы появляются не сразу после контакта, а через одну или две недели и более.
Контактный дерматит распространён среди медицинских работников, сотрудников научно-исследовательских лабораторий и промышленных объектов. Часто представляет собой реакцию на химические соединения – например, моющие средства для ванны, стиральные порошки, косметические кремы и лосьоны.
Раздражителями могут являться металлы – никель, хром, кобальт, а также лекарственные вещества в форме мазей и гелей, наносимые на кожу. Существует аллергия на латекс, из которого состоят перчатки для выполнения медицинских манипуляций, катетеры, некоторые стоматологические материалы и др. Считается, что определяющая роль в развитии аллергии на руках у ребёнка и взрослого принадлежит наследственному фактору – предрасположенности к аллергическим реакциям.
Атопический дерматит – наследственное заболевание с хроническим течением, принадлежащее к группе нейродерматозов. Кроме генетической предрасположенности, 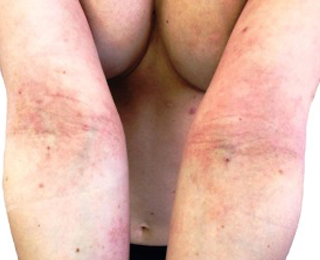
Обширный перечень веществ-провокаторов (косметика, бытовая химия, пищевые продукты, ингаляционные аллергены) обусловливает постоянный риск обострения. Характерна аллергия на локтях, сыпь на сгибательных поверхностях рук, в кожных складках.
Крапивница делится на множество клинических вариантов. Аллергия на кистях рук появляется при генерализованной сыпи, при локальном давлении, а также под влиянием температурных факторов. Контактная крапивница возникает в результате воздействия провоцирующих агентов на ограниченный участок кожи; кроме того, существует солнечная крапивница, обусловленная повышенной чувствительностью к излучению – аллергия на руках на солнце.
Также аллергическая сыпь на руках может появиться при различных вариантах токсикодермии. Это аллергическое заболевание, проявляющееся острым воспалением кожных покровов при введении в организм аллергенов (парентерально, через желудочно-кишечный тракт, при вдыхании).
Аллергия на руках в виде пузырьков и крупных пузырей, которые можно увидеть на многочисленных фото в сети – вероятный признак токсикодермии, особенно при наличии интоксикационного синдрома.
Аллергические заболевания с локализацией поражения на верхних конечностях объединены такими симптомами, как:
- Покраснение и отёк.
- Сильный, порой нестерпимый зуд.
- Сыпь в виде пузырьков, пузырей, узелков, пятен, волдырей.
Клинической картине каждой аллергической патологии присущи как схожие, так и специфические черты. Говоря о крапивнице, следует упомянуть нестойкость проявлений. Хроническая крапивница появляется на протяжении 6 недель и более, однако пузыри при каждом эпизоде наблюдаются в течение нескольких часов, после чего исчезают без повреждений кожи. Повышается температура тела, может появиться рвота, расстройство стула.
Для атопического дерматита характерны участки гиперпигментации, лихенификации (уплотнение и утолщение кожи), эритема, наличие шелушения, мокнутий. Пациенты жалуются на выраженный зуд, на коже можно увидеть расчесы.
При токсидермии на коже появляются пятна, пузыри, эрозии. Воспаление разрешается с участками гиперпигментации или, наоборот, гипопигментацией на месте сыпи после её последовательного изменения. Кроме наличия высыпаний, при распространённой форме токсидермии пациентов беспокоит повышение температуры тела, рвота.
Выбор тактики лечения аллергии на руках зависит от окончательного диагноза; может понадобиться кратковременная или, наоборот, длительная комплексная терапия. Используют такие методы, как:
- Сбор анамнеза (информация о наличии аллергических заболеваний у родителей, близких родственников, предыдущих эпизодах обострения, эффективности проводимой ранее терапии).
- Осмотр с детальной оценкой характеристик сыпи, изменений кожи и общего состояния пациента.
- Общий анализ крови (увеличение количества эозинофилов), общий анализ мочи.
- ИФА (иммуноферментный анализ) для определения IgE (общий, специфический).
- Аллергические пробы.
- Тесты для диагностики различных видов крапивницы.
Иногда для уточнения диагноза требуется дополнительное обследование:
- биохимический анализ крови;
- ультразвуковое исследование органов брюшной полости;
- определение маркеров вирусных гепатитов;
- определение маркеров аутоиммунных заболеваний;
- поиск очагов хронической инфекции.
Указанные диагностические тесты выполняются с целью обнаружения патологии внутренних органов для подтверждения наличия острых или хронических инфекционных и неинфекционных заболеваний.
Эндогенная интоксикация имеет значение в развитии токсикодермии, хронической крапивницы, атопического дерматита.
Также проводятся консультации специалистов:
-
терапевт;
- аллерголог;
- гастроэнтеролог;
- эндокринолог и др.
Выявление сопутствующей патологии поможет определить ведущий этиологический фактор или триггер обострений, учесть противопоказания при выборе терапии аллергического заболевания, взглянуть на клиническую картину, обладая достаточным количеством информации о состоянии пациента.
Терапия аллергических заболеваний вне зависимости от локализации сыпи подразумевает, в первую очередь, исключение контакта с веществом-аллергеном, прекращение приёма препарата, отказ от употребления пищевого продукта, провоцирующего реакцию.
Лечение аллергии на руках в виде пузырьков и других элементов сыпи при контактном дерматите проводится с использованием антигистаминных препаратов (дезлоратадин, хлорапирамин), стабилизаторов мембран тучных клеток (кетотифен), глюкокортикостероидов системного (преднизолон) и топического (бетаметазон, мометазона фуроат) действия. Также применяют гипосенсибилизирующую терапию (10% кальция глюконат) или дезинтоксикацию (тиосульфат натрия). На поражённую область наносят цинковую мазь.
В лечении атопического дерматита большое значение придаётся уходу за кожей. Необходимо постоянное увлажнение с помощью специальных кремов, особенно после гигиенических процедур. Также важен рациональный режим труда и отдыха, сбалансированный рацион, коррекция дисбактериоза. Мазь от аллергии на руках, в состав которой входят глюкокортикостероиды (Афлодерм, Элоком) устраняет зуд, снижает выраженность кожных проявлений.
Практикуется внутрикожное введение кортикостероидов, ультрафиолетовое облучение, санаторно-курортное лечение. Назначаются также антигистаминные препараты (цетиризин, лоратадин).
При острой крапивнице требуются антигистаминные препараты, глюкокортикостероиды.
В терапии хронической крапивницы важными составляющими являются диета, санация очагов хронической инфекции, применение кортикостероидов и блокаторов рецепторов гистамина.
В случае токсикодермии объём терапевтических мероприятий зависит от тяжести состояния пациента. Необходима десенсибилизирующая терапия, антигистаминные препараты (цетиризин, лоратадин), диуретики (фуросемид, гидрохлортиазид), наружное применение кремов, кортикостероидных мазей (Афлодерм), диета. При массивном поражении и наличии эрозий используют системные кортикостероиды (преднизолон), локальное нанесение анилиновых красителей.
источник
Возникновение пятен, волдырей и даже простых покраснений в области локтей как снаружи, так и с внутренней стороны — это тревожный знак. А еще, если локти чешутся, стоит задуматься о своем здоровье и посетить ближайшую дерматологическую клинику. Данный дефект может свидетельствовать об аллергии или заболеваниях внутренних органов, наличии патологий.
Аллергия на локтях — не единственное объяснение высыпаниям в данной области. Часто источники заболевания кроются в работе внутренних органах. Кроме того, яркие пятна на коже нередко становятся свидетельством дерматитов или острых инфекционных заболеваний (например, лишай).
Аллергия – это противостояние организма воздействию какого-либо вещества. Это внешние факторы (дым, запахи духов, пыльца растений). Но в последнее время все чаще фиксируются пищевые аллергии, которые сопровождает сыпь на локтях, в том числе с внутренней или внешней стороны.
Если причина сыпи аллерген, стоит незамедлительно постараться выявить и исключить всевозможные с ним контакты. Среди ярких провокаторов:
- укусы насекомых;
- медикаменты;
- пищевые компоненты;
- пыль;
- шерсть животных, а вернее, белковые вещества, выделяемые некоторыми видами четвероногих;
- солнечные лучи;
- косметика;
- бытовая химия (стиральный порошок, дезинфицирующие и т.д.);
- часто причинами аллергических дерматитов становится наследственная предрасположенность, травмы, инфекции, лишай, грибок, псориаз на локтях, отсутствие полноценного рациона и витаминов, неправильная гигиена.
Если говорить об аллергии на одежду, кожа человека – очень чувствительна. Чаще всего она реагирует на натуральные ткани. Это шерсть, лен, синтетика, хлопок, шелк. Но патологии на локтях способны вызвать и другие провокаторы:
- псориаз на локтях;
- сахарный диабет;
- экзема;
- прием гормональных препаратов;
- микозы (грибковые поражения).
При микозах чаще всего появляется зуд на локтях. Грибок способен распространяться очень быстро. Только незамедлительное обращение к дерматологу поможет выявить проблему и быстро ее устранить.
Доктор уже при визуальном осмотре сможет сказать, какого характера поражения кожи на локтях. При этом на стадии проведения соскобов и анализов, больному назначат первоначальное лечение, а уже после подтверждения диагноза – окончательное.
Кроме консультирования дерматолога, стоит обратиться к терапевту, эндокринологу, гастроэнтерологу, аллергологу. Патологии характерны как для взрослых, так и малышей. Поэтому, если покраснения на локтях возникли у ребенка, важно вовремя показать его педиатру. Доктор определит характер недуга и, если потребуется, направит к другим специалистам.
Характерный недуг, который проявляется чаще на локтях, коленях, волосистой части головы – псориаз. К аллергии он не имеет никакого отношения. Это неизлечимое наследственное заболевание, вызванное целым рядом факторов. Псориаз на локтях приносит неудобства косметического характера. К тому же пациент может чувствовать недомогание: озноб, слабость, понижение давления, повышение температуры тела.
Псориаз на локтях имеет характерные симптомы: появляются волдыри, затем они лопаются, превращаясь в желтовато-серые корки. Чешуйки отпадают, но на их месте появляются ранки, которые кровоточат и болят. Это характеристики заболевания в стадии обострения. Когда наступает ремиссия, пациент чувствует заметное облегчение. Этому способствует правильное лечение, диета и профилактика острых проявлений.
Такой недуг также способен проявляться аллергическими пятнами на локтях. Гипотериоз – это заболевание щитовидной железы. Экзема на локтях появляется вследствие недостатка гормонов. Поскольку организм ослабляется, некоторые процессы замедляются, что и приводит к проявлениям на коже. Возникает сыпь на локтях, пятна темные, а кожа на локтях очень сухая. Чтобы подтвердить наличие заболевания, желательно провести анализ крови на соответствующие гормоны щитовидной железы. Лечить недуг будет эндокринолог. Он назначит препараты гормонального класса. Бояться принимать их не нужно. Под действием таких лекарств организм восполнит недостаток нужных гормонов и железа заработает так, как надо.
Грибки и вирусы также способны привести к возникновению неприятных последствий на коже. Пятна на локтях – это наиболее характерные проявления. Таковые могут возникать вследствие лишая, кандидоза, микоза, чесотки, экземы.
При поражении грибком на коже появятся широкие красные пятна. Кроме кожи локтей они возникнут на коленях или распространятся по всему телу. Если это лишай, пятна сильно зудят. То же касается чесотки. Тут действует подкожный клещ.
Все вышеназванные заболевания экстремально инфекционные. Больного следует изолировать от общества и проводить комплексное лечение.
А вот дерматит не заразен, проявляется появлением красных пятен, которые со временем начинают бледнеть, а кожа шелушиться. Чтобы понять, что именно стало причиной покраснений кожи на локтях, не следует ставить самостоятельных диагнозов. Важно идти к врачу, который поможет выявить источник недуга и устранит сыпь на локтях.
При этом заболевании кожные проблемы возникают чуть ли не на начальной его стадии. Выявляет проблему и лечит пациента врач-эндокринолог. Глюкоза, которую не может переработать организм, откладывается на стенках сосудов, что приводит к нарушению процессов метаболизма, возникает сыпь на локтях.
Страдают локти, ноги, область живота, ладони, пространства между пальцами рук и ног. Важно незамедлительно обратиться к специалистам и начать лечение.
Помимо страшных болезней, пятна на локтях сигнализируют об авитаминозе, последствиях переохлаждения, неправильно подобранной одежде (тесная, жесткая). Стоит исключить такие воздействия, чтобы оценить ситуацию. Если пятна разрастаются, чешутся или болят, важно как можно скорее обратиться к специалистам.
Тут несколько иные характеристики, поскольку кожа младенцев и даже детей постарше очень тонкая и чувствительная. Она быстро реагирует на любые раздражители, будь то пыль или соприкосновение с некачественной одеждой.
Пищевая аллергия также характерна для детей. Она проявляется по всему телу, но больше всего на локтях и других чувствительных участках. При проявлениях аллергии у ребенка кормящей маме стоит пересмотреть свой рацион и понаблюдать за реакцией младенца. Если после исключения некоторых продуктов-аллергенов все нормализовалось, не стоит есть их еще долго.
Сыпь на локтях – это именно то последствие, которое свидетельствует об общей реакции организма. Неслучайно дерматологи рекомендуют проверять действие косметических средств на области внутри локтя. Там наиболее чувствительная кожа.
Если покраснения появились на внешней части, значит, аллергия на локтях имеет пищевой вид. При этом зуда может и не возникнуть, но чаще он все же есть. После будет шелушение, боль, растрескивание кожи.
Если возник отек, следует незамедлительно вызывать скорую помощь, поскольку данное состояние чревато серьезными последствиями. В случае, когда на локтях растут волдыри и при этом они лопаются, возникают воспаления и нагноения, то в данном случае имеет место развитие патологического процесса, характерного для заболеваний внутреннего типа.
Проявления инфекционного заболевания:
- повышение температуры тела;
- волдыри и сильный зуд в области покраснений;
- тремор;
- интоксикация, рвота, понос.
Экзема на локтях, дерматит проявляются в виде:
- больших красных пятен;
- шелушения;
- сильного зуда.
Только доктор может поставить диагноз и назначить лечение. Самостоятельно делать этого не нужно, так как это чревато осложнениями и необратимыми последствиями.
Высыпания на локтях можно устранить в зависимости от причин болезни. При аллергии важно исключить контакт с раздражителем, а также принимать антигистаминные препараты строго по назначению врача. Кроме них доктором могут быть назначены успокоительные препараты, а также гормоны (если проявления очень сильные).
Легкие формы аллергии также не избавляют от применения средств, особенно это касается мазей и кремов. Врач может назначить Фенистил, Тавегил и др. Данные препараты выпускают в виде кремов и спреев для местного применения. Внутрь можно принимать Тавегил, Лоратадин, Зиртек, Кистин. Дозировки антигистаминов подскажет аллерголог.
Если за аллергией скрывается инфекция, самостоятельно принимать антигистаминные лекарства не следует. Они подавляют воспалительный процесс. В результате он купируется и протекает скрыто. Это чревато опасностью.
Кроме того, у всех лекарств есть противопоказания и побочные эффекты. Даже если пациент исследовал все материалы, представленные в аннотации к лекарству, следует помнить о непредсказуемых последствиях. Поэтому необходимо оюращение к врачу.
Дерматит на локтях лечат и местно. Это примочки, народные средства на основе чистотела, ромашки. Важно придерживаться особой диеты с исключением из рациона аллергенов.
Сыпь на локте можно устранить с помощью примочек и мазей, приготовленных в домашних условиях. Самое распространенное средство – чистотел. Ложку средства нужно залить крутым кипятком, настоять в течение получаса, процедить, остудить и делать примочки, обмакнув в средстве ватные диски. Средство можно вылить в ванну и принять ее. Только вода должна быть теплая, но не горячая.
Таким же способом можно заваривать травы: цикория, багульника, мать и мачехи, ромашки. Важно добавлять в протирки масла облепихи, толокнянки, льна, алоэ. Готовые препараты продаются в аптеках.
Из алоэ легко готовить протирку. Для этого 2 листка растения стоит измельчить. Положить их в посуду из затемненного стекла и подержать в холодильнике пару недель после добавить в емкость с сырьем касторовое масло и 200 мл вина. Смесь наносить на кусочек бинта и прикладывать к покраснениям на локтях. Держать компрессы следует по полчаса. Курс – месяц.
Поможет и герань. В банку из стекла бросают высушенные листики и наливают 100 мл масла оливы. Ставят на неделю в прохладное место. Но масло получится только через месяц, поскольку емкость с сырьем нужно будет выставить на солнечный свет (окно, лоджия, балкон). Средство желательно просто втирать в покраснения на локтях.
Кроме такого самодельного масла, в аптеке можно покупать масло чайного дерева (отличный антисептик), розы, жасмина. При этом перед использованием лучше проверить их на аллергенность. На внутреннюю сторону локтя или колена намазать немного масла и оценить реакцию через 20-40 минут. Если зуд усилися, появились покраснения, не стоит применять данные средства.
Подсушивающим эффектом обладают такие средства, как: йод и перекись водорода. Их также нужно применять на коже локтей, проводя обработки на ночь.
Чтобы пятна на локтях не появились, нужно избегать контакта с аллергенами, вести здоровый образ жизни, правильно питаться, соблюдать правила гигиены. Важно относиться очень внимательно к выбору одежды и средствам косметики. И никакого контакта с бытовой химией. При использовании моющих средств желательно надевать перчатки, а на лицо — защитную маску.
Купаться стоит с применением кремообразных гелей для душа, чтобы не пересушить кожу локтей. Можно пользоваться легкими скрабами и увлажняющими кремами. В этих средствах должны быть масла и питательные вещества.
При соблюдении важных правил аллергия на локтях не способна проявлять себя. В этом случае следует пить антигистаминные препараты. Стоит выбрать те, которые не вызывают сонливости и действенные.
источник
Обычно сыпь на дерме возникает неожиданно. Это довольно неприятное проявление защитной реакции организма на различные раздражители (внешние, внутренние). На локтевых сгибах и коленях сыпь возникает в очень редких случаях и ей многие люди не придают должного внимания. Но они могут быть проявлением многих серьезных болезней.
Сыпь в области локтей указывает на аллергию, воспаление, повреждение дермы, проникновение инфекции. К терапии такого симптома приступают после установления точной причины патологии. Высыпания появляются по всему телу. Но сыпь во внешней, внутренней области локтя обычно возникает при определенных патологиях:
- аллергический дерматит. Хроническая болезнь возникает после контакта с аллергеном (шерсть). Проявляется чаще всего аллергия на внутренней стороне локтя, также в области колен. Место поражения покрывается прыщами, внутри которых собирается жидкость. При этом человека беспокоит сильный зуд;
- псориаз. Эта болезнь практически неизлечима. Проявляется она шелушением, сыпью в области сгибов локтей. Характерный признак патологии – это чешуйки серебристого окраса которые легко снять. При отсутствии какой-либо терапии болезнь распространяется на новые территории;
- экзема. На дерме образуются мелкие прыщи (пузырьки), внутри которых присутствует жидкость. После того, как пузырь лопнет из него вытекает жидкость, появляется сильный зуд, шелушение. Иногда область поражения кровоточит. Эта болезнь чаще поражает колени, внутреннюю область локтя;
- микоз. Это грибковое поражение чаще наблюдается в областях с повышенной влажностью (район локтей с внутренней стороны, колен, паха, между пальцами). Микозу характерно поражение кожных покровов в виде пятен из прыщей;
- кольцевидная гранулема. Этот вид хронического заболевания чаще фиксируют у женщин. Первые признаки поражения видны в раннем возрасте. Они представлены сильной сыпью по локтям. Высыпания приносят массу неудобств, дискомфорта, но для жизни не опасны;
- другие причины. К ним относят недостаточную гигиену, чрезмерную чистоплотность, окружающая специфическая среда, употребление медикаментов, иммунные нарушения, постоянные стрессы, болезни внутренних органов, гормональные нарушения.
Также отметим механические повреждения кожных покровов. Их чаще фиксируют у людей, ведущих сидячий образ жизни (работа за компьютером). Руки таких работников постоянно соприкасаются с поверхностью стола, подлокотниками кресла.
Аллергия на локтях у взрослых пациентов и у детей возникает по различным причинам. У ребенка специфическая реакция организма в области локтей чаще вызывает контактный дерматит. Различные элементы окружающей среды начинают воздействовать на организм после рождения малыша. Раздражение может возникать на средства гигиены, пыль, детскую присыпку, даже пеленки из хлопка.
На локте сыпь может указывать и на пищевую аллергию. Если грудничка кормит грудью мать, значить сыпь, зуд, покраснение спровоцированы пищей, которую съела кормящая женщина. Серьезными аллергенами выступают белки, которые употребляет мать. Но даже у малышей, находящихся на искусственном вскармливании может развиться пищевая аллергия.
Аллергическая реакция на дерме может возникать и в период введения прикорма. Обычно покраснение, сыпь указывают на нарушение правил введения прикорма. Возможно новые продукты введены рано, быстро или в большом объеме.
Аллергические реакции организма имеют множество форм. Специфическая реакция организма обычно проявляется красными пятнами в области локтей, предплечий. На других частях тела такие покраснения отсутствуют. Если развивается контактная аллергия, пятна появляются на внутренней части локтя. При воздействии на организм пищевых аллергенов, специфические проявления реакции покрывают внешнюю сторону локтя.
Первым этапом развития аллергической реакции выступает красная сыпь. Затем ее дополняют другие проявления:
- растрескивание дермы;
- шелушение эпителия;
- отечность. Она может проявляться в легкой степени. При этом функции конечностей не нарушаются;
- надоедливый зуд.
Если же у больного появляются боли, нагноение, значит присоединилась инфекция, начался патологический процесс неаллергической природы.
При появлении отека слизистой оболочки врачи советуют вызывать скорую помощь. Ведь развитие отека Квинке несет опасность жизни пациента.
Аллергия на коленях обычно проявляется нижеуказанными признаками:
- смена текстуры дермы;
- кожный зуд;
- сыпь;
- шелушение;
- изменение окраса кожных покровов;
- жар.
Причины развития аллергической реакции в области колен те же, что и при аллергической реакции на локтях. Они представлены:
- шерстью животных;
- холодом;
- продуктами питания.
Иногда высыпания проявляются из-за таких факторов:
- наследственность;
- инфекция, спровоцированная грибками, бактериями;
- воздействие химического вещества, компонента.
У многих болезней имеются сходные признаки. Сыпь в области колен, локтей может указывать на развитие разных патологических процессов. Для начала подходящей эффективной терапии врачу потребуется постановка точного диагноза. С этой целью врачи собирают анамнез, назначают больному диагностические процедуры.
Обязательной является дифференциальная диагностика, ведь пятна в области локтей появляются не только при аллергии. Их могут спровоцировать такие болезни:
Если проявилась аллергия на коленях или в области локтей не нужно начинать самолечение. Важно посетить специалиста. Только благодаря высокой квалификации врачей, использованию современного медицинского оборудования, препаратов можно точно установить причину развития аллергической реакции, начать ее правильное лечение.
Особым условием, от которого зависит эффективность предстоящего лечения, является исключение воздействия аллергена на организм. Определить фактор, провоцирующий появление пятен в районе локтей, колен поможет специальный тест (аллергопробы).
Обычно для устранения сыпи в области локтей, колен врачи используют следующие средства терапии:
- медикаменты наружного применения;
- масла;
- средства народной терапии;
- подсушивающие средства.
После того, как врач установит причину, по которой проявилась аллергия на локтях в виде сыпи, покраснений, назначается курс лечения. У взрослого пациента терапевтический курс аллергии обязательно включает следующие препараты, убирающие зуд, высыпания:
Среди перечисленных лекарств присутствуют мази, в основе которых глюкокортикостероиды. Особенно эффективны такие препараты в устранении признаков аллергической реакции. Но использование любого средства из данной группы запрещено без консультации с врачом. Эти лекарства способны подавить воспалительный процесс. Если аллергическую реакцию дополнит проникновение инфекции, глюкокортикостероиды поспособствуют ее распространению, хронизации.
У ребенка лечение аллергии в области локтей начинают с того же момента, что и у взрослых пациентов. Первым делом устраняют аллерген. Определить раздражитель у детей до 3-х лет довольно сложно. Это объясняется тем, что их иммунная система в процессе формирования. Маме приходится самостоятельно устанавливать возможный аллерген.
- скорректировать питание малыша (исключить из рациона кофе, сдобную выпечку, морепродукты, молоко, шоколад);
- делать влажную уборку ежедневно.
Кроме этих действий, ребенку нужно давать сорбенты:
Также иногда врачи назначают антигистаминные средства. Но эти лекарства лишь временно убирают основные признаки аллергической реакции.
В лечении аллергических проявлений на сгибе локтя можно применять народную медицину. Из домашних средств можно использовать:
- отвар из чистотела;
- масло облепихи;
- отвар из цикория;
- масло чайного дерева;
- льняное масло;
- подсушивающие средства (йод, отвар зверобоя, перекись водорода, отвар чистотела);
- эфирные масла (роза, ромашка, лаванда, жасмин, герань);
- массаж увлажненными овсяными хлопьями;
- сбор успокоительных трав (лаванда, мята, липовый цвет, ромашка, мелисса).
Чтобы лечение принесло желаемый результат рекомендовано совмещать лечение народными средствами с использованием медикаментов, соблюдением профилактических мероприятий.
Профилактика аллергической реакции на коленях и локтях представлена нижеуказанными мероприятиями:
- соблюдение гипоаллергенной диеты;
- осуществление влажной уборки ежедневно;
- выбор гипоаллергенных косметических средств, парфюмов;
- из одежды использование только натуральных материалов;
- применение бытовой химии согласно инструкции, с соблюдением всех указаний, правил.
источник
Сыпь – это симптом, при котором пораженная кожа меняется, например, становится красной, зудящей, жжет или опухает. Высыпания могут быть в виде бугристых пятен, заполненных гноем, покрытых чешуйками или шелушащихся. Сыпь на локте может возникнуть из-за множества причин.
Зудящая, красная и бугристая сыпь на локте – довольно неприятное состояние. Она может указывать на ряд заболеваний, таких как экзема или псориаз. Другая серьезная проблема со здоровьем, которая сопровождается сыпью на локтях – это непереносимость глютена (целиакия).
Наличие сыпи на коже является признаком основного заболевания, которое может варьировать от легких нарушений до серьезных проблем со здоровьем, требующих неотложной медицинской помощи. Высыпания могут чесаться и встречаться на разных частях тела, при этом чаще всего на спине, ягодицах, коже головы, коленях и локтях.
Сыпь иногда указывает на непереносимость клейковины (глютена) у некоторых людей, состояние, известное в медицине как целиакия. На внутренней стороне локтей может являться симптомом контактного дерматита, псориаза, атопической экземы, аллергии, импетиго или крапивницы. Обнаружение основной причины поможет в лечении.
Признаки сыпи на локтях различаются зависимо от провоцирующих факторов. Высыпания на локтях могут иметь такие основные симптомы:
- Чувство жжения и зуда
- Пятна красной сыпи
- Сухость и трещины кожных покровов с возможным кровотечением
- Образование чешуек
- Боль или чувствительность кожи
- Бугристые пятна или прыщики
- Наличие гнойных выделений
Дополнительные сопутствующие симптомы, которые могут сопровождать сыпь на локтях, включают:
- Кашель, повышение температуры тела и озноб
- Болезненные ощущения в области головы
- Тугоподвижность суставов и боль
- Боль в горле, потливость
Некоторые симптомы могут быть опасными для жизни. Вы должны посетить своего врача для диагностики состояния здоровья, если наблюдается:
- Внезапное опухание лица, губ и языка
- Ощущение сдавленности в горле
- Проблемы с дыханием, одышка
- Боль в суставах
- Лихорадка и озноб
- Выделение гноя, потеря чувствительности кожных покровов
Сыпь на внутренней стороне одного или обоих локтей может быть результатом различных кожных патологий, среди которых непосредственно аллергические реакции, инфекции, экзема или другие причины, например, стресс.
Эта сыпь возникает, когда кожа непосредственно вступает в контакт с веществами, которые либо раздражают её, либо провоцируют аллергическую реакцию. Поврежденная кожа становится красной, воспаленной, сухой, утолщенной, на ней образуются пятна и трещины. Основные аллергены это:
- Косметика, красители или агрессивные моющие средства
- Ядовитые растения
- Мыла
- Эфирные масла
- Химические соединения, присутствующие в латексе, резине
- Металлы, такие как медь
Сыпь на локте может жечь, чесаться, пораженное место будет очень чувствительным, на коже могут возникнуть волдыри. Контактный дерматит можно эффективно контролировать с помощью медикаментов, направленных на устранение симптомов. Обычно эти препараты отпускаются без рецепта и успешно устраняют зуд, жжение и раздражение.
Сыпь на локтях может также быть результатом нарушения функционирования иммунной системы. К таким расстройствам относятся:
- Герпетиформный дерматит
- Ревматоидный артрит
- Витилиго
- Болезнь Кавасаки: провоцирует воспаление в кровеносных сосудах, особенно у детей
Для лечения необходимо определить основное аутоиммунное расстройство.
Сыпь в области локтевых суставов может быть связана с заболеванием кожи, таким как атопический дерматит, также известный как экзема. Это делает пораженную кожу красной, зудящей, сухой, чешуйчатой и потрескавшейся. Точная причина экземы неизвестна, однако она, вероятно, связана с раздражителями, аллергенами или дисфункцией иммунной системы.
Экзема имеет тенденцию развиваться в складках кожи, включая внутреннюю часть локтей, колени, лодыжки и вокруг глаз или шеи. Другие симптомы экземы на локтях включают:
- Маленькие, бугристые высыпания, из которых может сочиться жидкость
- Опухшая от царапин кожа
- Утолщенная, потрескавшаяся или сухая кожа
Атопическая экзема на локтях может ухудшиться, если у вас есть стафилококковые бактерии на коже. Они могут привести к трещинам кожи, что ухудшит симптомы.
Такая сыпь на локтях может иметь постоянный характер. Вам может потребоваться испробовать различные методы и лекарства для лечения симптомов атопического дерматита. В целях терапии применяют следующие средства:
- Кремыдля уменьшения зуда и воспаления, например, кортикостероидные мази. Перед использованием любых средств для местного применения проконсультируйтесь с врачом. Чрезмерное их использование может вызвать сильное раздражение, обесцвечивание или истончение кожи, присоединение инфекции.
- Пероральные препаратыпротив зуда. Серьезную зудящую сыпь можно лечить с помощью пероральных антигистаминных препаратов, таких как дифенгидрамин. Это лекарство полезно употреблять на ночь, чтобы обеспечить спокойный сон.
- Пероральные или инъекционные противовоспалительные средства. Тяжелый случай воспаления можно контролировать с помощью пероральных кортикостероидных препаратов, таких как преднизолон.
- Антибиотические препараты для борьбы с инфекцией. Атопическую экзему, вызванную бактериальной инфекцией, можно лечить антибиотиками.
Вы также можете лечить атопический дерматит на локтях с помощью домашних средств. Чтобы помочь уменьшить зуд и воспаление, попробуйте:
- Ванночки с отбеливателем Этот способ поможет уменьшить количество бактерий на коже, вызывающих инфекции. Примите разбавленную ванну с отбеливателем или сделайте ванночки для пораженных областей тела. Средство для отбеливания тканей можно взять любое, так как они все антибактераильные. Проще всего, наверное, белизну (она на основе хлора). Добавьте около ½ стакана отбеливателя (неконцентрированного) на 150 литров теплой воды для ванны или около 15 г на 3 литры для ванночек в миске. Вымачивайте пораженную кожу примерно 5 минут. Повторяйте два или три раза в неделю.
- Увлажняйте кожу как минимум три раза в день. Вы можете наносить крем на жировой или водной основе на пораженную кожу, включая локти, шею, руки и ноги.
- Избегайте царапин. Контролируйте свое желание почесать локти. Это еще больше раздражает пораженные участки и повышает риск заражения.
- Используйте мягкие мыла и парфюмерию, чтобы остановить аллергическую реакцию или контактный дерматит.
Сыпь на внешней и внутренней стороне локтей может быть симптомом псориаза, который изменяет жизненный цикл клеток кожи, заставляя их расти быстрее. Пораженный участок будет покрыт очень толстым слоем кожи в виде серебристых чешуек. Помимо этого при псориазе присутствуют зуд, сухость и болезненные покраснения.
Псориаз – хроническое расстройство, проявляющееся практически в любом месте на теле, однако чаще всего псориатическую сыпь можно встретить на ягодицах, нижней части спины, волосистой части головы, локтях и коленях. Локтевая псориатическая сыпь в основном бывает спровоцирована стрессовыми состояниями, курением, избыточной массой тела или инфекцией. Лечение подразумевает контроль роста клеток кожи, который вызывает воспаление. Вы можете удалять чешуйки на локтях и делать кожу гладкой.
Местные кортикостероиды. Это мощные противовоспалительные препараты для лечения псориаза легкой формы. Тяжелое состояние кожи можно лечить комбинацией пероральных препаратов и кремов для местного применения.
Сыпь на локтевом суставе может быть вызвана крапивницей, которая проявляется в виде опухших покраснений. Повреждения эти с большой вероятностью будут чесаться. У некоторых людей присутствует ощущение жжения. Крапивница вызвана аллергенами, приводящими к аллергической реакции, которые включают укусы насекомых, пищевую аллергию на рыбу, орехи, яйца или пищевые добавки, а также реакцию на лекарства, такие как ибупрофен и противовоспалительные препараты.
Симптомы крапивницы на локтях включают:
- Красная бугристая сыпь
- Опухшая кожа
- Зуд, ощущение жжения или покалывания
Другое название герпетиформногог дерматита – глютеновая сыпь, или целиакия. Это серьезное расстройство иммунной системы, при котором организм человека враждебно реагирует на глютен.
При неадекватной реакции иммунной системы на поступившую в организм клейковину, в качестве реакции на теле человека появляется сыпь в виде зудящих вздутий. Целиакия проявляется в виде сыпи, затрагивая те же места, что и псориаз: спину, ягодицы, кожу головы, локти, колени и сопровождается чувством жжения.
Лечение сыпи на локтевом суставе, возникающей из-за герпетиформного дерматита, подразумевает отказ от продуктов, содержащих глютен. К ним в первую очередь относятся некоторые зерновые культуры, а именно:
При терапии используют антибиотики, например, Дапсон и другие. Помимо антибиотикотерапии применяют противовоспалительные средства и препараты, направленные на угнетение иммунной системы.
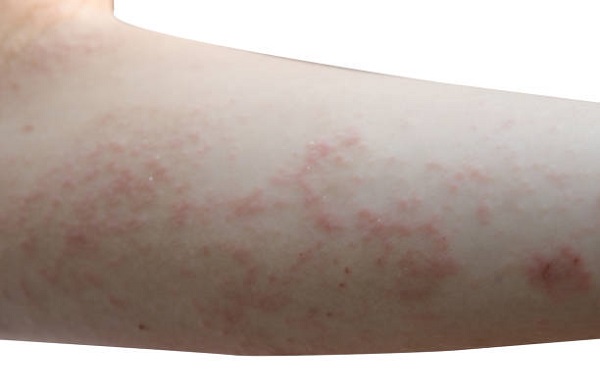
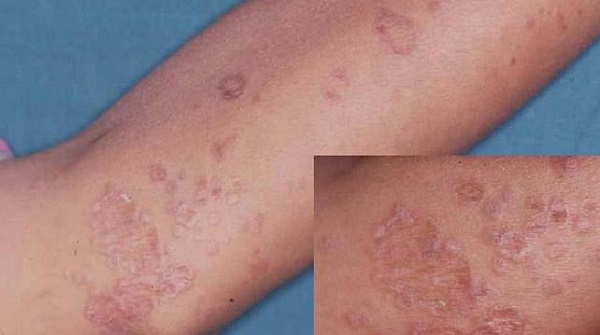
Сыпь на локтях может быть признаком и симптомом венерических заболеваний, таких как герпес. Кроме того, ВИЧ-инфицированный человек чаще страдает от герпетической сыпи на локтях, спине и руках. Высыпания красноватые и заполнены жидкостью. Способы устранения их зависят от причины. Лечение инфекций, передающихся половым путем, может помочь уменьшить зуд и воспаление.
На внутренней стороне локтевого сустава у некоторых людей появляется зудящая сыпь, которая сопровождается также жжением. Она может быть симптомом серьезного основного заболевания. Постоянное желание почесать высыпания может поспособствовать присоединению инфекции, вызвав повреждение пораженной кожи. Чувство зуда может быть вызвано непосредственно экземой, контактным дерматитом, псориазом, чесоткой и многими другими причинами. Лечение такого вида сыпи включает в себя поиск основной причины.
Ухабистая сыпь на внутренней стороне локтя может быть вызвана многими причинами, о которых говорилось выше. Неровности на коже могут свидетельствовать о появлении чесотки, возникающей из-за заражения клещами. Крапивница обычно начинается как вспышки красной ухабистой сыпи на пораженной коже. Другие причины включают атопическую экзему, дерматит, аутоиммунные расстройства и непереносимость клейковины (глютена).
Лечение сыпи на локтях зависит от основной причины. Важно противостоять желанию почесать пораженную область, так как это может привести к заражению и кровотечению, требующим больше времени для исцеления.
Сыпь на локте можно лечить лекарствами, включая кремы и мази, содержащие стероид гидрокортизон. Это помогает контролировать зуд, отек и покраснение.
Антибиотики можно использовать для лечения инфицированной кожи, в то время как антигистаминные препараты можно использовать для устранения зуда и жжения.
Зудящую сыпь на локте можно лечить с помощью следующих народных средств и простых правил:
- Нанести оливковое масло или масло примулы на пораженный локоть.
- Алоэ обычно полезно при зудящих высыпаниях на коже. Нанесите свежий гель, чтобы успокоить раздражение и жжение.
- Избегайте использования косметики и лосьонов на локтях.
- Если причина сыпи в непереносимости клейковины, соблюдайте строгую диету без глютена.
- Не чешите сыпь на локте, это может спровоцировать присоединение инфекции, которая затянет время заживления.
- Промывайте область ромашковым чаем или наносите кукурузный крахмал на сыпь.
Если Вы не нашли здесь необходимой информации или подходящих фото, то можете посмотреть также статью «Прыщи на локтях«, где описано дополнительные причин высыпаний на руках, которые сюда не все вошли.
источник
Локти – довольно малораспространенная локализация для проявления высыпаний. Однако имеется много причин, по которым сыпь на локтях имеет свои особенности возникновения и течения. Не всегда в данном случае виновата аллергическая реакция или инфекционное заболевание.
Сыпь в таком необычном месте может появиться по не слишком очевидным причинам. Например, иногда страдают от нее люди, чья деятельность связана с сидением за столом или компьютером, когда локти упираются в стол. Иногда бывает достаточно малейшего изменения стандартного рациона — и зуд, покраснение и прыщики могут появиться на локтях.
В этой статье вы узнаете причины и признаки сыпи на локтях, ее разновидности и методы диагностики, а также лечения медикаментозными и народными средствами.
Появляется зуд или болезненность. Сыпь — не конкретный диагноз. Это скорее общий термин, который означает воспаление кожи, изменение ее цвета и вида. Однако возникновение сыпи того или иного вида помогает диагностировать возникшее заболевание. Это своего рода тревожный звоночек, говорящий о том, что с организмом что-то не так.
Например, сыпь появляется при эритематозной кори. Она появляется через несколько дней после началала лихорадки, классически начинается с головы и распространяется вниз. Сыпь, как правило, вызвана раздражением кожи, которое может иметь много причин. Сама по себе, сыпь – это довольно незначительная проблема, которые может исчезнуть даже после домашнего лечения.
Однако в некоторых случаях сыпь не проходит. В любом случае, нельзя просто залечивать кожную сыпь, лишь скрывая симптомы. Важно разобраться в ее причине. Причины появления, и, соответственно, лечения сыпи сильно разнятся. Диагностика должна учитывать такие факторы, как время и обстоятельства появления сыпи, наличие других симптомов, род занятий, проявление или непроявление сыпи у других членов семьи.
Себорейный дерматит является наиболее распространенной причиной сыпи у взрослых. При нем появляются красные крупные прыщики на коже головы, лбе, бровях, щеках, ушах и т.д. Атопический дерматит, или экзема, является распространенным заболеванием у детей. При нем появляются красные, зудящие высыпания на внутренней поверхности локтей и в задней части колен, а также на щеках, шее, запястьях и лодыжках.
Экзема часто встречается у пациентов, у которых есть астма или сенная лихорадка. Контактный дерматит — сыпь, которая появляется при контакте с конкретным химическим веществом, на которое у человека есть аллергия или которое непосредственно раздражает кожу.
Типичный пример контактного дерматита — аллергия на ядовитый плющ или яд дуба, а также реакция на бижутерию, содержащую никель, ювелирные изделия, ткани, новые инструменты, игрушки, латекс. Опрелости — это распространенный тип контактного дерматита, который бывает у большинства детей, носящих подгузники.
Они появляются, когда фекалии и моча контактируют с кожей слишком долго. Стасический дерматит — это дерматит, который появляется в нижней части ног из-за хронических отеков вследствие плохого кровообращения в венах. Псориаз – это очень своеобразная сыпь на коже головы, локтях и коленях. Превращается в серебристые чешуйки кожи, которые отшелушиваются и опадают.
Сыпь может также появиться при: вирусных инфекциях, таких, как опоясывающий лишай, грибковые инфекции, в частности, молочницы (Candida Albicans). Бактериальных инфекциях, такие как импетиго и венерических заболеваниях (ЗППП). Сыпь может возникнуть как симптом более серьезного заболевания, например, болезни печени, почек, или некоторых видов рака.
Сыпь может появиться после воздействия насекомых или паразитов, таких как чесоточный клещ. Сыпь может быть признаком хронических проблем с кожей (угревая сыпь, экзема, псориаз или себорейный дерматит). Другие причины сыпи — сухая, холодная погода, чрезвычайно жаркая погода (тепловая сыпь), и эмоциональный стресс.
Некоторые лекарства могут вызвать сыпь, как побочный эффект. Очень редко возникает особая красная сыпь, которую называют «токсический эпидермальный некролиз». Она может возникнуть после использования сульфаниламидных препаратов. Необходимое лечение зависит от того, какие еще симптомы присутствуют.
Сыпь, которая проявляется вместе с другими симптомами, такими как одышка или повышенная температура, может означать серьезную проблему, например, аллергическую реакцию или инфекцию. Большинство сыпей не опасны для человека в непосредственной близости (если они не являются частью инфекционных заболеваний, таких как ветряная оспа).
Часто сыпь проходит сама по себе. Отпускаемые без рецепта средства включают: кремы от зуда, содержащие камфору, ментол, прамоксин или димедрол; антигистаминные препараты с димедролом, хлорфенирамином или лоратадином; увлажняющие лосьоны.
Если эти меры не помогают, или если сыпь сохраняется или становится более выраженной, целесообразной является дальнейшая консультация с общим врачом или дерматологом.
» alt=»»>
Причин для появления прыщей на любом участке тела у нас предостаточно. Если же говорить именно о локтях, то их количество никак не уменьшается, а быть может, даже и растет, ведь существуют определенные заболевания, которые проявляются покраснениями и воспалениями именно на локтях.
Прыщи, которые локализуются на локтях и коленях, а точнее, определенного вида покраснения и шелушения, которые также являются воспалением кожного покрова, могут возникать и постоянно развиваться по причине псориаза. Данное заболевание является достаточно серьезным и неизлечимым.
Получив его, человек способен только залечивать проявления на разном уровне качества, но всегда имеется шанс, что заболевание вернется. О псориазе мы уже говорили ранее, а потому вы должны понимать, насколько он опасен и неприятен. Изначально, заболевание развивается внутри организма и не вызывает никакого дискомфорта, просто развиваясь и набираясь сил.
Но в определенный момент, когда на то созданы условия, псориаз на локтях проявляется воспалениями кожи, серьезным шелушением, зудящими бляшками серовато-серебристого цвета с соответствующими воспаленными покраснениями. Будьте осторожны, ведь прыщи на локтях могут оказаться псориазом
Столь неприятное заболевание проявляется небольшими, но многочисленными прыщами. Это скорее даже сыпь, которая расположена под верхним слоем кожи. Каждое новообразование представляет небольшой пузырек с жидкостью, которые через некоторое время лопаются и вызывают сильный зуд и шелушение кожи на поверхности.
Кроме того, в данных местах кожа может кровоточить, то есть, оставаться открытой для проникновения разного рода микробов.
Данная ситуация уже сама диктует нам правила и просто заставляет обратиться к врачу, так как заболевание победить самостоятельно невозможно. Перед походом к доктору, обязательно следует промыть место локализации неприятных образований и протереть кожу антисептиком.
Большое скопление мелких прыщей, переходящих в зудящую сыпь, возможно по причине атопического дерматита. В первую очередь, кожа начинает сильно чесаться, в результате этого, на поверхности появляются микроскопические механические повреждения кожи, ну а далее и прыщи.
Причиной же самого дерматита может быть соприкосновение с сильными токсинами или некоторыми аллергенами. Наиболее часто, аллергическая реакция проявляется на косметические средства, лекарственные препараты, пыль, ткань, продукты питания, растения, животных и так далее.
Хроническое заболевание, которое вызывает сильную сыпь у молодых людей и детей, но наиболее часто проявляется у женского пола в раннем возрасте. По большому счету, проблема не является опасной для здоровья, а скорее всего, просто приносит дискомфорт и определенный внешние дефекты кожи.
Грибковое заболевание предпочитает проявляться в местах с повышенной влажностью, там, где для развития грибка имеется наиболее благоприятная среда. Поэтому, микоз чаще можно заметить между пальцами, в подмышечных впадинах, в паховой зоне, но иногда прыщики появляются и на локтях или около них.
Проявляется же микоз целыми пятнами, которые сформированы из мелких прыщей. Воспаления кожи на локтях, прыщи и высыпания могут оказаться микозом
Абсолютно необязательно, чтобы работа заключалась в самом сидении на одном месте, типа в вождении грузовика, троллейбуса и так далее. Важно для проявления прыщей на локтях именно постоянное соприкосновение кожи с поверхностью.
Привязать к подобным воспалениям можно следующие профессии: программисты, бухгалтера, секретари, бармены, офис-менеджеры и прочие.
К примеру, бармен, который постоянно общается с посетителями своего заведения, практически постоянно опирается локтями на барную стойку, которая не всегда является чистой и сухой. Хоть стойка и постоянно протирается, она является одним из самых грязных мест любого питейного заведения, ведь на ее поверхность постоянно что-то проливается, ее касаются сотни людей и так далее.
Причина проста – постоянная влажность кожи и загрязнение мелких механических повреждений, результат – прыщи на локтях. То же можно сказать и о людях, которые много времени проводят в кабинетах, перед ПК.
Они кладут руки на стол, создают определенную температуру и влажность между поверхностью стола и кожей, где очень быстро развиваются разнообразные микроорганизмы. Вот вам воспалительные процессы, и снова прыщи. Офисная работа может стать причиной появления прыщей на локтях
Мы неоднократно говорили о том, что плохая диета и сбои в режимах – прямая дорога к разнообразным воспалениям. Тут можно зацепиться за очень многое: употребление в пищу консервантов и продуктов с красителями – аллергическая реакция на локтях, витаминизированная.
Острая или жирная пища – прыщи практически по всему телу. Неправильное питание и недостаток в пище питательных веществ и витаминов – снова прыщи.
Как видите, диета очень серьезно отражается на здоровье вашей кожи, поэтому следует наладить питание, чем вы сможете не только лишиться многочисленных и не очень симпатичных новообразований на поверхности кожи, но и серьезно поправить здоровье. Неправильное питание может привести к появлению прыщей и сыпей на локтях.
Существует просто огромное количество причин, по которым прыщи выше локтя, на самом локте или чуть ниже него, могут возникать и развиваться, пугать своим видом и зудеть, краснеть и расти в размерах, затухать, но оставлять пятна после прыщей.
В общее их количество входят плохая гигиена и чрезмерная чистоплотность, медикаментозные и витаминные аллергические реакции, повышенное потоотделение и жировыделение (хотя в данных местах это большая редкость).
Специфическая среда и условия для развития прыщей и дерматитов, гормональные или иммунные сбои, постоянные стрессы и частые нервные ситуации, нарушение обмена веществ и заболевания внутренних органов, индивидуальные причины и прочее. Причину прыщей и методы лечения всегда должен определять квалифицированный специалист
Краснуха. Сыпь появляется на лице и шее, затем через 2-6 часов расходится по всему телу, больше на разгибательных поверхностях рук и ног. Имеются круглые или овальные мелкие красные пятна до 5 мм. Через 3 дня исчезают без следа. Сопровождаются лимфаденитом и интоксикацией. Особую опасность представляет для беременных.
Корь. Начало идет в виде катаральных явлений. Через 2-7 дней присоединяется сыпь — сначала за ушами, потом за сутки образуется на верхней части туловища, а через 3 суток — уже и в нижней части. Сыпь насыщенно розовая, сливная; пятнисто-папулезные высыпания потом подсыхают, а красные пятна увеличиваются и сливаются в одно большое пятно.
Оттенок переходит в коричневый и через 10 дней исчезает. Ветряная оспа. На лице и волосистой части головы сыпь появляется сразу. Далее она распространяется и в другие части тела. Сначала это красные пятна, затем они превращаются в пузырьки с красным ободком и жидкостью, похожи на капли росы. Через 2 дня пузырек спадает, потом грубеет и покрывается корочкой.
В течение 7 дней корочки отпадают без следов. Сопровождается температурой и зудом. Скарлатина. Начало похоже на ангину. На 2 сутки появляются высыпания на коже в виде красных пятен в паху и сгибах. Лицо не поражается. Через 3 дня сыпь проходит, после нее остаются на некоторое время шелушащиеся пятна.
Менингококковая инфекция. Самая опасная из инфекционных. Сыпь при ней геморрагическая; имеются точечные кровоизлияния неправильной формы, над кожей возвышаются и имеют тенденцию к слиянию. Всегда требует срочной госпитализации при малейшем подозрении.
Бородавки. Возникают на конечностях; плотные четкие сероватые образования с шероховатой поверхностью. Имеют вирусное происхождение, требуется длительное течение.
Эта группа довольно многочисленна, заразна, грибки могут появляться чаще на руках и стопах, слизистой, могут поражать ногти, волосы. Диагностика идет путем соскоба. Среди частых: микроспория, трихофития, руброфития, лишаи. Руброфития. Частая грибковая патология, которая локализуется на стопах.
Сыпь появляется в 3 и 4 межпальцевых промежутках; она бывает в виде эрозий, пузырьков, которые потом шелушатся, ороговевают. Сопровождается сильным зудом. При отсутствии лечения поражает всю стопу. Паховая эпидермофития. Мелкие розовые пятна на теле, круглой формы и с четкими краями, с характерной локализацией, грибковой этиологии.
Позже эти пятна сливаются в одно, пятно имеет уже фестончатые края. Покрывается пузырьками, эрозиями, корочками и чешуйками. Отрубевидный лишай. Связан с повышенной потливостью. Малозаразен. В области фолликулов волос появляются желтые точки, они растут, преобразуются позже в желто-буроватые пятна до 1 см; на них имеются серые чешуйки.
Розовый лишай. Наблюдается осенью и весной, процесс воспалительный и болезненный. Сначала на верхней части туловища появляется розово-красное пятно; по центру оно шелушится, затем такие же элементы возникают симметрично везде. Стригущий лишай. Заболевание крайне заразно; передается от людей и животных, страдающих этой патологией.
При этой патологии сыпь на коже появляется в виде красных в центре пятен, которые снаружи имеют коричневый окрас. В ходе болезни пятна постепенно грубеют, покрываются коркой. В волосистых частях тела этот лишай приводит к залысинам.
» alt=»»>
Крапивница. Всегда имеет аллергическое начало; при этом появляются большие волдыри красного цвета, которые быстро сливаются между собой, кожная сыпь на теле напоминает ожог от крапивы, откуда и название. Волчанка красная. Относится к аутоиммунным патологиям; при ней помимо других симптомов всегда имеются розово-отечные пятна, напоминающие бабочку в полете.
По мере прогрессирования процесса кожная сыпь в виде пятен преобразуется в шелушащиеся бляшки серого и белого цветов.
Витилиго. Имеет характерный вид ввиду появления характерных депигментированных (белого цвета) пятен, различных по форме и величине, они имеют тенденцию сливаться; пятна всегда окружены участками кожи, где пигментация больше нормальной. Солнечный кератоз. Встречается больше у пожилых, возникает при чрезмерной инсоляции.
Кожа поначалу краснеет, зудит. А позже на ней образуется как бы серая сухая корка. Нелеченный кератоз может перерождаться. Псориаз. Обострения хронического заболевания, которые нередко связаны со стрессами; сыпь на коже присутствует в виде ярко-розовых папул, число при отсутствии лечения процесса увеличивается.
Они покрыты сероватыми серебристыми чешуйками, активно шелушатся. Чаще сначала они локализуются на сгибах; склонны соединяться и образовывать крупные бляшки. Симметричны, с развитием процесса распространяются на разгибательные поверхности. Экзема. Кожное заболевание с хроническим течением. Ее причина кроется в повышенном реагировании иммунной системы на различные агенты.
Может передаваться по наследству. Характерно сочетание между различными видами и элементами сыпи — появление воспалительных элементов, которые потом переходят в папулы и пузырьки; в точечные элементы эрозивного характера, зудящие, из них может выделяться серозный экссудат.
Из-за этого появляется мокнутие, затем на месте эрозий образуются желто-коричневые коросты. Постоянным является сильный зуд. При хроническом течении кожа утолщается, начинает шелушиться, трескается. Чаще сыпь появляется на конечностях, реже на лице. Аллергический дерматит. Напоминает экзему, но процесс не имеет яркости.
Кожная сыпь в виде ярко-красных зудящих высыпаний, в них позже появляются мелкие пузырьки, узелки. Располагаться могут везде. Затем, после лопанья пузырьков, образуются мокнущие язвочки. Простой контактный дерматит. Раздражителями чаще всего являются средства бытовой химии, краски и пр.
Сыпь на коже имеет вид отечных гиперемированных пятен; позже кожа трескается, возникает водянистая сыпь, часто переходит в эрозии. При некротической форме на месте эрозий образуются язвы, покрытые струпом, на месте которых позже остаются рубцы. Акне или угри. Это воспаление сальных желез.
Патология особенно характерна для подросткового возраста — 85%, часто имеет связь с гормональной перестройкой в этот период. Успешно лечится местными средствами.
Чесотка. Паразитарное заболевание кожи, которое вызывается клещом. Кожная сыпь напоминает сероватые извилистые линии, высыпания, которые образуются от того, что клещи под кожей проделывают свои микроходы длиной по 2-3 мм. Весь процесс сопровождается сильнейшим зудом.
Лечение производится специальными мазями. К неинфекционной сыпи относят и укусы комаров — они иногда бывают обильными и начинают напоминать сыпь на коже. Но их отличает сезонность и полное отсутствие дополнительных симптомов.
Псориаз является хроническим заболеванием, поэтому полностью избавиться от недуга, к сожалению, не получится. Следует помнить, что болезнь стремительно прогрессирует, поэтому важно своевременно обратиться за помощью к специалисту. Как правило, лечение этой болезни направлено на уменьшение воспаления и профилактику дальнейшего прогрессирования заболевания.
С этой целью пациенту показаны мази с глюкокортикоидами в составе, смягчающие мази для избавления от зуда и шелушения, а также препараты, ускоряющие регенерацию кожи. Остановить прогрессирование болезни помогает физиотерапия (например, ультрафиолетовое облучение), соблюдение диеты и санаторное лечение.
Для смягчения кожи и ускорения регенерации часто назначают мази с дегтем, солидолом и витамин D3. Такая терапия помогает быстро избавиться от дискомфорта и предупредить увеличение псориатических бляшек. Это заболевание может привести к развитию артрита и атрофии ногтевой пластины, поэтому важно вовремя заметить первые симптомы (сыпь на локтях) и обратиться за помощью к врачу.
Экзема может появиться как специфическая аллергическая реакция, а также в ответ на воспаление или грибковое поражение кожи. Успех лечения этого заболевания во многом зависит от определения причины, ставшей толчком к образованию сыпи. При экземе появляются локальные высыпания в виде узелков либо пузырьков.
Кожа в месте воспаления отекает и приобретает красный цвет, при этом высыпания могут чесаться. Лечение болезни начинается с ликвидации раздражающего фактора и антисептической обработки кожи. В зависимости от типа кожной реакции, врач назначает препараты для снятия воспаления.
Для этого могут использоваться антибактериальные мази или препараты против грибковой инфекции. Снять зуд помогают антигистаминные препараты. При аллергии обычно образуется мелкая пузырьковая сыпь.
Кожа в зоне поражения отекает, а пузырьки чешутся. Лечение начинается с выявления аллергена. В большинстве случаев после ликвидации раздражающего фактора сыпь проходит самостоятельно без лечения. При большой зоне поражения для снятия неприятных симптомов применяют антигистаминные препараты. Как правило, дискомфорт проходит на следующий день после начала лечения.
В это же время пациентам показана диета, исключающая любые продукты-аллергены. Для ускорения регенерации кожи применяют цинковую или салициловую мазь. Эти препараты помогают снять отек, хорошо переносятся организмом и способствуют быстрому заживлению повреждений кожи. В редких случаях для снятия обширного отека может понадобиться применение мазей с глюкокортикоидами в составе.
Нередко в жаркое время года на коже появляются белесые или розоватые пятна, пузырьки и узелки. Кожа становится сухой, чешется и может болеть. Лечение микоза или грибковой инфекции начинается с определения возбудителя заболевания. Точно поставить диагноз может только дерматолог.
Лечение патологии включает: противогрибковые препараты в таблетках; мази с противогрибковым компонентом в составе для обработки пораженной кожи; общеукрепляющие препараты и витамины для улучшения иммунитета. Чтобы лечения было эффективным, важно доверить выбор препарата лечащему врачу.
Если определение возбудителя болезни затруднено, назначают лекарства широкого спектра действия. При лечении микоза важно не прекращать обработку пораженного эпидермиса сразу после исчезновения симптомов. В профилактических целях мази применяются в течение нескольких недель после того, как сыпь прошла.
Точно выяснить причину появления сыпи, пузырьков или прыщиков на локтях может только врач. Чтобы не навредить собственному здоровью, необходимо проконсультироваться с дерматологом как можно скорее после появления симптомов заболевания.
» alt=»»>
Лечение аллергии на коже должно начинаться с посещения врача. Только квалифицированный специалист может определить причину гиперчувствительности кожи и назначить оптимальное лечение, которое будет эффективно в каждом отдельном случае. В зависимости от степени высыпаний и отечности кожи назначаются гормональные или негормональные мази от аллергии.
Гормональные мази содержат в своем составе гормоны (кортикостероидные, глюкокортикоидные), которые подавляют или блокируют выработку специфических антител.
В список мазей от аллергии, содержащих гормоны, входит большое количество препаратов, но все они классифицируются по силе действия и назначаются, исходя из статуса пациента. Преднизолон, Гидрокортизон (I класс, слабое действие: назначается при незначительных аллергических реакциях, а также женщинам во время беременности и детям младше двух лет).
Фторокорт, Афлодерм, Цинакорт и пр. (II класс, умеренное действие: назначается при более сильных аллергических и воспалительных реакциях, а также если препараты I-го класса неэффективны). Апулеин, Синалар, Адвантан, Элоком и пр. (III класс, активное действие: назначается при необходимости немедленного купирования воспаления, а также при аллергических дерматозах и экземах хронического характера).
Галцинонид, Дермовейт (IV класс, высокоактивное действие: назначается в крайних случаях, когда вышеперечисленные средства не оказали терапевтического эффекта). Гормональные мази от аллергии должны применяться только по назначению врача, так как каждый из препаратов имеет определенный диапазон показаний и ограниченную продолжительность применения.
При несоблюдении этих условий возможно развитие побочных эффектов, требующих отдельного лечения. К негормональным средствам для лечения кожной аллергии относятся следующие препараты: Фенистил-гель, Псило-бальзам (снимают зуд, в том числе при аллергии на укусы насекомых).
Левомиколь, Левосин, Фуцидин (содержат антибактериальные препараты, обладают бактерицидным действием); Радевит, Солкосерил, Актовегин, Видестим (содержат ретинол, стимулируют регенерационные процессы в коже); Бепантен, Пантенол (содержат пантенол, способствуют заживлению повреждений кожи, ускоряют процессы регенерации).
Кремы и гели, содержащие ланолин (смягчают и увлажняют кожу, снижают шелушение, предотвращают появление микротрещин). Как правило, для того чтобы в короткие сроки снять воспалительный процесс, в первую очередь назначаются мази, содержащие гормоны. Лечение этой группой препаратов проходит под контролем врача и имеет четко ограниченный круг показаний.
В зависимости от степени поражения кожи (небольшая сыпь, мокнущая экзема и пр.) назначается определенная мазь и указывается, сколько раз в день она должна наноситься на кожу. С особой осторожностью следует применять гормональные мази, если аллергические высыпания локализуются на лице.
После снятия острого воспаления – в качестве восстановительной терапии – применяются негормональные мази, способствующие заживлению поврежденных участков кожи и предупреждающие развитие грибковых и бактериальных поражений.
Если врач считает необходимым, оба типа мазей – гормональные и негормональные – назначаются одновременно, с поочередным нанесением каждой из них. В некоторых случаях возможна аллергическая реакция на назначенный врачом препарат. Что делать при аллергии на мазь?
В зависимости от того, какими симптомами проявляется аллергия, необходимо предпринять следующие действия: при кожной реакции (увеличение покраснения, отека и сыпи на коже) – прекратить нанесение препарата и при посещении врача сообщить ему о симптомах.
При респираторной реакции (одышка, чувство зуда в носу и/или горле, приступообразный кашель) – удалить с кожи остатки мази и немедленно обратиться к врачу/вызвать неотложную медицинскую помощь.
Желудочно-кишечная реакция возникает крайне редко при применении мазей (тошнота, слюнотечение, рвота). Если симптомы не проходят в течение нескольких часов, следует обратиться к врачу. Вне зависимости от того, насколько сильна аллергическая реакция, использование мази нужно прекратить до консультации с лечащим врачом.
Традиционно народное лечение прыщей начиналось с приема отвара корня лопуха. Эффект его основан на том, что это лекарственное средство обладает кровоочистительными свойствами. Готовится он следующим образом: четыре столовых (с верхом) ложки помещают в полуторалитровую кастрюльку, заливают литром воды и оставляют на ночь для набухания.
Утром кипятят смесь в закрытой посуде в течение 5-7 минут. Затем кастрюльку отставляют на полчаса для запаривания, процеживают. Первый стакан выпивают натощак, оставшуюся часть — в течение дня за 4-5 приемов.
Издавна народные средства от прыщей включали в свой состав те растения, которые распространены достаточно широко. О том, насколько серьезно занимались этой проблемой известные травники, свидетельствует такой достаточно сложный народный рецепт от прыщей.
Берется по одной столовой ложке шалфея, полыни, по две такие же ложки тысячелистника, ягод можжевельника, подорожника, крапивы и золототысячника и 3 ложки хвоща полевого. Смесь тщательно перемешивается. 4 столовые ложки (с горкой) заливают литром кипятка и оставляют на ночь напариваться. Утром после процеживания делят напар на 8 частей и выпивают в течение дня.
Первая порция употребляется натощак. Еще одно народное средство от прыщей растет на подоконнике многих квартир. Это алоэ. Антисептические свойства сока этого растения известны народной медицине уже достаточно давно. Для его получения необходимо крупный лист выдержать в холодильнике неделю. Теперь можно выжать его и протирать полученным соком проблемную кожу.
Особо можно рекомендовать такое народное лечение прыщей в зимнее время, когда не хватает свежего лекарственного сырья. Летом народная медицина от прыщей рекомендует листья и плоды грецкого ореха. Это поистине уникальное растение обладает мощным бактерицидным действием и применяется только наружно.
Настойка листьев ореха используется при акне для умывания и примочек. Хорошее средство появилось совсем недавно и быстро пополнило народные методы борьбы с прыщами. Это масло чайного дерева. Места, наиболее подверженные образованию прыщей, необходимо протирать несколько раз в день.
Необходимо помнить, что если прекратить лечение после значительного уменьшения количества прыщей, то совсем скоро они могут вернуться. Поэтому поддерживающее лечение необходимо продолжать в течение всего периода полового созревания, а гигиеническими средствами для очистки кожи пользоваться ежедневно. Перед нанесением маски кожу лица необходимо подготовить.
Лучшим способом для этого служит распаривание лица. Но к этой процедуре необходимо подходить очень осторожно: паровые ванночки следует исключить при очень сухой и нежной коже, ее покраснениях и близко расположенных сосудах. Налейте 500 мл горячей воды в неметаллическую емкость, накройтесь полотенцем и 10-15 минут побудьте под паром.
При жирной коже такие паровые чистки можно проводить два раза в месяц. Кожа очищается очень хорошо, маска после такой процедуры позволяет бороться с прыщами наиболее эффективно.
Хорошим подспорьем для лечения прыщей являются биологически активные вещества. Но не пресловутые БАДы, полностью скомпрометировавшие себя в последние годы, а, натуральные, органического происхождения. Самый яркий пример – пивные дрожжи, которые народная медицина от прыщей использует достаточно давно.
Подготовка дрожжевой маски несложна и занимает совсем немного времени. Небольшое количество дрожжей смешивается с молоком до однородной кашицы, через 15 минут необходимо прибавить несколько капель лимонного сока. После тщательного перемешивания смесь следует аккуратно нанести ее на лицо, за исключением области глазных впадин.
Делать это лучше лежа. Оставаться в такой позе 20-25 минут, затем смыть маску теплой чистой водой. Такая ежедневная процедура производится на протяжении недели. Затем необходимо сделать десятидневный перерыв. После этого недельный курс можно повторить. Довольно эффективное народное средство от прыщей – маска с использованием календулы, более известной как ноготки.
Две чайные ложки ее настойки разведите таким же количеством воды и замесите на пшеничной муке сметанообразное тесто. Наложите его на лицо и подержите минут 15. Спина – довольно проблемная зона. Это связано с тем, что эта часть тела находится в постоянном контакте с одеждой, здесь интенсивнее происходит потоотделение.
Гигиена спины требует определенных усилий и времени. Именно для этой части тела рекомендуются такие народные рецепты от прыщей, как ванны с лекарственными травами. Вероника лекарственная – очень эффективное народное средство от прыщей и фурункулеза. Запарьте все растение (без корней) в течение 10-12 часов, влейте 1-2 литра в не горячую воду и погрузите спину в воду на 20-30 минут.
Ополаскиваться после такой процедуры не рекомендуется. Трава вероника входит и в состав чая, который ускоряет заживание прыщей. Такой напиток готовится из равных частей вероники, череды и фиалки трехцветной (ее культурные сорта для этих целей не подходят). По 10 г каждой травы заваривают в литре кипятка и выпивают в течение дня.
Никогда не срывайте корочку с заживающей ранки, старайтесь не мочить ее. Не применяйте для ранок жирный крем, лучшее средство для этого – детская присыпка. Но если рубцы все-таки остались, современная медицина предлагает несколько способов для избавления от них.
Тем, у кого остались шрамы в виде кратеров, могут сделать в эти места инъекцию специальными составами. Эту процедуру придется повторять, так как введенные составы со временем рассасываются.
Малозаметные рубцы можно убрать с помощью шлифовки кожи. Но наиболее эффективным сегодня является пилинг, при котором используются химические соединения, «съедающие» рубцовую ткань. Этот метод причиняет небольшую боль, но красота, как известно, требует жертв.
Способностью регенерировать ткани обладает витамин Е. Наиболее ценный его источник – пророщенные зерна пшеницы. Есть он в нерафинированных растительных маслах, орехах, муке грубого помола.
» alt=»»>
Большое значение имеет соблюдение правил гигиены, нужно чаще мыть руки и постараться не чесаться. Косметические средства подбираются с учётом типа кожи.
Нательная одежда должна быть из натуральных тканей, которая не вызывает аллергию. Стиральный порошок нужно заменить на гипоаллергенный. Необходимо бросить все вредные привычки, соблюдать питьевой режим. Чаще делать компоты из шиповника с сухофруктами.
Употреблять отвар ромашки и календулы, а также использовать его для протирания поражённых участков кожи. С этой целью можно применять и водный раствор соли.
источник
 терапевт;
терапевт;

