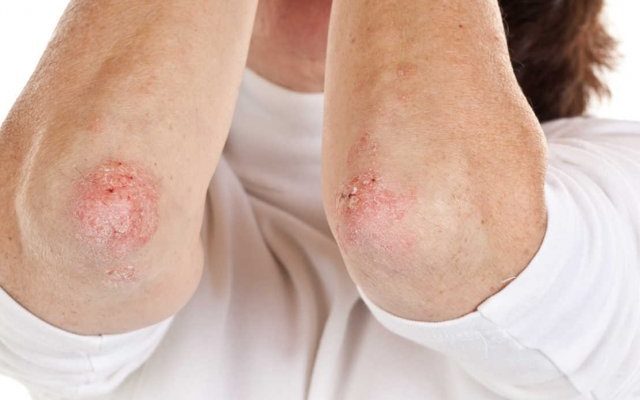
Каждый человек хотя бы раз в жизни сталкивался с высыпаниями на коже. Причин тому достаточно много, это и аллергические реакции, и паразитарные инфекции, да и просто раздражение от синтетики. В любом случае, сыпь приносить массу неприятных ощущений, особенно если располагается она в складках кожи и под коленями.
Лечить высыпания нужно начинать как можно раньше, желательно с того момента, как она была обнаружена. Подобные заболевания часто прогрессируют, и если не обратиться к врачу вовремя, то можно дотянуть до состояния, когда сыпь распространится по всему телу. В любом случае, чем раньше начнется лечение, тем легче оно пройдет для пациента.
Сыпь на коленях и в локтевой части может появляться по следующим причинам:
- Аллергии;
- Кожные заболевания;
- Реакция на мороз;
- Кожные инфекции.
Высыпания на теле у взрослого
Аллергия возникает из-за непереносимости организма какого-либо вещества. Это могут быть различные химические вещества, например, средства личной гигиены и бытовая химия, или же продукты питания. Чаще всего аллергия возникает на клубнику, орехи, мед, цитрусовые. Реакция может появиться и на экзотические продукты, часто на высыпания жалуются люди, которые отдыхали в экзотических странах и ели необычную для себя пищу. Сыпь может появляться и при контакте с растениями, например, при работе на дачном участке.
Шелушение и сыпь на локтях и коленях могут быть признаком серьезного заболевания, например, экземы, псориаза. В таком случае требуется срочное лечение, иначе патология продолжает распространяться, как следствие, высыпания появляются на руках, ногах, могут переходить на живот, и даже на лицо.
Нередко на зуд и сыпь жалуются люди в зимнее время года, связано это с чрезмерной сухостью воздуха. Иногда бывает даже аллергия на холод, в таком случае при низких температурах на коже могут образовываться болезненные волдыри и трещины. Если при переохлаждении появилась сыпь на коленях, то может возникнуть и артрит, так как суставы не любят холод.
Нередко сыпать может появляться из-за инфекций, например, грибка или бактерий. Вредоносные микроорганизмы попадают в микротрещины и начинают активно размножаться в коже, выделяя продукты жизнедеятельности. Как следствие, локоть или колено воспаляется, зудит, появляется сыпь.
Диагностировать и лечить заболевание точно может только врач, так как по виду высыпаний часто не удается точно определить их причину. За консультацией нужно обратиться к дерматологу и аллергологу, эти специалисты назначат сдать анализы крови, мочи при необходимости, а также соскобы и аллергопробы, чтобы выявить истинную причину.
Лечение будет заключаться в первую очередь в устранении причины заболевания, также врач назначит препараты для снятия симптомов, если беспокоит зуд, жжение, покраснение. Все препараты подбираются индивидуально, с учетом возраста пациента и тяжести заболевания. Ни в коему случае не стоит заниматься самолечением и использовать мази по совету знакомых, особенно гормональные, это может быть опасно.
Как правило, лечение кожных заболеваний консервативное. Хирургия применяется только пластическая, когда на коже появляются видимые и некрасивые рубцы из-за слишком крупных волдырей и язв. Лечение обычно комплексное, врач дает пациенту следующие рекомендации.
В первую очередь назначаются лекарства, в зависимости от того, что стало причиной сыпи. Если она связана с аллергической реакцией, то выписывают антигистаминное средство, например, Супрастин, Зиртек и др. Также может быть показан прием более сильных препаратов на усмотрение врача. При инфекциях назначают прием антибиотиков, противогрибковых средств.
Для снятия зуда и жжения выписывают местные средства, это различные крема и мази, которые оказывают обезболивающий и противовоспалительный эффект. Средства могут быть гормональные, например, Момат, Синафлан, Преднизолон, Гидрокортизон и тд, или негормональные, например, Пантенол, Фенистил-гель, Деситин и тд. Гормональные мази не рекомендуется применять без назначения врача.
При любых высыпаниях, также не аллергического характера, показана гипоаллергенная диета. Исключаются все продукты, на которые есть непереносимость, а также сладкое, острое, копченое, соленое, консервы, красители, консерванты, аллергенные продукты, в частности: мед, орехи, какао, молоко, куриные яйца. Употребление аллергенов может привести к сильному ухудшению состояния, даже если причина высыпания совершенно в другом, особенно это относится к грибкам, которые любят сладкое, соленое.
Если причина высыпаний и зуда – сухость кожи и воздуха, то рекомендуют использовать увлажняющие крема, а также увлажнять воздух в помещении, не появляться не морозе с открытыми участками кожи, а на лицо наносить жирный крем. Такое состояние обычно приема медикаментов не требует.
В период лечения нужно исключить контакт с бытовой химией, работать, убирать и мыть посуду в резиновых перчатках. Если есть необходимость находиться в перчатках долгое время, то под резиновые нужно надеть перчатки из хлопка, иначе раздражение только усилится.
Облегчить состояния помогут и народные средства, но применять их рекомендуется только после посещения дерматолога, так как есть риск пропустить серьезную патологию, приняв ее за аллергию на шампунь. Как следствие, состояние сильно ухудшиться и от запущенной стадии болезни будет избавиться очень трудно.
Если появилась сыпь на коленях и локтях, помогут следующие рецепты:
Чтобы не появлялась сыпь на коленях, необходимо хорошо ухаживать за своей кожей, не допускать ее пересыхания. Также нужно обязательно отказаться от продуктов, которые провоцируют аллергические реакции. Выявить аллерген точно можно в поликлинике, сдав аллергопробы.
Также рекомендуется оберегать кожу от воздействия сомнительных косметических средств, бытовой химии. Уборку нужно проводить в брюках и рубашке с длинными рукавами, чтобы ноги и руки были закрыты от химикатов. То же самое рекомендуется и дачникам, которые длительное время находятся на солнце и контактируют с растениями.
Различного рода кожные высыпания могут появиться на теле человека в самый неподходящий момент. Сыпь на локтях встречается довольно редко, поэтому ее появлению не предают особого значения. Однако высыпания в этом месте могут возникнуть по достаточно разным причинам и сигнализировать о каком-либо серьезном заболевании.
Так, сыпь может появиться вследствие аллергической реакции, воспаления, инфекции или повреждения кожных покровов. Лечение стоит начинать только после выяснения первопричины болезни, во избежание рецидивов и осложнений.
Кожные высыпания могут появиться на любом участке тела, но некоторые болезни характеризуются сыпью именно на внутренней или внешней стороне локтя. К ним относятся:
В первую очередь врач-дерматолог визуально изучает природу высыпаний.
Многие болезни схожи своими проявлениями, в том числе сыпь на локтях и коленях может появляться при совершенно разных болезнях. Но, чтобы начать лечение и избежать повторного заражения, необходимо выяснить точную причину сыпи. Для этого специалисты проводят ряд диагностических процедур, начиная со сбора анамнеза и заканчивая лабораторными исследованиями.
В случае появления необычных пятен, прыщей с внутренней и внешней стороны локтя или на коленях, необходимо обратиться к врачу-дерматологу. Если было выявлено, что сыпь появилась по причине заболевания внутренних органов, то больному также будет рекомендовано посещения гастроэнтеролога и терапевта. После установления точных причин высыпаний больному назначается лечение.
Местное лечение сыпи заключается в нанесении мази, которую прописал врач.
При выявлении экземы больному, в первую очередь, назначаются успокаивающие препараты. Для местного лечения и устранения симптомов могут использоваться мази:
- гидрокортизоновая мазь;
- преднизолоновая мазь;
- мазь «Содерм»;
- цинковая мазь;
- Адвантан;
Лечение псориаза и устранение симптомов подразумевает под собой длительную терапию, в которую входит:
- использование мазей и кремов (Дайвобет, Акрустал, Элоком, мазь Вишневского);
- прием витаминов;
- специальная диета;
- фотохимиотерапия.
Если причиной высыпаний стала аллергическая реакция, то сначала выявляют аллерген специальными тестами. Помимо избавления от его воздействия назначаются лекарственные препараты, которые эффективно устраняют высыпания и кожный зуд. К таким препаратам относятся:
При диагностировании кольцевидной гранулемы лечение проводят следующими методами:
- в случае наличия сопутствующих заболеваний (инфекций, воспалений) проводят их лечение;
- назначаются средства, улучшающие микроциркуляцию – Токоферол, Ретинол;
- иногда место высыпания обкалывают с использованием Дапсона или Ацетонида;
- назначаются мази с высоким содержанием топических стероидов;
- используют лечение холодом.
При микозе назначаются противогрибковые препараты, которые используются как перорально, так и местно:
Любое лечение необходимо проводить после консультации специалиста и прохождения необходимого обследования. Не рекомендуется использование мазей без назначения врача, потому как некоторые болезни проявляются схожим образом и без необходимых анализов самостоятельное лечение может быть неэффективным и даже опасным.
Сыпь, зуд, покраснение и появление волдырей на локтях и коленках вызывают дискомфорт, неприятные и даже болезненные ощущения. Такие симптомы заставляют чувствовать человека неловко, особенно в окружении знакомых друзей и коллег, когда приходится надевать одежду с короткими рукавами и короткой длиной.

Любые изменения на коже говорят о наличии каких-либо заболеваний внутренних органов и систем. Как правило, они вызваны развитием воспалительных процессов в организме. Характер кожных проявлений может многое сказать о причинах их появления и подсказать, какие методы лечебной терапии надо использовать в каждом конкретном случае.
Вздутие кожи, появляющееся при волдырях, может быть обусловлено раздражающими факторами, имеющими химическое происхождение, укусами насекомых и другими причинами.
Чаще всего, волдыри на коленях и локтях возникают по следующим причинам:
- аллергические реакции на медикаменты, одежду, продукты, растения и т.д.;
- грибковые заболевания кожи;
- бактериальные инфекции;
- аутоиммунные заболевания;
- герпесные высыпания;
- опоясывающий лишай;
- контакт кожи с химическими и ядовитыми веществами;
- механическое трение кожи при ношении одежды, при работе за столом;
- воздействие ультрафиолета;
- химические и солнечные ожоги;
- наследственность.
- Обыкновенная пузырчатка, при ней могут появляться пузыри не только во рту. Если заболевание протекает в тяжелой форме, они могут возникать на руках и ногах, в том числе локтях и коленях.
- Буллезный пемфигоид тоже может давать образование пузырей на верхних и нижних конечностях.
- Герпетиформный дерматит, это аутоиммунное заболевание, при котором характерно возникновение пузырей на локтях и коленях. При этом они могут зудеть и чесаться. Такой дерматит часто переходит в хроническую форму, которая остается у человека на всю жизнь и сменяется периодами обострения и затихания.
- Инфекционные болезни (ветрянка, опоясывающий лишай, грибок, инфекции кожи) могут сопровождаться образованием волдырей на коленях и локтях, а также на других частях тела.
- При крапивнице возникают пузырьки белого или розово-красного цвета. Размер может варьироваться от маленькой до большой горошинки. При этом они сильно чешутся.
- Экзема, псориаз, кольцевидная гранулема, атопический дерматит, полиморфная экссудативная эритема, все эти заболевания могут сопровождаться появлением волдырей на коленях, локтях, кистях рук.
Помимо некрасивых пузырей, при таких заболеваниях отмечается сыпь, зуд, покраснение и воспаление кожи. Сыпь может исчезать самостоятельно и снова появляться. Такие проявления могут отмечаться как у взрослых, так и детей.
Лечение волдырей на коленях и локтях в первую очередь зависит от выяснения причин их возникновения. При первых симптомах заболевания надо сразу обращаться к врачу за помощью, чтобы он выявил причину такого состояния, назначил необходимые анализы и соответствующее лечение.
В некоторых случаях пузыри проходят сами, но при определенных заболеваниях игнорировать лечебную терапию нельзя, иначе мучительные последствия вам гарантированы:
В домашних условиях можно использовать и народные средства для лечения. Единственное, что нельзя делать, это прокалывать пузыри, иначе это чревато инфицированием ранки и более серьезными последствиями.
Отвар ромашки поможет снять воспаление, зуд. Им надо протирать кожу несколько раз в день. Снимает неприятные ощущения и способствует более быстрому заживлению сыпи и волдырей масло оливы. Сок алоэ, масло облепихи, ими тоже можно протирать кожу.
Профилактические мероприятия по предотвращению образования пузырей на коленях, локтях и других частях тела сводятся к правильному и здоровому образу жизни.
К таким мерам относятся:
-
соблюдение личной гигиены;
- регулярное очищение тела;
- правильное питание;
- прием витаминно-минеральных комплексов;
- отказ от вредных привычек;
- избегание возможных раздражителей и аллергенов;
- использование защитных средств от насекомых, ультрафиолета;
- ношение удобной одежды, обуви;
- использование увлажняющих средств для тела без содержания спирта.
Волдыри на коленках, локтях и других частях тела – явление весьма неприятное, потому как доставляет физический и психологический дискомфорт. И чтобы решить эту проблему, надо исключить наличие в организме более серьезных заболеваний. А для этого нужен врач – инфекционист, дерматолог.
Поэтому если у вас появились волдыри, сыпь и зуд и вы не знаете, что делать, лучше обратитесь к врачу.
На основании клинической картины он назначит соответствующее лечение либо направит к другим специалистам, которые помогут решить вашу проблему. Вернуть локтям и коленям здоровый вид и состояние можно, однако затягивать с этим все же не стоит. Помните, ваше здоровье в ваших руках!
Часто, особенно в зимнее время, появляется сыпь под коленками у взрослого. Она может свидетельствовать об обычном раздражении за счет ношения теплой, натирающей кожу одежды. В результате механического воздействия и повышенной чувствительности кожи можно обнаружить на ней высыпания.
Но иногда прыщики появляются внезапно без видимых причин. Такие изменения должны насторожить. Ведь они сигнализируют о серьезных патологиях в организме. Важно обратиться к дерматологу, который поможет установить причины высыпаний. Только после этого назначается лечение.
Причины, спровоцировавшие сыпь на коленях у взрослых, могут быть различными. На некоторые люди попросту не обращают внимания, поэтому обнаружившие изменения становятся внезапностью.
В большинстве случаев сталкиваться приходится с механическим раздражением. Колени могут тереться о предметы одежды. Изменения могут наблюдаться у мужчин, которые носят брюки, а также у женщин в юбках по колено.
Не все ткани провоцируют высыпания. Среди наиболее опасных выделяют синтетические и шерстяные изделия. После внешнего воздействия кожа в области коленного сустава становится красной, покрывается мелкими прыщиками. Высыпания могут болеть, чесаться.
Некоторые думают, что подобная реакция не является опасной. Ведь достаточно устранить раздражающий фактор, после чего кожа восстановится. На деле оказывается, что сыпь действительно не приводит к негативным последствиям. Но, если расчесывать ее, через раны могут проникнуть болезнетворные бактерии с одежды. В этом случае может развиться серьезный воспалительный процесс.
Раздражение подобного рода может стать следствием укуса насекомого. По отличительным признакам высыпаний врач определит, какой представитель травмировал поверхность кожи. Часто в области коленей зудящие прыщики появляются в результате воздействия:
- энцефалитного клеща;
- комара;
- гнуса;
- постельного клопа;
- блохи;
- чесоточного клеща.
Сыпь под коленками может быть аллергической реакцией на некоторые раздражители. Часто таковыми являются средства бытовой химии. Поэтому раздражение проявляется на стиральный порошок, ополаскиватель, гель для душа, пену для ванны.
Высыпание может появиться при проникновении грибка или бактерий в микроскопические трещинки на коже. Травмированные ткани становятся входными воротами для болезнетворных бактерий. Сыпь в этом случае свидетельствует о воспалительном процессе.
Чтобы подтвердить или исключить вариант с внешним раздражением, необходимо тщательно запоминать, после чего появилась сыпь. В этом случае лечение будет назначено в соответствии с раздражающим фактором.
Внутренние причины, по которым появляется крапивница на коленках, выявить намного сложнее. Ведь только опрос пациента результата не даст. Для постановки диагноза потребуется консультация врачей. Например, часто устанавливается, что сыпь появляется при повышении уровня сахара в крови.
Нередко наблюдаются изменения в детском возрасте. До двух лет любой новый продукт, введенный в рацион, может провоцировать появление сыпи на локтях и коленях. Важно употреблять не знакомую ранее пищу постепенно.
Если ребенок находится не на грудном, а на искусственном вскармливании, то неправильный подбор смеси может привести к развитию аллергии. Врач установит, что высыпания являются одним из видов диатеза.
Также негативная реакция подобного рода может наблюдаться на низкие температуры. Кожное раздражение появляется даже при 0°С. Крапивница постепенно становится отеком. Столкнуться с изменениями можно при длительном нахождении на холоде или купании в воде низкой температуры.
Испытывают проблемы с сыпью на коленях и работники вредных производственных объектов. Особенно остро наблюдается процесс при контакте с выбрасываемыми опасными веществами. В случае их накопления в организме могут проявляться аллергические реакции, которые отмечаются в виде сыпи ниже колен.
Передаваться нарушения могут по генетическому направлению. Поэтому при наличии диагноза у родителей с большой долей вероятности можно предположить его и у детей.
Если аллергическую реакция вылечить не представляет сложности, то справиться с серьезными нарушениями не всегда легко. Ведь раздражение может свидетельствовать об опасных инфекционных заболеваниях. Если оттягивать момент постановки диагноза и начала терапии, то можно допустить развитие необратимых последствий.
Красная сыпь в зоне колен может появиться при:
- тяжелой лихорадке Денге;
- опоясывающем лишае;
- ветряной оспе;
- краснухе;
- скарлатине;
- кори.
Особенно часто именно с области колен начинают развитие лишаи. Они поражают также локти, а затем распространяются по всему телу.
Слабая иммунная система может стать причиной развития экземы и гранулемы на коже. Если в первом случае справиться с патологией невозможно, то взять под контроль доступно каждому. Таким образом симптомы удастся купировать на разных стадиях развития процесса.
С гранулемой дело обстоит серьезнее. Кольцевидная форма устраняется только на начальной стадии. Почему появляется заболевание, врачи не могут выяснить до сих пор. Но среди распространенных причин выделяют туберкулез и диабет.
Покраснения и высыпания могут также появиться при псориазе. В момент обострения они образуются и на локтях. Справиться с симптомами можно только при приеме лекарственных препаратов.
Кожные заболевания лечатся консервативным способом. Хирургические операции проводятся только при появлении некрасивых рубцов, следов от волдырей и язв. Врач должен провести комплексную терапию, направленную на источник нарушений.
В первую очередь устраняется причина появления высыпаний. При аллергии обязателен прием антигистаминных средств:
В случае выявления инфекций требуется прием антибиотиков или противогрибковых препаратов в зависимости от вида возбудителя.
Чтобы снять зуд, жжение, требуется использование местных препаратов. Мази и кремы обезболивают и ликвидируют воспалительный процесс. При несильных высыпаниях можно использовать негормональные препараты Пантенол, Фенистил-гель, Ла-Кри, Деситин.
Если же сыпь обширная, потребуется применение кортикостероидов Синафлана, Гидрокортизона, Преднизолона, Адвантана. Стоит помнить, что применение их без консультации врача может быть опасным.
Обязательно необходима гипоаллергенная диета. Из рациона важно исключить продукты, которые могут усилить сыпь:
- сладости;
- острые блюда;
- копчености;
- соленья;
- консервы;
- красители;
- аллергены (мед, орехи, яйца, шоколад, молоко).
Даже если причина кроется не в аллергической реакции, эти продукты могут усугубить состояние больного. Особенно это касается грибкового поражения.
При высыпаниях, спровоцированных сухостью кожи, необходимо увлажнять воздух. На мороз нужно выходить, не открывая кожу.
Стоит помнить о соблюдении нескольких важных правил, которые помогут предотвратить повторное появление сыпи.
- Нужно отказаться от шампуней, кремов и других косметических продуктов с красителями и отдушками в составе.
- Покрасневшие участки нужно промывать водой с использованием хозяйственного или дегтярного мыла.
- Снять раздражение можно с помощью компресса с ромашковым отваром.
- Смазывать пораженную кожу рекомендуется облепиховым и нерафинированным оливковым маслом, а также маслом чайного дерева. Они ускоряют заживление ран и предотвращают появление корочек.
Высыпания на коленках часто появляются при внешнем раздражении. Но стоит обратиться к дерматологу, так как сыпь может носить патологический характер.
Сыпь на локтях и коленях у взрослого и ребенка — достаточно распространенное явление, которое может свидетельствовать о различных аллергических реакциях или быть следствием серьезных заболеваний. Лечение нельзя откладывать, если на ноге в области коленки и на локте появились подозрительные пупырышки или пузырьки, которые сильно чешутся.
Сыпь на локтях и коленях у ребенка и взрослого может появиться вследствие многих причин. Одни высыпания нередко носят наследственную предрасположенность, другие развиваются в результате воздействия на организм химических веществ или патогенных микроорганизмов.
Наиболее безобидными причинами сыпи на коленях и наружном сгибе руки являются укусы насекомых, воздействие высоких и низких температур. Однако чаще всего главными провоцирующими факторами выступают патологические процессы.
Ни в коем случае нельзя самостоятельно лечить высыпания. Чтобы избежать осложнений, нужно как можно раньше обратиться к врачу.
Сыпь на локтях и под коленками у взрослого и ребенка может развиться при аллергии. Раздражение кожи начинается после тесного контакта с пыльцой растений, шерстью животных, отдельных продуктов питания. Также это могут быть косметические принадлежности, укусы и лекарственные средства.
Аллергия сопровождается мелкими и средними пупырышками или волдырями на кожных покровах. Появляется зуд, слезотечение, возможно чихание и покраснение глаз.
Одна из форм аллергической реакции появляется в результате тесного контакта организма с аллергеном. Часто болезнь провоцируют пищевые продукты, препараты, яд насекомых, шерсть животных и пыльца растений.
Проявляется крапивница множеством мелких и крупных красных точек, способных к слиянию. Они зудят, быстро распространяются и могут поражать все тело. Лечение проводится дерматологом: выявляется аллерген и назначаются специальные лекарства.
Характеризуется появлением на локтях и реже на коленях небольших розовых подкожных пятен. По началу не оказывают неудобств, позже растрескиваются, шелушатся, сильно зудят.
Если сыпь расчесывать, она начинает кровоточить, выделяется прозрачная водянистая жидкость, болезнь мгновенно распространяется на другие части тела.
В качестве лечения обязательно применяют антисептические средства, стараются исключать расчесывание пупырышек.
Определяется развитием средней по размеру сыпи, которая сильно чешется. Причинами болезни выступают аллергены и токсины: косметические и ванные принадлежности, шерсть животных, пыльца цветков, препараты, продукты и укусы насекомых.
Представляет собой наследственное дерматологическое заболевание. Высыпания шелушатся и быстро распространяются. На начальном этапе патологию трудно распознать, поскольку она протекает в латентной форме.
В открытой стадии псориаза начинают формироваться бляшки, которые впоследствии шелушатся и вызывают зуд.
Поражает разных людей вне зависимости от возраста. Причинами могут выступать патогенные микроорганизмы, воздействие аллергенов, контакт с домашними животными.
Определяется псориаз возникновением на кожных покровах красных или розоватых пятен, которые в зависимости от типа патологии, имеют разную форму и характер распространения.
Представляет собой грибковое заболевание, в результате которого поражается весь кожный покров. Вначале высыпания образуются в межпальцевом пространстве, в паховой и подмышечной зоне. Если своевременно не предпринять меры, заболевание быстро развивается и поражает другие области кожи, включая локти и зону выше и ниже колена.
Характеризуется патология мелкими овальными пятнами красного цвета, которые быстро распространяются, вызывают зуд и болят.
Преимущественно заболевание встречается у подростков и маленьких детей. Взрослые люди реже подвергаются кольцевидной гранулеме.
Болезнь сопровождается краснотой, высыпание мелкое. Поражается одна рука или нога, либо сразу обе. Может возникать у здорового населения.
Когда происходят нарушения работы эндокринной системы, возможны сухость, шелушение кожных покровов. Часто сбои гормонального фона приводят к развитию сыпи на локтевых сгибах. Они проходят самостоятельно, как только устранится причина.
В качестве предрасполагающих факторов сыпи у ребенка и взрослого выступают следующие состояния:
Спровоцировать сыпь могут ядовитые растения, а также крапива или колючие травы, цветы.
Часто фактором высыпания становится плохой рацион, когда в меню человека присутствует много сладкого, особенно шоколада, цитрусовых фруктов, клубники и прочих продуктов, способствующих появлению аллергических реакций.
Любая сыпь доставляет значительные неудобства и требует своевременного лечения. В качестве терапии используют специальные лекарственные препараты и народные средства.
Прежде чем определять терапевтические методы, врач назначает анализы и знакомится с анамнезом заболевания. Важно правильно выявить причину, установить аллерген, локализацию, форму патологии.
В зависимости от фактора, способствующего развитию сыпи, пациенту назначают определенные группы препаратов. Учитывают возраст, тип высыпания, размер пятен, наличие сопутствующих симптомов и наследственный фактор.
При высыпаниях назначают лекарства, которые помогают устранять дополнительные симптомы: антигистаминные препараты, жаропонижающие средства, мази, гели и крема с охлаждающим и регенерирующим действием.
Если сыпь на локтях и в области колен у детей и взрослых не является симптомом опасных заболеваний, лечение разрешается проводить в домашних условиях. Для предупреждения рисков нужно проконсультироваться с врачом.
Высыпания на коже могут появляться из-за воздействия внешних раздражителей или по причине заболеваний и внутренних нарушений. Для некоторых из них характерна локализация сыпи на конкретных участках тела – на локтях и коленях. Почему у ребенка или взрослого может появиться такая сыпь?
На внешней стороне локтей и коленей чаще всего возникает сухая шелушащаяся сыпь, которая может сопровождаться покраснением и зудом. Распространенными причинами подобных высыпаний являются:
- аллергические реакции;
- механические повреждения кожи;
- реакция организма на вирусную, грибковую или бактериальную инфекцию;
- гормональные и обменные нарушения;
- хронические заболевания, поражающие кожу.
Аллергические реакции могут быть вызваны продуктами питания, косметикой, бытовой химией, лекарственными препаратами, укусами насекомых, пыльцой растений, пылью, некоторыми видами ткани. Аллергические проявления всегда индивидуальны, поэтому кожные высыпания способны поражать любые участки тела, в том числе локти и колени.
Механические повреждения кожи на локтях часто возникают у людей, ведущих сидячий образ жизни или проводящих много времени за компьютером, поскольку они постоянно соприкасаются руками с поверхностью стола или подлокотников кресла.
Существует ряд вирусных и инфекционных заболеваний, способных вызывать кожные высыпания: корь, ветряная оспа, краснуха, опоясывающий лишай. Высыпания при многих инфекциях могут локализоваться на локтях, но обычно они распространяются и на другие участки тела.
Грибковая инфекция редко поражает кожу с внешней стороны локтей и коленей, поскольку ее возбудители предпочитают размножаться во влажной среде. Обычно грибковые поражения кожи возникают между пальцами ног и рук, в подмышечных и паховых складках. Однако если грибок распространиться по всему телу, характерная сыпь может поразить внутренние сгибы локтей и коленей.
Общие обменные нарушения или резкие изменения гормонального фона также способны проявиться в виде сыпи. Нередко кожные высыпания – первый признак серьезных неполадок в организме. При отсутствии подозрений на аллергию, инфекцию или другие возможные причины сыпи на локтях рекомендуется пройти ряд дополнительных анализов и обследований.
Сыпь на локтях и коленях могут вызывать экзема, псориаз, кольцевидная гранулема. Они способны возникнуть как у взрослого, так и у ребенка. При экземе сначала появляются мелкие малозаметные высыпания, которые затем преобразуются в пузырьки с жидкостью. Впоследствии они лопаются, высыхают и шелушатся, а также начинают сильно чесаться.
При псориазе на локтях и коленях образуются покраснения и очень сильные шелушения, вызывающие неприятный зуд. Сначала эти высыпания почти незаметны, но по мере развития болезни их площадь увеличивается, а шелушение, воспалительные поражения кожи и зуд становятся все более выраженными. Псориаз имеет наследственное происхождение, поэтому сопровождающая его сыпь не заразна.
Кольцевидная гранулема является хроническим кожным заболеванием, при котором на локтях, коленях и других участках тела возникают возвышающиеся плотные узелки телесного, розового, красного или фиолетового цвета. Они постепенно увеличиваются в диаметре и могут охватывать большие площади кожи, но не несут опасности и крайне редко приводят к осложнениям.
При первых признаках сыпи необходимо посетить врача. Своевременное медицинское обследование позволит выявить причины проблемы. Лечебные мероприятия будут зависеть от диагноза. В некоторых случаях избавиться от сыпи можно с помощью медикаментов наружного применения, ухода за кожей с использованием масел или подсушивающих средств (отвар чистотела, перекись водорода), устранения аллергенов. В то же время высыпания могут быть следствием серьезных внутренних нарушений, и тогда устранить их поможет только длительное комплексное лечение.
Не пытайтесь самостоятельно лечить не проходящие высыпания на локтях и коленях. Обязательно обратитесь к врачу и сдайте необходимые анализы, чтобы достоверно определить причины сыпи. Помните о том, что от любого недуга проще избавиться на начальных стадиях развития, а не зная точного диагноза, можно долго применять совершенно бесполезные методы лечения и упустить ценное время.
источник
Обычно сыпь на дерме возникает неожиданно. Это довольно неприятное проявление защитной реакции организма на различные раздражители (внешние, внутренние). На локтевых сгибах и коленях сыпь возникает в очень редких случаях и ей многие люди не придают должного внимания. Но они могут быть проявлением многих серьезных болезней.
Сыпь в области локтей указывает на аллергию, воспаление, повреждение дермы, проникновение инфекции. К терапии такого симптома приступают после установления точной причины патологии. Высыпания появляются по всему телу. Но сыпь во внешней, внутренней области локтя обычно возникает при определенных патологиях:
- аллергический дерматит. Хроническая болезнь возникает после контакта с аллергеном (шерсть). Проявляется чаще всего аллергия на внутренней стороне локтя, также в области колен. Место поражения покрывается прыщами, внутри которых собирается жидкость. При этом человека беспокоит сильный зуд;
- псориаз. Эта болезнь практически неизлечима. Проявляется она шелушением, сыпью в области сгибов локтей. Характерный признак патологии – это чешуйки серебристого окраса которые легко снять. При отсутствии какой-либо терапии болезнь распространяется на новые территории;
- экзема. На дерме образуются мелкие прыщи (пузырьки), внутри которых присутствует жидкость. После того, как пузырь лопнет из него вытекает жидкость, появляется сильный зуд, шелушение. Иногда область поражения кровоточит. Эта болезнь чаще поражает колени, внутреннюю область локтя;
- микоз. Это грибковое поражение чаще наблюдается в областях с повышенной влажностью (район локтей с внутренней стороны, колен, паха, между пальцами). Микозу характерно поражение кожных покровов в виде пятен из прыщей;
- кольцевидная гранулема. Этот вид хронического заболевания чаще фиксируют у женщин. Первые признаки поражения видны в раннем возрасте. Они представлены сильной сыпью по локтям. Высыпания приносят массу неудобств, дискомфорта, но для жизни не опасны;
- другие причины. К ним относят недостаточную гигиену, чрезмерную чистоплотность, окружающая специфическая среда, употребление медикаментов, иммунные нарушения, постоянные стрессы, болезни внутренних органов, гормональные нарушения.
Также отметим механические повреждения кожных покровов. Их чаще фиксируют у людей, ведущих сидячий образ жизни (работа за компьютером). Руки таких работников постоянно соприкасаются с поверхностью стола, подлокотниками кресла.
Аллергия на локтях у взрослых пациентов и у детей возникает по различным причинам. У ребенка специфическая реакция организма в области локтей чаще вызывает контактный дерматит. Различные элементы окружающей среды начинают воздействовать на организм после рождения малыша. Раздражение может возникать на средства гигиены, пыль, детскую присыпку, даже пеленки из хлопка.
На локте сыпь может указывать и на пищевую аллергию. Если грудничка кормит грудью мать, значить сыпь, зуд, покраснение спровоцированы пищей, которую съела кормящая женщина. Серьезными аллергенами выступают белки, которые употребляет мать. Но даже у малышей, находящихся на искусственном вскармливании может развиться пищевая аллергия.
Аллергическая реакция на дерме может возникать и в период введения прикорма. Обычно покраснение, сыпь указывают на нарушение правил введения прикорма. Возможно новые продукты введены рано, быстро или в большом объеме.
Аллергические реакции организма имеют множество форм. Специфическая реакция организма обычно проявляется красными пятнами в области локтей, предплечий. На других частях тела такие покраснения отсутствуют. Если развивается контактная аллергия, пятна появляются на внутренней части локтя. При воздействии на организм пищевых аллергенов, специфические проявления реакции покрывают внешнюю сторону локтя.
Первым этапом развития аллергической реакции выступает красная сыпь. Затем ее дополняют другие проявления:
- растрескивание дермы;
- шелушение эпителия;
- отечность. Она может проявляться в легкой степени. При этом функции конечностей не нарушаются;
- надоедливый зуд.
Если же у больного появляются боли, нагноение, значит присоединилась инфекция, начался патологический процесс неаллергической природы.
При появлении отека слизистой оболочки врачи советуют вызывать скорую помощь. Ведь развитие отека Квинке несет опасность жизни пациента.
Аллергия на коленях обычно проявляется нижеуказанными признаками:
- смена текстуры дермы;
- кожный зуд;
- сыпь;
- шелушение;
- изменение окраса кожных покровов;
- жар.
Причины развития аллергической реакции в области колен те же, что и при аллергической реакции на локтях. Они представлены:
- шерстью животных;
- холодом;
- продуктами питания.
Иногда высыпания проявляются из-за таких факторов:
- наследственность;
- инфекция, спровоцированная грибками, бактериями;
- воздействие химического вещества, компонента.
У многих болезней имеются сходные признаки. Сыпь в области колен, локтей может указывать на развитие разных патологических процессов. Для начала подходящей эффективной терапии врачу потребуется постановка точного диагноза. С этой целью врачи собирают анамнез, назначают больному диагностические процедуры.
Обязательной является дифференциальная диагностика, ведь пятна в области локтей появляются не только при аллергии. Их могут спровоцировать такие болезни:
Если проявилась аллергия на коленях или в области локтей не нужно начинать самолечение. Важно посетить специалиста. Только благодаря высокой квалификации врачей, использованию современного медицинского оборудования, препаратов можно точно установить причину развития аллергической реакции, начать ее правильное лечение.
Особым условием, от которого зависит эффективность предстоящего лечения, является исключение воздействия аллергена на организм. Определить фактор, провоцирующий появление пятен в районе локтей, колен поможет специальный тест (аллергопробы).
Обычно для устранения сыпи в области локтей, колен врачи используют следующие средства терапии:
- медикаменты наружного применения;
- масла;
- средства народной терапии;
- подсушивающие средства.
После того, как врач установит причину, по которой проявилась аллергия на локтях в виде сыпи, покраснений, назначается курс лечения. У взрослого пациента терапевтический курс аллергии обязательно включает следующие препараты, убирающие зуд, высыпания:
Среди перечисленных лекарств присутствуют мази, в основе которых глюкокортикостероиды. Особенно эффективны такие препараты в устранении признаков аллергической реакции. Но использование любого средства из данной группы запрещено без консультации с врачом. Эти лекарства способны подавить воспалительный процесс. Если аллергическую реакцию дополнит проникновение инфекции, глюкокортикостероиды поспособствуют ее распространению, хронизации.
У ребенка лечение аллергии в области локтей начинают с того же момента, что и у взрослых пациентов. Первым делом устраняют аллерген. Определить раздражитель у детей до 3-х лет довольно сложно. Это объясняется тем, что их иммунная система в процессе формирования. Маме приходится самостоятельно устанавливать возможный аллерген.
- скорректировать питание малыша (исключить из рациона кофе, сдобную выпечку, морепродукты, молоко, шоколад);
- делать влажную уборку ежедневно.
Кроме этих действий, ребенку нужно давать сорбенты:
Также иногда врачи назначают антигистаминные средства. Но эти лекарства лишь временно убирают основные признаки аллергической реакции.
В лечении аллергических проявлений на сгибе локтя можно применять народную медицину. Из домашних средств можно использовать:
- отвар из чистотела;
- масло облепихи;
- отвар из цикория;
- масло чайного дерева;
- льняное масло;
- подсушивающие средства (йод, отвар зверобоя, перекись водорода, отвар чистотела);
- эфирные масла (роза, ромашка, лаванда, жасмин, герань);
- массаж увлажненными овсяными хлопьями;
- сбор успокоительных трав (лаванда, мята, липовый цвет, ромашка, мелисса).
Чтобы лечение принесло желаемый результат рекомендовано совмещать лечение народными средствами с использованием медикаментов, соблюдением профилактических мероприятий.
Профилактика аллергической реакции на коленях и локтях представлена нижеуказанными мероприятиями:
- соблюдение гипоаллергенной диеты;
- осуществление влажной уборки ежедневно;
- выбор гипоаллергенных косметических средств, парфюмов;
- из одежды использование только натуральных материалов;
- применение бытовой химии согласно инструкции, с соблюдением всех указаний, правил.
источник
Сыпь на локтях может появиться по одной из следующих причин:
- псориаз;
- экзема;
- аллергическая реакция кожи;
- микоз кожи.
Псориазом называется воспалительное заболевание кожи. Причины этого недуга до сих пор точно не выяснены.
Эта патология начинается с образования шелушащихся участков на локтях и коленях. Со временем сухие очаги кожи уплотняются, приобретают розоватый цвет и возвышаются на коже.
Такая сыпь называется псориатическими бляшками. Патология требует детальной диагностики и правильно подобранного лечения.
Если появилась пузырьковая мелкая сыпь на сгибах локтей, вероятной причиной высыпаний является экзема. Эта патология также характеризуется воспалением эпидермиса.
Такая сыпь появляется сначала на локтях либо коленях. Со временем пузырьки самостоятельно лопаются, в результате появляется зуд и дискомфорт.
На месте пузырьков образуются кровоточащие ранки и эрозии, которые требуют тщательной антисептической обработки во избежание инфицирования кожи.
Причиной высыпания на локтях может быть множество факторов и болезней:
- крапивница;
- экзема
- атопический дерматит;
- псориаз;
- чесотка;
- лишай;
- псориаз;
- микоз и т. д.
Сыпью могут проявляться аллергические реакции на косметические и лекарственные препараты, некоторые виды тканей, бытовую химию, шерсть животных, укусы насекомых, продукты питания, пыльцу растений (береза, дуб, ядовитый плющ).
Сыпь на локтях могут вызвать серьезные кожные заболевания, проявления которых будут со временем только ухудшаться.
Некоторые заболевания проявляются характерными высыпаниями, сюда можно отнести геморрагическую лихорадку денге, ветряную оспу, корь, опоясывающий лишай, краснуху, оспу.
Среди заболеваний, при которых появляется сыпь на локтях – кольцевидная гранулема, экзема, плоский и отрубевидный лишаи. Кольцевидная гранулема – хронический вид сыпи, которая чаще всего проявляется у молодых людей и детей, обычно у женщин.
Она поражает людей в принципе не имеющих проблем со здоровьем. Помимо локтей высыпания отмечаются на кистях рук и коленях.
Особой опасности сыпь не представляет, но страдает внешний вид.
Экзема вызывает воспаление кожи, ее шелушение, покраснение, зуд и сыпь у детей и взрослых. Для экземы характерно появление высыпаний, которые периодически пропадают, а затем появляются снова. Кроме локтей сыпь часто появляется на коленях.
Псориаз – одно из загадочных заболеваний, причины появления которого, так до конца и не изучены. Одно из его проявлений – появление сыпи на локтях, вызывающей зудящие неприятные ощущения.
Псориаз имеет летнюю и зимнюю формы, при которых происходит обострение заболевания в соответствующий период года.
- аллергические реакции или раздражения на косметику, лосьоны, мыло, лекарства, продукты питания, животных, насекомых или ткань
- пыльца растений, таких как ядовитый плющ, дуб, берёза
- укус насекомых является одним из наиболее распространенных причин высыпания на локтях
- некоторые заболевания имеют характерные высыпания, такие как геморрагическая лихорадка денге, корь, ветряная оспа, опоясывающий лишай , оспа и краснуха .
Есть много заболеваний, в результате которых появляется сыпь на локтевых и коленных суставах. Среди них – экзема, кольцевидная гранулема, плоский лишай и отрубевидный лишай. Некоторые серьезные заболевания кожи могут быть основной причиной сыпи, которая может ухудшиться с течением времени.
Гранулема кольцевидная – эта хроническая сыпь чаще всего проявляется у детей и молодых людей. Она обычно поражает людей, не имеющих проблем со здоровьем, и встречается больше у женщин.
Высыпания появляются чаще всего на кистях рук, локтях и коленях. Сыпь сама по себе не сильно опасна, но может иметь негативное влияние на косметический вид.
- Псориаз. Его проявлением является шелушащаяся сыпь, которая
на
начальной стадии заболевания практически не заметна и не доставляет
неудобств. Но при прогрессировании псориаза, в местах шелушения
наблюдается образование бляшек , отличающихся серебристыми
чешуйками.Так
как псориаз относится к наследственным заболеваниям и передается на
генетическом уровне, заразится при контакте с больным человеком, не
является возможным. - Нехватка витаминов. Это еще одна распространенная причина,
вызывающая
не только высыпания, но и трещины в локтевой области. Устраняется такой
фактор посредством приема витаминизированных комплексов, несущих в себе
витамины групп А и Д. Корректировка рациона питания, внесения в свой
ежедневный рацион питания зелени, сливочного и растительного масла
поможет ускорить процесс избавления от высыпаний. - Экзема. В таком случае сыпь на локтях проявляется
розоватыми
пузырьками, образовывающимися под кожей. На следующем этапе пузырьки
растрескиваются, и происходит шелушение кожи и проявляется зуд.
Расчесывание этих образований провоцирует кровоточивость раны и
выделение из нее водянистой жидкости. Так как открытая рана –
отменная почва для микробов, то поврежденные участки кожи следует
поддавать обработке антисептиками. Такое заболевание может вызвать сыпь
на локтях у детей и взрослых.
- Микоз. Грибковые заболевания также могут спровоцировать
высыпания в
локтевой области, хотя это явление крайне редкое. Первоначально грибок
развивается под мышками, между пальцами, в паховой зоне. И если не
следует лечения, то заболевание может поражать все тело, не минуя
локтевой области. В таком случае проявляется сыпь пятнами овальной
формы, которые состоят из мелких прыщиков, белеющих
впоследствии. - Гранулема кольцевидная. Еще одна причина появления локтевой
сипи у
детей, подростков, реже встречается и у взрослых людей. К этому
заболеванию больше расположены женщины, причем появляются такие
высыпания в физически здоровых организмах. Проявляются они, как на
локтях, так и на коленях и кистях рук. - Атопический дерматит. Еще один фактор, провоцирующий
высыпания в
локтевой зоне. Первое его проявление – зуд, расчесывание
которого провоцирует сыпь. Причина появления такого заболевания
– аллергены и токсины. Причиной появления аллергической
реакции стают зачастую лекарственные
препараты, шерсть животных. Кожные раздражения также провоцируются
косметикой, пылью, укусом насекомого, пыльцой растений и тканью. - Нарушение работы эндокринной системы также иногда
провоцирует сыпь на
локтях. Происходит этот процесс из-за дестабилизации гормонального
фона, вызывающего проблемы с кожными покровами, в частности шелушение
локтей.
Независимо от места своей локализации, сыпь на теле является признаком патологического изменения кожных покровов. Будучи своеобразной реакцией организма, она вызывает зуд и причиняет дискомфорт, вынуждая скрывать пораженный участок тела под одеждой.
Вокруг нас немало аллергенов: лекарства, косметика, некоторые продукты, ткани. Так, если зуд появился под мышками, вполне вероятно, что используемый дезодорант оказался неподходящим для вашей кожи.
Также нередко тело начинает чесаться из-за реакции на синтетические ткани, например, полиэстер, из которого сегодня шьют большинство вещей. Нередко вызывает непереносимость и натуральная шерсть.
Причины появления высыпаний на локтях могут быть самыми разнообразными, начиная от серьезных проблем со стороны внутренних органов и заканчивая обычным механическим повреждением
Поэтому далеко не всегда возможно самостоятельно, без обращения к дерматологу (а то и к другим специалистам) установить точную причину появления прыщей на локтях, а тем более подобрать адекватное лечение.
Сыпь, корки, трещины или постоянно зудящие пузырьки появляются как у женщин, так и у мужчин. К сожалению, достаточно часто прыщи на локтях бывают и у детей.
Основные причины высыпаний на локтях у взрослых:
Состояние кожи на локтях может ухудшаться из-за вполне естественных причин.
Как правило, аллергические реакции на локтях, чаще всего проявляются симптомами аллергическим дерматитом. Они развиваются после контакта с аллергеном.
Воздействие высокой или низкой температуры;
Контакт с химическим веществом;

Симптомы заболевания могут наблюдаться практически на любой части человеческого тела. Однако чаще всего контактировать с аллергенами приходится именно рукам.
Кожа на локтях особенно чувствительная. Она часто шелушится и бывает сухой.
Через поверхность поврежденной кожи локтя в организм попадают бактерии, микробы и аллергены.
Примерно по этой же схеме развивается аллергия на коленях. Еще одной причиной может оказаться не соблюдение правил ухода и личной гигиены. Поэтому чтобы избежать заболевания нужно правильно ухаживать за кожей на сгибах, а также правильно питаться.
В зависимости от места расположения высыпания различают причины аллергии:
Если аллергические высыпания находятся с внутренней стороны локтевых сгибов, то причины заболевания заключаются в большом количестве сладкого;
К наследственным заболеваниям относится аллергический дерматит, который очень часто развивается при сухой коже.
Нередко аллергия может быть спровоцирована резким перепадом температуры.
Характерным проявлением является покраснение кожи локтя;
Появляются высыпания, например пузырьки, папулы, и микровезикулы, а также некоторые другие виды;
Характерно, что высыпания не имеют четких границ;
Очень часто сыпь появляется одновременно на пораженном месте;
Если контакт с аллергеном исключен, то кожные проявления также бесследно исчезают.
Стоит отметить, что обычная сыпь коже локтевого сгиба имеет склонность очень быстро переходить в папулы и другие осложнения. Это опасно тем, что на пораженной стороне кожа становится уязвимой перед бактериями и микробами. Поэтому существует вероятность развития инфекции.
Аллергическая сыпь имеет разную степень тяжести. Поэтому и основные направления лечения, подбираются с учетом этого. Очень важно придерживаться здорового образа жизни и соблюдать рекомендации врача.
Псориаз является хроническим заболеванием, поэтому полностью избавиться от недуга, к сожалению, не получится. Следует помнить, что болезнь стремительно прогрессирует, поэтому важно своевременно обратиться за помощью к специалисту.
Как правило, лечение этой болезни направлено на уменьшение воспаления и профилактику дальнейшего прогрессирования заболевания. С этой целью пациенту показаны мази с глюкокортикоидами в составе, смягчающие мази для избавления от зуда и шелушения, а также препараты, ускоряющие регенерацию кожи.
Остановить прогрессирование болезни помогает физиотерапия (например, ультрафиолетовое облучение), соблюдение диеты и санаторное лечение.
Для смягчения кожи и ускорения регенерации часто назначают мази с дегтем, солидолом и витамин D3. Такая терапия помогает быстро избавиться от дискомфорта и предупредить увеличение псориатических бляшек.
Это заболевание может привести к развитию артрита и атрофии ногтевой пластины, поэтому важно вовремя заметить первые симптомы (сыпь на локтях) и обратиться за помощью к врачу.
Экзема может появиться как специфическая аллергическая реакция, а также в ответ на воспаление или грибковое поражение кожи. Успех лечения этого заболевания во многом зависит от определения причины, ставшей толчком к образованию сыпи.
При экземе появляются локальные высыпания в виде узелков либо пузырьков. Кожа в месте воспаления отекает и приобретает красный цвет, при этом высыпания могут чесаться.
Лечение болезни начинается с ликвидации раздражающего фактора и антисептической обработки кожи. В зависимости от типа кожной реакции, врач назначает препараты для снятия воспаления.
Для этого могут использоваться антибактериальные мази или препараты против грибковой инфекции. Снять зуд помогают антигистаминные препараты.
При аллергии обычно образуется мелкая пузырьковая сыпь. Кожа в зоне поражения отекает, а пузырьки чешутся. Лечение начинается с выявления аллергена. В большинстве случаев после ликвидации раздражающего фактора сыпь проходит самостоятельно без лечения.
При большой зоне поражения для снятия неприятных симптомов применяют антигистаминные препараты. Как правило, дискомфорт проходит на следующий день после начала лечения. В это же время пациентам показана диета, исключающая любые продукты-аллергены.
Для ускорения регенерации кожи применяют цинковую или салициловую мазь. Эти препараты помогают снять отек, хорошо переносятся организмом и способствуют быстрому заживлению повреждений кожи.
В редких случаях для снятия обширного отека может понадобиться применение мазей с глюкокортикоидами в составе.
Лечение сыпи назначают в зависимости от причины ее появления. Кожные высыпания неудобны, болезненны, а в ряде случаев — опасны.
При первых признаках сыпи следует посетить врача, чтобы выявить причины такого состояния и при необходимости приступить к лечению. В подавляющем большинстве случаев сыпь на локтях не заразна, но при отсутствии лечения может осложниться побочными, зачастую мучительными, эффектами.
появления сыпи, ее необходимо устранять, поскольку постоянный зуд и расчесывания портят внешний вид кожных покровов и превращаются во врата для инфицирования организма болезнетворными микробами. Если сыпь на локтях и коленях не была вызвана заболеванием, опасности заражения
она не представляет и будет легко ликвидирована благодаря своевременному проведению терапевтических мероприятий. Если же высыпания стали первым признаком какой-либо патологии, врач назначит соответствующие медикаментозные средства для местной обработки и для внутреннего употребления.
Кожа на локтях, как и на любой другой части тела, должна выглядеть красиво. Народная медицина рекомендует применение домашних средств, наиболее распространенным из которых является сок алоэ. Его требуется наносить на поврежденные участки.
Эффективна маска из сока лимона, жирной сметаны, перекиси водорода и сливок, взятых по чайной ложке. Ингредиенты следует перемешать и полученный состав нанести на предварительно распаренные локти на полчаса. После смыть теплой водой, а кожу пропитать увлажняющим кремом.
В старину на огрубевшие локтевые зоны наносили луковую кашицу, выдерживали ее 15 минут. Заживляющим действием характеризуется картофельная маска, для которой требуется натереть на терке 2 маленькие картофелины.
Полученную массу соединить с 2 чайными ложками меда, хорошо перемешать, нанести на локтевую зону и зафиксировать. Через 30 минут смыть теплой водой, высушить и обильно смазать питательным кремом.

В первую очередь полностью исключить причины заболевания. Для того чтобы определить аллерген, нужно сдать анализы и посетить врача. Если аллергия протекает в легкой форме, то назначаются местные препараты. Это могут быть растворы, крема, мази или аэрозоли.
В состав антигистаминных препаратов, предназначенных для местного лечения, входят кортикостероиды. Это мази Гидрокортизон, Преднизолон, Латикорд, Локоид, Дермовейт.
Более тяжелая и средняя степени требуют применение таблеток антигистаминных препаратов. При этом выбор препаратов достаточно большой.
Поэтому подобрать нужное средство не составит труда.
К популярным антигистаминным препаратам негормонального типа относятся:
источник
Прыщи или пятна могут появиться на любом участке кожного покрова, но в некоторых случаях сыпь характеризуется излюбленной локализацией. Местами скопления патологических элементов зачастую становятся области локтей и коленей. Когда там возникают высыпания, стоит рассмотреть подробнее.
Любая сыпь – это реакция кожи на повреждение, обусловленное действием внешних факторов или внутренних нарушений. Она может быть воспалительной, аллергической или принимать характер обычного раздражения. Обычно в такой ситуации у взрослых или детей приходится констатировать ту или иную дерматологическую патологию.
Длительное воздействие пота на кожу приводит к повреждению эпителия содержащимися в нем химическими веществами. И особенно часто это наблюдается в естественных складках кожи. Развитию подобного состояния способствуют различные факторы:
Сначала на коже возникает легкое покраснение, которое сопровождается зудом и жжением. Продолжающийся контакт с потом при увеличении его продукции или нарушении испарения приводит к появлению рассеянных пузырьков с прозрачным содержимым. Такая форма потницы называется кристаллической.
При папулезном варианте жидкость в полостных элементах мутнеет, они окружаются красным воспалительным венчиком, что связывают со вторичным микробным инфицированием. Отдельные элементы сливаются, запущенные случаи сопровождаются мокнутием, осложняются пиодермией.
Потница сопровождается покраснением с образованием пузырьков или папул. Она возникает не только у детей, при определенных условиях ею страдают и взрослые.
Зудящие элементы в области локтей или под коленками зачастую свидетельствуют об аллергическом процессе. Реакции гиперчувствительности лежат в основе различных заболеваний:
- Аллергического контактного дерматита.
- Атопического дерматита (нейродермита).
- Экземы.
- Крапивницы.
Кожа рук, включая локтевые сгибы, часто контактирует с потенциальными аллергенами. В этом случае на участках, подвергшихся их воздействию, наблюдаются ограниченное покраснение и отечность, на фоне которых видны мелкие папулы и пузырьки. Кожные изменения проходят после устранения провоцирующего фактора.
При повторных контактах с аллергеном процесс трансформируется в экзему, когда образуется большое количество серопапул или микровезикул, которые лопаются с образованием сплошной мокнущей поверхности. В отличие от аллергического дерматита, наблюдается сенсибилизация организма, в результате которой высыпания принимают симметричный характер, распространяются и на другие участки тела.
Локтевые и подколенные складки – довольно типичная локализация высыпаний при атопическом дерматите. У детей первого года жизни и в раннем возрасте очаги схожи с экземой, сочетаются с плотными папулами, сливающимися между собой. У более старших пациентов и взрослых преобладает инфильтрация, шелушение и лихенизация (усиление кожного рисунка).
Атопический дерматит принимает хронический рецидивирующий характер, обостряясь и усугубляясь на фоне невротических расстройств. Последние поддерживаются упорным и сильным зудом, который является постоянным признаком болезни. У пациентов отмечаются повышенная раздражительность и возбудимость, нарушается сон.
Для крапивницы характерны волдыри. Это кожные элементы, возникновение которых связано с отеком сосочкового слоя дермы. Они несколько возвышаются, бледно-розового или красного цвета, имеют полигональные очертания и склонны к слиянию. Крапивница возникает на различных участках кожного покрова, включая область естественных складок, сопровождается выраженным зудом.
Сыпь при аллергических заболеваниях может приобретать различный характер, но ведущим симптомом таких реакций становится зуд, порой довольно интенсивный.
Дерматомикозы, вызванные грибками (трихофитоном, микроспорумом, эпидермофитоном), также поражают кожу в области кожных складок и внутренней поверхности конечностей. При этом возникает округлое или овальное красное шелушащееся пятно с четкими границами и несколько возвышающимися отечными краями. В центре очаги светлеют и немного западают, поэтому выглядят в виде колец, по периферии которых образуются мелкие пузырьки, чешуйки или корки. Они часто сливаются между собой, захватывая обширные зоны и принимая причудливые очертания.
Заболевание протекает длительно, сопровождается легким зудом, который усиливается в периоды обострения (особенно летом и при повышенной потливости). Эпидермофитией чаще болеют взрослые, а дети обычно заражаются микроспорией или трихофитией, для которых также характерно вовлечение в процесс волосистой части головы. Там отмечают появление бледно-красных или синюшных очагов с шелушением. На этом фоне наблюдается гнездная плешивость: при трихофитии волосы обламываются у самой кожи, а при микроспории – высоко, на разных уровнях.
Концентрация сыпи в естественных складках кожи часто наблюдается при некоторых инфекциях детского возраста. В этом случае вовлечены не только участки вокруг локтей и коленей – элементы рассеяны практически по всему телу. Мелкоточечные высыпания характерны для скарлатины, они становятся более видны при нажатии стеклянным шпателем. Другими признаками инфекции будут:
- Бледность носогубного треугольника (на фоне ярко красных щек).
- Острое воспаление небных миндалин (ангина).
- «Малиновый» язык – зернистый, яркоокрашенный, с белым налетом у корня.
- Пластинчатое шелушение на ладонях и стопах (после исчезновения сыпи).
- Интоксикация (лихорадка, недомогание, головная боль).
Более обильными в локтевых сгибах и под коленями высыпания могут быть и при ветряной оспе. Они представлены сначала мелкими пятнышками и папулами, а затем типичными пузырьками, заполненными серозным содержимым. Спустя 2–3 дня элементы начинают подсыхать с образованием корочек, но наблюдается несколько «волн» подсыпания, из-за чего создается впечатление полиморфизма. При этом часто поражаются и слизистые оболочки, где быстро образуются мацерированные эрозии.
У взрослых вокруг локтевых и коленных суставов могут образовываться специфические узлы (гуммы), которые являются признаком третичного сифилиса. Они локализуются в подкожной клетчатке, безболезненны, постепенно увеличиваются в размерах, становясь при этом тугоподвижными. Далее в центре узла формируется некроз и язва, из глубины которой выделяется вязкая жидкость. В процессе разрешения они уменьшаются в размерах и рубцуются.
Клиническая картина детских инфекций имеет ряд отличительных черт, по которым можно установить диагноз даже на основании осмотра.
На коже рук и ног у детей, страдающих ревматизмом, может появиться кольцевидная эритема – сыпь в виде округлых розово-красных элементов (ободков), безболезненных и не возвышающихся над окружающей поверхностью. При надавливании они бледнеют и становятся незаметными. Обычно кольцевидная эритема наблюдается в начале болезни, а при стихании активности она проходит.
Болезнь характеризуется и другими проявлениями в области суставов – ревматическими узелками. Обычно они встречаются у детей с рецидивами. Это плотные безболезненные подкожные образования, размерами от нескольких миллиметров до 2 см, расположенные в местах прикрепления сухожилий. Схожие образования наблюдаются при ревматоидном артрите у взрослых.
Разгибательные поверхности локтевых и коленных суставов – одна из типичных локализаций псориатических бляшек. Сначала образуется плоская шероховатая папула розово-красного цвета, покрытая мелкими чешуйками. Постепенно элементы увеличиваются в размерах, превращаясь в бляшки причудливых очертаний. Для псориаза характерна триада клинических феноменов:
- Стеаринового пятна – при поскабливании бляшек видны мелкие серебристые чешуйки.
- Терминальной пленки – после удаления чешуек остается блестящая поверхность.
- Кровяной росы – дальнейшее поскабливание приводит к точечному кровотечению.
В прогрессирующей стадии кожные изменения сопровождаются зудом различной интенсивности. У детей до 5 лет псориаз проявляется распространенной сливной сыпью, иногда с мокнутием и отечностью. В школьном возрасте выражены экссудативные процессы с появлением на поверхности бляшек чешуйко-корок.
Для определения причины высыпаний на локтях и коленях необходима комплексная диагностика. Иногда происхождение пятен ясно и по данным клинического осмотра, но зачастую приходится проводить дополнительные исследования:
- Общий анализ крови (лейкоцитарная формула, СОЭ).
- Биохимические показатели (иммуноглобулины E, антистрептолизин-О, ревмопробы).
- Серологические маркеры (МРП, ИФА, РИФ).
- Аллергопробы (аппликационные, прик-тест).
- Соскоб с пораженных участков (микроскопия, посев).
Исходя из конкретной ситуации, ребенку или взрослому может потребоваться консультация смежных специалистов – аллерголога, инфекциониста, ревматолога. Дифференциальную диагностику приходится проводить с широким спектром состояний, сопровождающихся сыпью на коже.
Обследование на первичном этапе включает врачебный осмотр, дальнейшая диагностика проводится с учетом его результатов.
Любая сыпь на теле, особенно в детском возрасте, внушает вполне обоснованную тревогу. Это симптом, который нельзя оставлять без внимания. Определив его происхождение, можно приступать к терапевтическим мероприятиям. Одни состояния, например, потница, требуют лишь оптимизации образа жизни и ухода:
- Частое проветривание помещения.
- Регулярно принимать душ, купать ребенка.
- Избегать чрезмерного укутывания младенцев.
- Носить одежду из натуральных тканей.
- Делать воздушные ванны.
Но в большинстве ситуаций необходима более активная тактика, предполагающая использование медикаментов. Правильно назначенные препараты должны действовать на причины и механизмы развития болезни, что и ведет к устранению симптомов. Исходя из клинической ситуации, могут быть назначены:
- Антигистаминные (Тавегил, Эриус, Фенистил-гель, Псило-бальзам).
- Десенсибилизирующие (глюконат кальция, тиосульфат натрия).
- Кортикостероиды (Элоком, Адвантан, Целестодерм, Флуцинар).
- Противогрибковые (гризеофульвин, кетоконазол, тербинафин).
- Антисептики (салициловая и борная кислоты, калия перманганат).
Лечение скарлатины, ревматизма и сифилиса осуществляется антибиотиками пенициллинового ряда, при острых инфекциях проводят инфузии дезинтоксикационных средств. Наружная терапия псориаза предполагает использование различных мазей (салициловой, дегтярной, нафталанной, гормональных). Кожные высыпания лечат ПУВА-терапией, в тяжелых случаях назначаются цитостатики (метотрексат, циклоспорин).
Красная сыпь в области локтевых и коленных суставов может появиться при широком спектре патологических состояний у взрослых и детей. Для выявления конкретной причины необходимо обратиться к врачу и пройти обследование. Только так можно определить правильную лечебную тактику.
источник


 соблюдение личной гигиены;
соблюдение личной гигиены;