Если у ребенка сыпь на лбу, данный симптом может быть как физиологическим, например, связанным с аллергической реакцией организма, так и патологическим, то есть возникающим на фоне развития конкретного заболевания. Именно на основании того, какой источник спровоцировал подобные высыпания, определяют наиболее эффективное их лечение.
Часто причиной физиологической сыпи на лбу у ребенка становится аллергическая реакция на определенный внешний раздражитель. К примеру, это может быть:
- любой продукт питания (орехи, абрикосы, шоколад, апельсины и др.);
- шерсть домашнего животного;
- синтетическая ткань повседневной одежды;
- любое косметологическое средство (крем, гель, лосьон и др.);
- моющее средство;
- лекарственный препарат, включая антисептические средства;
- пыльца растений;
- не менее редко у детей возникает аллергия на солнечные лучи, ветер или холод;
- укус насекомого.
В таких случаях наблюдается возникновение мелких прыщиков, реже – пузырей, содержимое которых – жидкость. После самостоятельного вскрытия таковых наблюдаются симптомы раздражения на кожном покрове, а именно, — покраснение, зудящий синдром.
Также кожа на лбу может шелушиться, отекать, на ней нередко формируются угри, пятна, волдыри, что косвенно указывает на развитие контактного дерматита, экземы, крапивницы, нейродермита и прочих заболеваний.
Иными источниками возникновения высыпаний на коже лба можно назвать:
- развитие заболевания одного из таких органов, как печень, желчный пузырь, поджелудочная железа;
- патологии ревматоидной этиологии;
- нарушения гормонального фона;
- заболевания эндокринного характера;
- патологии пищеварительного тракта;
- присутствующие в организме гельминты;
кожные болезни; - некачественные продукты, которыми питается ребенок.
Что касается новорожденных, высыпания на лбу чаще возникают по физиологическим причинам. Например, одной из таковых считается индивидуальная реакция организма на потребляемую смесь или грудное молоко. По причине того, что при лактации ребенку передаются все витамины и микроэлементы, содержащиеся в потребляемой матерью пище, ее рацион должен быть полноценным и здоровым. В лучшем случае, женщина должна придерживаться определенной диеты:
- с исключением жирных, жареных, соленых, копченых продуктов;
- с ограничением потребления аллергических продуктов: шоколада, цитрусовых, красных овощей и фруктов, орехов, сладостей, сгущенки, меда и др.
Также важно правильно вводить прикорм, начиная с небольшого объема конкретного продукта, постепенно увеличивая, если не наблюдается аллергическая реакция.
Токсическая эритема у новорожденного
Заболевание может иметь как токсическую, так и физиологическую этиологию. При несвоевременном лечении последней формы патологии эритема может перейти в токсическую. Нередко таковая возникает, как первичное заболевание, которое возникает на фоне избыточного продуцирования в организме специфических веществ – передатчиков аллергических реакций. Данный процесс, в свою очередь, имеет следующую этиологию:
- возникает после перенесенного матерью токсикоза при беременности;
- развивается вследствие приема женщиной лекарственных препаратов в период беременности;
- наследственная предрасположенность – не менее редкий провоцирующий фактор;
- вредная профессиональная деятельность, которой занималась беременная;
- протекание у матери сахарного диабета, ожирения, патологий яичников или щитовидной железы;
- если младенец был инфицирован во внутриутробный период либо подвергся гипоксии.
Заподозрить развитие токсической эритемы можно по такому признаку, как слегка уплотненные красные пятнышки на лбу, а также в иных областях туловища, по центру которых – желтые бугорки. Также возникает зудящий синдром. Ребенок становится беспокойным. Наиболее часто токсическая эритема возникает у детей, которые находятся на грудном вскармливании.
Как таковое лечение заболевания на сегодняшний день не предусмотрено, ведь эритема физиологического и токсического характера способна проходить самостоятельно, не вызывая образование шрамов. Для более быстрого купирования процесса рекомендовано придерживаться некоторых правил:
- Ежедневное купание ребенка (в ванночки можно добавить отвар череды, ромашки, марганцовки).
- Частая смена одежды и постельного белья.
- Исключение перегрева.
- Систематическое проведение воздушных ванн.
- Использование детского крема, если на коже появилось шелушение.
При затяжном и осложненном течении заболевания назначают медикаментозную терапию, а именно – применение антигистаминных средств, витаминных препаратов, а также лекарств, которые способствуют поддержанию микрофлоры кишечника.
Принимая во внимание тот факт, что кожный покров лица особенно нежный, часто потничка возникает именно в данной области. Причина тому – чрезмерное утепление головы ребенка. Кроме лба сыпь может возникнуть и на щеках, а также подбородке, шее, иных частях туловища.
Если потничка распространилась на малые участки, например, только на лбу, в лечении можно ограничиться народными средствами, например, травами или присыпкой. В ванночки при купании можно добавлять следующие отвары и настои:
- Из ореховых листьев. Средство готовят так: меленые листья в количестве 3 штук заливают стаканом кипятка, накрывают крышкой и оставляют настаиваться на протяжении часа. После процеживания готовое средство можно использовать для добавления в ванночки.
- Из коры дуба. 50 г. коры заливают стаканом кипятка и заваривают на протяжении получаса, после чего процеживают и применяют по назначению.
- Из лавровых листьев и чая. В кастрюлю с кипящей водой (3 л.) кладут лавровые листья (5 шт.) и одну столовую ложку черного чая, потомив на огне в течение 20 минут. После снятия с огня и остывания, средство можно добавлять в ванны.
Не менее эффективной является присыпка, которая оказывает подсушивающее и успокаивающее действие. Если таковые не помогают избавиться от потницы, врач может назначить медикаментозные средства, к примеру, следующие:
- Зеленку и Фукорцин – препараты, которые используют для прижигания отдельных, наиболее воспаленных участков.
- Мазь Синтомицин, которая борется с гнойными пузырями.
- Борную кислоту, оказывающую подсушивающее действие.
- Средство Депантенол, обладающее восстанавливающим действием.
- Цинковую мазь, которая помогает устранить воспалительный процесс и подсушить пузыри.
В том случае, если потничка присутствует на коже совместно с бактериальным инфицированием последней, назначают применение антибиотических и антигистаминных средств.
Симптомы в данном случае выражаются в возникновении мелкой сыпи красного цвета. Посередине подобного прыщика локализуется белая гнойная точка. По своему внешнему виду акне новорожденных напоминает подростковые угри. Лоб – не единственное возможное место локализации сыпи, ведь она может возникнуть и в таких областях, как щеки, нос, голова, уши, шея, спина. Как таковой дискомфорт высыпания не приносят малышу. Зудящий синдром не наблюдается.
Ошибочное мнение многих родителей заключается в том, что причина акне – неправильный уход за ребенком, несоблюдение правил гигиены, но основным источником такого явления считается переизбыток материнских гормонов в крови новорожденного или неполноценная работа сальных желез. Подобные высыпания не заразны, не передаются от одного ребенка другому, не считаются инфекционными или аллергическими.
Как таковое лечение акне не предусмотрено. Врачи не рекомендуют использовать зеленку, Фукорцин, Хлорофиллипт, марганцовку и любые иные антисептики для устранения сыпи. В данном случае будет целесообразно всего лишь протирать пораженную область отваром из таких народных средств, как череда и ромашка. Также необходимо следить за тем, чтобы кожа была всегда сухой и чистой. Для более скорого подсушивания прыщиков можно приобрести мазь Бепантен, которой необходимо обрабатывать соответствующие участки.
Важно! Врачи категорически запрещают самостоятельно выдавливать прыщи гнойного характера. Быстрее избавиться от патологии в таком случае не получится, а можно прийти к усилению процесса воспаления, вызвав тем самым вторичное инфицирование. В тех местах, где локализовались прыщики, останутся рубцы и шрамы.
Исчезновение акне у новорожденных наблюдается лишь после полного выведения из организма материнских гормонов и прихода в норму гормонального фона малыша. Длительность таких периодов может колебаться в пределах 2 недель – 2 месяцев, ведь каждый организм индивидуален и по-разному реагирует на подобные процессы. После самостоятельного исчезновения акне на коже не останется никаких следов.
Несмотря на то, что сыпь не требует лечения, все равно необходимо посетить педиатра для контрольного осмотра. Только врач сможет правильно определить природу сыпи на лбу у грудничка и, если имеет место акне новорожденных, — дать необходимые рекомендации по уходу за кожным покровом. Дифференциальная диагностика проводится с таким патологическим состоянием, как аллергия, которая нуждается в специфической терапии. Основными отличиями акне от аллергии можно назвать:
- Внешний вид сыпи. При возникновении аллергической реакции на кожном покрове наблюдается возникновение крупных красных пятен или мелкой красной сыпи. На прыщике гнойная макушка отсутствует. В случае акне появляются прыщи, которые красные снизу и белые сверху.
- Наличие зудящего синдрома. Аллергическая реакция проявляется зудом, который становится причиной беспокойства малыша. Акне никак не тревожит ребенка, ведь сыпь не чешется.
- Область локализации высыпания. Акне, как правило, возникает на лице и голове. Аллергические высыпания могут формироваться в любой части туловища.
- Симптомы интоксикации. Акне новорожденных кроме характерной сыпи никак больше не проявляется. В случае же аллергии может происходить нарушение функционирования желудочно-кишечного тракта с возникновением болей в животе, тошноты, рвоты. Также могут краснеть щеки.
Как уже выяснено, высыпания на лбу у ребенка не всегда являются физиологическим явлением, которое не требует терапии. В любом случае при возникновении прыщиков в такой области рекомендовано посетить специалиста, который выяснит их природу и назначит наиболее эффективное лечение (если таковое необходимо).
Доктор Комаровский доступно о детской сыпи:
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.
источник
Детская кожа легко подвергается разнообразным воздействиям, реагирует на внешние факторы и внутреннюю ситуацию. Сыпь на лице у грудного ребенка развивается в виде красных пятен, белых и желтых прыщиков. Существует несколько причин их образования: неонатальный цефалический пустулез, недостатки гигиены, потница, аллергические реакции, инфекции. Акне новорожденных проходит самостоятельно, другие виды сыпи требуют лечения и адекватного ухода за кожей ребенка.
В возрасте 1–6 недель остаточное воздействие гормонов матери вызывает усиление производства кожного сала. Протоки сальных желез забиваются, как это происходит позже, в подростковом и юношеском возрасте. Когда появляется сыпь на голове у грудного ребенка, желательно показать младенца врачу, чтобы определить точную причину. Дело в том, что гормональные факторы, аллергия, инфекция могут на первых порах давать одинаковую клиническую картину.
Неонатальные пустулезные высыпания или акне новорожденных — сыпь на голове, почти всегда исчезающая в течение первого года жизни. Пустулами в дерматологии называют кожные образования, внутри которых находится полость, заполненная гноем. Происходит естественный физиологический процесс образования сыпи у ребенка под влиянием гормонов матери. На волосистой части головы и на лице появляются красные пятна и папулы (бугорки без полости). Кроме того, возникают пустулы с белыми и желтыми верхушками.
Прыщи , как правило, появляются в течение первых четырех недель, но могут присутствовать при рождении. Кроме сыпи на лбу, наблюдается образование узелков и пустул на щеках и верхней части грудной клетки. Воспаление начинается у детей с наследственной предрасположенностью к такой реакции организма на гормоны. Способствуют нагноению жаркие и влажные условия в детской комнате, неправильный уход за кожей ребенка.
Наносят на прыщики раствор 1% метиленовой синьки 3 или 4 раза в день. Если в воспалительном процессе участвует дрожжевая инфекция, то применяются кремы с противогрибковым и противовоспалительным действием. Пероральный прием лекарственных средств педиатры назначают в тяжелых случаях.
Потница в виде красных точек и пузырьков возникает в складках на теле. Пораженные участки ежедневно промывают раствором марганцовки, отваром дубовой коры, настоями трав (череды или ромашки). Косметические кремы и мази забивают поры и усиливают воспаление.
Покрасневшая и раздраженная кожа на щеках у грудного младенца — обычная ситуация в холодную погоду. Во многих случаях подобная реакция организма обусловлена генетически. Атопический дерматит или младенческая экзема характеризуется не только покраснением кожи, но и отеком, сухостью, шелушением и появлением корочек. Типичная локализация высыпания — лоб и щеки, волосистая часть головы, руки и ноги, паховая область.
Ученые выяснили, что младенческая экзема наблюдается у детей, ближайшие родственники которых болеют дерматитом, аллергическим ринитом, крапивницей, астмой. Мама и папа должны обратить внимание на то, что ухудшается состояние ребенка зимой, при ношении шерстяной и синтетической одежды, потении. Кожа воспаляется при использовании кремов и лосьонов с отдушками.
- сыпь на щеках у грудного ребенка, на лбу и волосистой части головы;
- упорный зуд, покраснение и сухость кожи;
- постоянно обветренные щеки у младенца;
- раздражительность, плохой сон малыша;
- свежие расчесы, корочки.
Предотвратить атопический дерматит практически невозможно из-за его генетической природы. Можно помочь ребенку избежать влияния провоцирующих факторов, сократить периоды обострения заболевания и удлинить ремиссию. В комнате, где играет и спит младенец, не должно быть слишком холодно или жарко. Следует выбирать одежду из хлопка, тщательно стирать и ополаскивать детские вещи.
Местное лечение, которое назначает педиатр, заключается в использовании антигистаминных средств, противозудных лосьонов, мазей или кремов с кортикостероидами (ГКС). В некоторых случаях применяются комбинированные наружные средства, содержащие ГКС и антибиотик. Гипоаллергенная диета также считается методом лечения атопического дерматита.
Высыпания неинфекционной природы наблюдаются у детей с самого рождения. Сыпь аллергического происхождения у ребенка выглядит в виде красных точек и пятен разного размера, волдырей. Причиной аллергии грудничка могут быть пищевые нарушения у кормящей матери. Кроме того, кожа младенца очень чувствительна к синтетическим и другим химическим компонентам СМС и кондиционеров для стирки. Пищевая аллергия у маленьких детей развивается к белкам коровьего молока и зерновых, особенно к пшенице. Такую же реакцию могут вызывать овес, кукуруза, рожь, ячмень, реже — гречиха и сорго.
- покраснение кожи;
- жжение, интенсивный зуд;
- сыпь на лице у грудного ребенка;
- волдыри (крапивница);
- боль и вздутие живота;
- тошнота, рвота;
- понос.
Лечение аллергии на злаки сводится к исключению каши и хлопьев из рациона малыша. Сложность заключается в том, что зерновые используются в производстве очень многих пищевых продуктов, детского питания. Частично заменяют эту группу картофель и бобовые культуры. Однако дети с повышенной чувствительностью к определенным компонентам пищи, вероятно, реагируют на другие продукты, некоторые лекарства.
Признаки и симптомы аллергической реакции на лекарственные препараты могут быть очень разными. Кожные проявления — жжение, волдыри, крапивница, экзема — возникают через несколько часов или несколько дней после контакта с медикаментами. Аллергическая реакция на лекарства начинается с сыпи на груди у ребенка или на конечностях. Наибольшие опасение вызывают отеки лица и языка, трудности с глотанием и дыханием (отек Квинке). В случае анафилаксии потребуется неотложная медицинская помощь.
Острое бактериальное поражение кожи лица, рук и ног. Стрептококки или стафилококки проникают через небольшие порезы на теле. Возбудители могут передаваться через прямые контакты, полотенца, игрушки. Возникают язвы и пустулы, когда они лопаются, остаются типичные медово-желтые корочки. Характерные симптомы импетиго чаще возникают вокруг рта и носа. Сыпь чешется.
Импетиго лечат антибактериальными мазями, если язвы не заживают, то врач назначает антибиотики для перорального применения. Очень важно соблюдать гигиену, срезать отросшие ногти на руках у ребенка. Прикасаться к язвам нельзя, импетиго очень заразная болезнь.
Высыпания по всему телу возникают в ответ на внедрение в организм вирусной или бактериальной инфекции. Это ветрянка, краснуха, инфекционная эритема, корь, скарлатина. Кожные заболевания — пиодермии — также сопровождаются сыпью на лице и волосистой части головы.
- Слегка приподнятые интенсивно красные пятна на грудной клетке, в подмышечных впадинах и в паху — скарлатина (бактериальная инфекция).
- Узелки, пузырьки и пузыри с прозрачным содержимым, корочки — ветряная оспа .
- Обильные точки и мелкие пятна красновато-розового цвета — краснуха .
- Красные узелки, папулы — корь .
Сыпь инфекционной природы сопровождается симптомами общей интоксикации. Ребенок становится беспокойным, у него высокая температура, головные боли, рвота. Родителям грудничка необходимо обратиться к врачу, так как вирусные инфекции особенно опасны для маленьких детей.
Ветрянка начинается с появления маленьких красных пятен на лице, в последующие дни сыпь распространяется на другие части тела. Папулы в течение нескольких часов превращаются в пузырьки, заполненные прозрачной жидкостью. Случается, что сыпь не обильная, имеется только несколько пузырьков, разбросанных по телу. Количество детей, переболевших ветряной оспой до 15 лет, составляет около 75%.
Псевдокраснуха или внезапная экзантема — одно из классических заболеваний детей в возрасте от 6 месяцев до 3 трех лет. Название «трехдневная лихорадка» отражает такую особенность, как высокая температура в течение 3 дней. После окончания этого периода возникает красная мелкопятнистая сыпь у детей на грудине, на животе и на спине. Диагноз может быть затруднен отсутствием перечисленных симптомов. Вакцинация против внезапной экзантемы не проводится. Лечение — симптоматическое.
Корь опасна своими осложнениями — пневмонией, отитом, менингитом. Существует комплексная вакцина — против кори, краснухи и свинки. Прививают маленьких детей согласно национальному календарю вакцинации. Родителям необходимо помнить, что антибиотики против вирусных инфекций неэффективны.
источник
Кожу человека можно назвать индикатором здоровья. Особенно это касается маленького ребенка, кожные покровы которого очень чувствительны к любым изменениям – как во внешних условиях, так и в общем состоянии внутренних органов и систем организма.
Кожные высыпания могут носить разный характер. Одни из них не опасны, другие являются сигналом развития аллергического, инфекционного или аутоиммунного процесса. Игнорировать сыпь у ребенка или лечить ее самостоятельно, не выяснив первопричину, нельзя.
Кожные высыпания – очень частое явление у маленьких детей
В дерматологии выделяют три большие группы, в которые распределяют все возможные кожные высыпания у младенцев:
- Физиологическая. Этот тип сыпи встречается у новорожденных. Высыпания появляются на теле в результате гормональных изменений, происходящих в организме.
- Иммунологическая. Является следствием воздействия на эпидермис различных раздражающих факторов, например, аллергенов, температуры или трения. К таким высыпаниям относится крапивница, потница, аллергическая реакция или атопический дерматит. Нарушение элементарных правил гигиены также может привести к появлению нежелательных проявлений.
- Инфекционная. Сыпь – симптом, сопутствующий определенному инфекционному (вирусному) заболеванию, например, ветряной оспе или скарлатине (подробнее в статье: как лечится инфекционная сыпь у детей при вирусной экзантеме?).
Достаточно часто сыпь является признаком инфекционного заболевания. Самые известные из них:
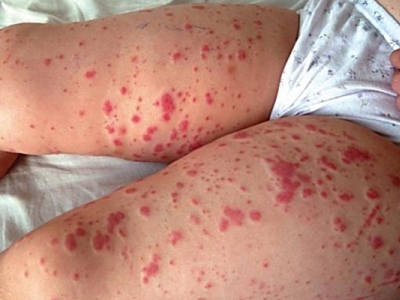
- Ветрянка. У ребенка появляются характерные водянистые пузырьки, которые подсыхая, образуют корочку. Для них характерен зуд. Также может повышаться температура, но иногда болезнь проходит и без нее.
- Краснуха. Основные симптомы – увеличенные лимфоузлы на шее и сыпь в виде мелких красных пятнышек или точек, которые сначала появляются на лице, а потом переходят на шею, плечи и дальше распространяются по всему телу.
- Корь. Проявляется в виде круглых пятен и узелков за ушными раковинами, распространяющихся по телу. Недуг сопровождается также шелушением, нарушением пигментации, лихорадкой, конъюнктивитом, кашлем и светобоязнью.
- Скарлатина. Изначально высыпания локализируются на щеках, далее переходят на конечности, грудь и туловище. Постепенно сыпь становится более бледной. Для скарлатины также характерна ярко-красная окраска неба и языка.
- Розеола. Начинается с повышения температуры. Лихорадка длится около трех дней, после чего на теле появляется мелкоточечная сыпь красного цвета.
- Чесотка. Характеризуется красной сыпью, которая сильно чешется.
Симптомы ветрянки сложно спутать с симптомами другой инфекции Высыпания при краснухе Признаки кори Сыпь при розеоле
Чувствительная кожа новорожденных больше всего подвержена негативному внешнему влиянию. Среди наиболее частых случаев высыпаний на теле грудничка отмечаются:
- Потница. Обычно она появляется у ребенка из-за жары в результате перегрева и трудностей с потоотделением. Чаще всего подобный тип сыпи образуется на голове, в частности под волосами, на лице, в складках кожи, где присутствуют опрелости. Высыпания представляют собой пузырьки и пятна, которые не доставляют ребенку дискомфорта (см. также: шершавые пятна на теле у ребенка в качестве симптома). При опрелостях также применяется проверенный временем ПантенолСпрей с декспантенолом — веществом-предшественником витамина В5, стимулирующим процессы регенерации кожи. В отличие от аналогов, которые являются косметическими средствами, это сертифицированный лекарственный препарат, его можно применять с первого дня жизни ребенка. Его удобно наносить – достаточно просто распылить на кожу, не втирая. Выпускается ПантенолСпрей на территории Евросоюза, с соблюдением высоких европейских стандартов качества, узнать оригинальный ПантенолСпрей можно по смайлику рядом с названием на упаковке.
- Акне новорожденных. Воспаленные папулы и пустулы затрагивают лицо, кожу на голове под волосами и шею. Они являются следствием активизации сальных желез посредством гормонов матери. Подобные угри обычно лечить не нужно, но следует обеспечить качественный уход и увлажнение кожи. Проходят они бесследно, не оставляя рубцов или бледных пятен.
- Токсическая эритема. Проявляется в виде папул и пустул, имеющих бело-желтый цвет, в диаметре от 1 до 2 мм, окруженные красным ободком. Появляются они на второй день жизни, потом постепенно самостоятельно проходят.
Потница на лице у грудничка
Одной из важных характеристик высыпаний на теле является их локализация. Именно по тому, на какой части тела расположились пятна, точки или пупырышки, можно определить природу проблемы и то заболевание, которое стало первопричиной их появления.
Естественно, это не единственный параметр, который необходим для установки точного диагноза, но сократить количество вариантов недугов вполне возможно. Однако разбирать факторы, вызвавшие появление сыпи на той или иной части тела, и как ее лечить, должен дерматолог во избежание серьезных последствий самолечения.
Кроме того, что появление мелких прыщиков или пятнышек на лице свидетельствует о патологиях в организме, такие дефекты еще становится эстетической проблемой.
Причины, по которым сыпь затрагивает лицевую область, могут быть весьма разнообразными:
- Реакция на солнечные лучи. Возникает при длительном пребывании на солнце.
- Аллергия. Ее могут вызвать косметические средства, например, крема, в основе которых присутствуют цитрусовые масла. Также причиной часто становятся продукты питания.
- Потница. Наблюдается у грудных детей годовалого возраста и младше при некачественном уходе за кожей.
- Диатез. Им страдают дети, находящиеся на грудном вскармливании.
- Половое созревание у подростков.
- Инфекционные заболевания. Среди них корь, краснуха и скарлатина.
Достаточно часто сыпь затрагивает не одну определенную область, а распространяется практически по всему телу.
Если ребенок покрылся различного рода высыпаниями, это свидетельствует о:
- Эритеме токсической. Сыпь затрагивает 90% тела. Сходит в течение 3 дней после выведения токсинов.
- Акне новорожденного (рекомендуем прочитать: как лечить акне у новорожденных по Комаровскому?). Купание с детским мылом, воздушные ванны, уход и правильное питание – решение данной проблемы.
- Аллергической реакции. Может проявляться в виде крапивницы или контактного дерматита на любом участке тела, где произошел контакт с аллергеном.
- Инфекции. Если в рационе и привычках ребенка ничего не менялось, то возможная причина сыпи – инфекционная болезнь.
Что касается сыпи на конечностях, то ее основной причиной обычно оказывается аллергия. Особенно подобные аллергические проявления затрагивают руки. Они могут оставаться на коже длительное время, если ребенок испытывает постоянный стресс, эмоциональные переживания и усталость. Если запустить проблему, она может перерасти в экзему.
Еще одна причина, по которой может посыпать руки и ноги – грибковое заболевание (такое как псориаз, чесотка или волчанка). В тех случаях, когда в других местах сыпь отсутствует, возможна простая потничка.
Аллергическая сыпь на стопе ребенка
Основным фактором, который может спровоцировать появление сыпи на животе, служит инфекция, в частности, такие известные болезни, как корь, краснуха, скарлатина и ветряная оспа. При своевременном и грамотном лечении сыпь начинает исчезать уже на 3-4 день.
Обычно кроме живота затрагивается кожа и в других местах. Однако, если сыпь присутствует исключительно на животе, то скорее всего имеет место контактный дерматит, вызванный аллергеном, соприкасающимся с животиком ребенка.
Сыпь на голове или шее чаще всего является следствием потнички. В этом случае следует нормализовать терморегуляцию ребенка и обеспечить правильный уход за кожей. Можно также мазать пораженные места мазями и купать кроху в череде.
Среди других оснований для появления сыпи в этих местах служат:
- ветряная оспа;
- чесотка (рекомендуем прочитать: как лечится чесотка у детей?);
- неонатальный пустулез;
- атопический дерматит.
Атопический дерматит
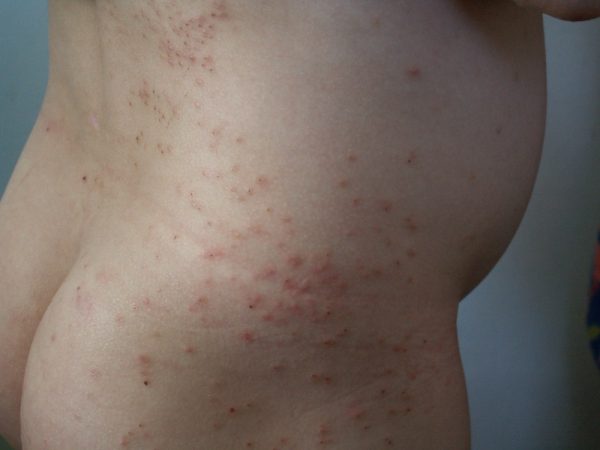
Наиболее частыми причинами красных точек на спине и плечах являются:
Еще два вероятных заболевания, связанных с таким местом локализации красных точек, как спина, это:
- Сепсис бактериального происхождения. Прыщики красного цвета быстро распространяются по телу, переходя в гнойные образования. Болезнь сопровождается потерей аппетита, рвотой и тошнотой, температурой до 38 градусов.
- Менингококковый менингит. Кроме сыпи, на спине у ребенка наблюдаются подкожные кровоизлияния, мгновенно поднимается высокая температура и появляется постоянная боль в области, где находятся затылочные мышцы.
Сепсис бактериального происхождения
Кроме привычных прыщиков или пятен красного и розового цвета, высыпания могут оказаться белыми или бесцветными. Чаще всего белый цвет сыпи характерен для аллергической реакции, у взрослого – для заболеваний инфекционной этиологии. Высыпания такого рода на лице говорят об обычной закупорке сальных желез.
Что касается бесцветного окраса сыпи, то он свидетельствует о наличии:
- авитаминоза;
- гормонального сбоя в организме;
- проблем в функционировании пищеварительной системы;
- грибковой инфекции;
- аллергии.
Иногда на коже малыша может появляться мелкая сыпь, которая по внешнему виду напоминает мурашки. Такой признак свидетельствует об аллергической реакции, обусловленной гиперчувствительностью к различным раздражителям, особенно к лекарственным препаратам. Больше ей подвержены дети с наследственной предрасположенностью.
Достаточно соблюдения гигиены и дополнительной обработки пораженных мест. Несмотря на это, в случае появления любой сыпи на коже ребенка необходимо понять, есть ли у малыша другие симптомы, которые свидетельствуют об инфекционном заболевании. Также следует оценить характер и локализацию высыпаний.
После самостоятельного осмотра нужно показать ребенка врачу или вызвать его на дом, чтобы он назначил лечение, если таковое требуется. При подозрении на инфекцию до прихода доктора малыша надо изолировать от окружающих.
Сыпь на лице у ребенка, фото, все виды сыпи – именно об этом пойдет речь в данной статье. Ведь сыпь является серьезной проблемой, так как она распространяется быстрыми темпами по всему телу и может превратиться в трудноизлечимое заболевание. В дальнейшем рассмотрим, как это распознать у ребенка и какие признаки у них наличествуют.
Данное заболевание легко диагностировать самостоятельно, чаще всего им страдают дети до 3 лет. Зачастую она проступает в виде мелких точек. Сыпь на лице у ребенка, фото, все виды сыпи стоит рассматривать очень внимательно. Их отличает наличие красноватого оттенка, волдырей, которые при расчесывании увеличиваются в размерах. Причиной возникновения крапивницы у детей является попадание аллергена в организм, из-за чего вырабатывается повышенное количество гистамина, ведущее к истончению стенок сосудов. При этом крапивница исчезает достаточно быстро, в течение двух часов, появляясь в другом месте практически сразу. Раздражителями являются:
- Продукты питания по типу молока, яиц, шоколада, фруктов и прочего.
- Инфекции от вирусов, бактерий.
- Лекарственные препараты.
- Примеси по типу пыльцы, пыли, пуха и остального.
- Никель, смолы.
- Красители.
Чтобы произвести диагностику, достаточно рассказать лечащему врачу время и место появления начальных симптомов.
Для того, чтобы удостовериться в правильности диагноза, врач может провести исследование кожных проб, обследование всего организма и взять анализ крови.
Лечить крапивницу следует сразу, ибо она может перейти в тяжелую форму, что будет сопровождаться трудоемким лечением и долгим наступлением результата.
Корь является острым инфекционным заболеванием и вызывается особым видом вируса, который редко выживает за пределами человеческого организма. При кори появляются крупные пятна, высыпания на 1-3 сутки, которые распространяются по лицу, ушам, затем по всему телу. Все это происходит через пять суток после предыдущего этапа. До этого происходит появление насморка и отечности, поражения слизистой. Отмечается появление белых пятен, имеющих красную кайму. Они считаются типичным признаком появления кори. По истечению десяти дней все признаки болезни исчезают, оставляя следы пигментации по всему телу. Порой корь вызывает осложнения для дыхательных путей, в тяжелых стадиях происходит пневмония. Также возможны заболевания кровеносной системы и корьевой энцефаломиелит, ведущий зачастую к летальному исходу. Для того, чтобы избежать осложнений, следует проводить профилактическую вакцинацию в 12 месяцев и 6 лет, для экстренных случаев применяется иммуноглобулин.
Пищевая аллергия имеет довольно широкое распространение, как сыпь на лице у ребенка. Фото, все виды сыпи отличаются от той, которая будет рассмотрена в данном параграфе. Отличить ее от простой непереносимости пищи не всегда бывает возможным. Потому что главный признак, заключающийся в участии иммунных клеток в реакции, можно распознать только в лаборатории. Но в отличие от аллергии, непереносимость появляется после первого же контакта с пищей и сопровождается заболеваниями желудка. Наиболее аллергенными продуктами являются мед, орехи, рыба, молоко, шоколадные изделия. Также способствуют усилению аллергии потребление алкоголя и сахара. Симптомами данного заболевания являются зуд, покраснение, мелкая сыпь, отечность. Если аллергия не распознается вовремя, то будет дальнейшее развитие болезни, перерастающей в тяжелую форму. Крайним случаем будет появление отека Квинке, требующий немедленного хирургического вмешательства. Для профилактики пищевой аллергии требуется полномасштабное обследование с назначением соответствующего лечения и препаратов противоаллергического действия.
Потница у детей – раздражение, появляющаяся как очень мелкая сыпь в виде пузырьковой с жидкостью внутри. Наиболее часто от нее страдают дети грудного и младшего возраста. Сыпь на лице у ребенка, фото, все виды сыпи имеют конкретные признаки, к которым можно отнести кожный зуд, отечность, повышенное потоотделение, мокнущая кожа. Причинами, по которым возникает данное заболевание, являются неправильный гигиенический уход, слишком большое количество одежды в теплую погоду, жирные крема, проблемы с потоотделением. Однако профилактика и лечение достаточно простые, основным условием является поддержание комфортного режима, применение специальных мазей, присыпок и талька. Также настоятельно советуется купать ребенка в ванне с добавлением травяных отваров, например зверобоя или чистотела. Если это не помогает, то необходимо отправиться на прием к дерматологу. Так как вероятнее всего в теле находятся бактериальные инфекции, которые нуждаются в немедленном лечении. Только соблюдая все рекомендации врача, возможно убрать данное заболевание с тела ребенка.
Краснуха у ребёнка – достаточно известное и вредное заболевание, отличающаяся появлением на теле бледно-розовых и красных пятен. Важными признаками, свидетельствующими о наличии данного заболевания, являются температура, боли головы, вялость, признаки ОРВИ (краснота в горле, насморк, кашель сухого вида). Высыпания на теле распространяются быстрыми темпами, в первую очередь их можно увидеть на лице, шее и верхней части головы. При этом они могут исчезнуть к моменту, когда все тело будет покрыто такими пятнами. Температура держится до двух дней, лимфатические узлы до момента исчезновения сыпи продолжают оставаться увеличенного размера. После исчезновения краснухи кожа остается суховатой, с периодическими шелушениями.
Для диагностики краснухи необходимо обеспечить постельный режим, ограничить нагрузку на глаза. При температуре 38 и выше необходимо употребить жаропонижающие, зуд снимают противоаллергическими препаратами. Горло можно вылечить спреями локального применения, заложенность в носу можно вылечить промываниями различными растворами на основе воды и соли. Для того, чтобы избежать появление краснухи, необходимо пройти вакцинацию в несколько этапов. Если в доме находится много людей, то больного следует изолировать в отдельное помещение, а его одежду дезинфицировать.
Если у ребенка имеются проблемы с желудочно-кишечным трактом, то может возникнуть заболевание, носящее название демодекс. Его переносчиком является клещ демодекс, питающийся омертвевшими клетками кожи. Основным признаком данного заболевания является наличие гнойниковых прыщиков, чаще всего они располагаются на лбу, щеках, носовых крыльях. Нередко сыпь на лице у ребенка, фото все виды сыпи путают с данным заболеванием. Так как при демодексе тоже имеются красные пятна и аллергические реакции, но исключение продуктов питания не решает данную проблему, а скорее лишь усугубит ее.
Для подтверждения заболевания требуется обследование у врачей, лечение же требует комплексного подхода. Должно строго держаться под контролем применение различных препаратов, действовать наилучшим образом в плане гигиены ребенка. Обязательны прогулки на свежем воздухе и потребление свежевымытых овощей и фруктов. А также поддержание стабильного режима чистоты в доме, в том числе отсутствие пыли и излишних загрязнений. Несмотря на все вышеперечисленное, обязательным условием излечения от данного заболевания будут консультации специалиста, что гарантирует излечение от данного вредного заболевания.
Мы рассмотрели сыпь на лице у ребенка, фото. Все виды сыпи различны и вам нетрудно будет определить, что именно приключилось.
источник
Если малыш покрылся сыпью, нужно немедленно вызывать врача. Но еще до его прихода понаблюдайте за характером высыпаний и сделайте заметки для доктора.
Источник: instagram @dr.kashurnikova
Cыпь на кожице у малышей появляется довольно часто, и у родителей всегда возникает много вопросов по этому поводу. Что это? Реакция на цитрусовые или симптом скарлатины? А может, потничка? Или корь? Точный диагноз может поставить только доктор. Но уберечь себя и ребенка от опасной беспечности или, наоборот, повышенной тревожности можно, вооружившись хотя бы минимальными знаниями об изменчивом характере сыпи.
Прежде чем начать разбираться в видах сыпи и причинах ее появления, хочется донести до родителей главное: сыпь не может появиться на коже ребенка просто так. Она всегда следствие какого-либо нарушения – будь то проблемы со здоровьем ребенка либо ошибки в уходе за ним. Причин у сыпи может быть много: от элементарной потницы до сложных аллергических реакций или инфекций. Кстати, учитывая легкость, с которой вирусные инфекции передаются окружающим, не отправляйте ребенка с сыпью в сад или школу, пока не убедитесь, что это не заразно.
Разновидности сыпи у малышей:
Это высыпание, в большинстве случаев, похоже на, всем известные, юношеские угри. Красные, с гнойной белой верхушкой, прыщи могут появляться у новорожденных, в период первого месяца. Чаще всего распространены на лбу, щеках, голове, носу, но не исключена возможность появления на шее, спине или в ушах.
Акне, как правило проходят самостоятельно. Иногда доктора назначают противовоспалительную мазь, которую, как правило, нужно наносить 1-2 раза в неделю и наблюдать за характером высыпаний.
Источник: instagram @detskiydermatologНазад к выбору сыпи
Атопический дерматит — красные пятна, чаще на лице, на щеках и на лбу у ребенка. Страдают и другие части тела (ягодицы, голени, волосистая часть головы). Пораженные места намокают, на них образуются корочки.
При обострении дерматита у грудничков опухшие и покрасневшие участки в основном появляются на лице, в кожных складках, за ушами, а в более старшем возрасте — на поверхности локтевых или коленных суставов, на кистях и пальцах рук. Кожа становится сухой и начинает шелушиться. Победить заболевание только местными наружными средствами нельзя, проблему вызывают внутренние причины и часто — генетические.
Нужно помнить, что ребенок с атопическим дерматитом находится в постоянной группе риска, его иммунная система только повод ищет, как бы устроить вам веселую жизнь. ВАЖНО! 1. Соблюдать гипоаллергенную диету (исключение из рациона питания потенциальных аллергенов). 2. Избегать раздражителей, непосредственно воздействующих на кожу: шерстяные вещи, дезодоранты, стиральные порошки, кремы, лосьоны, средства для уборки в доме. 3. Пот вызывает раздражение (кожи, окружающих и ребенка), поэтому рекомендуется частая смена нательного белья ребенка.
Атопический дерматит вызван в основном генетическими причинами, при этом кожа требует дополнительного ухода. При данном виде сыпи внутрь редко что-то назначается. Внешне доктор может назначить специальную линейку средств по уходу за кожей ребенка.
ВНИМАНИЕ! В современной педиатрии любые диеты для ребенка запрещены. Ребенок должен питаться полноценно и правильно. То есть даже при любом виде сыпи вы, как родитель, убираете из рациона ребенка потенциальный аллерген и наблюдаете за малышом. Но не в коем случае не обедняете меню. К запрещенным продуктам при атопическом дерматите относятся колбасы, субпродукты, орехи (особенно, арахис), консервы (кроме специальных детских), магазинные сладости. Кушать ребенку можно все, кроме потенциальных аллергенов. Также не перегревайте ребенка. Атопический дерматит не пройдет, если вы будете кутать малыша.
Если малыш контактировал с ребенком, болеющим ветрянкой, заражение неизбежно. Обычно первые признаки болезни появляются на 12–14-й день после контакта. Начинается болезнь с повышения температуры, через сутки появляются высыпания.
Сыпь при ветрянке — это мелкие пузырьки с прозрачным содержимым, которые вскоре лопаются и появляется корочка. Обрабатывайте ветряночные пузырьки антисептиком 1–2 раза в день, пока не отпадет корочка.
При ветрянке ребенка купать не только можно, но и нужно! Но не вытирать полотенцем, а промокнуть кожу мягкой пеленкой.
Заживление сопровождается нестерпимым зудом. Если позволить ребенку расчесывать сыпь, на коже навсегда останутся некрасивые оспинки.
Высыпания появились и в ротике у малыша? Такое бывает при осложненном течении болезни. Пристальный контроль доктора за состоянием ребенка в этом случае необходим. Высыпания при ветрянке появляются волнами. На 5-й день после появления последних пузырьков малыш перестает быть заразным.
Источник: instagram @lenochka_amralieva
Несмотря на то, что ветрянкой болеют практически все дети, далеко не всегда родители распознают это заболевание сразу и без ошибок. Между тем, у ветрянки есть свои, совершенно индивидуальные признаки. Самый характерный симптом ветрянки, которого не бывает ни при каком другом заболевании, — сыпь на волосистой части головы. Нередко встречаются ветряночные элементы на слизистых оболочках рта, глаз, мочеиспускательного канала, половых органов. Бывает и увеличение лимфоузлов, и другие симптомы, не такие очевидные для родителей. Поэтому обращение к доктору при подозрении на ветрянку — обязательно! И чем старше ребенок, тем более плотный контакт должен быть с лечащим врачом. Ведь в более старшем возрасте ветрянка протекает тяжелее.
Герпес часто ассоциируется с высыпаниями на коже в области губ. На самом деле эта инфекция подразумевает сразу несколько заболеваний и у маленьких детей протекает гораздо тяжелее. К сожалению, вирусом герпеса заражены 90 % всех жителей планеты. Заражение происходит в младенчестве, контактным или воздушно-капельным путем. К 6 годам около 80 % детей уже инфицированы герпесом.
Основные причины возникновения: снижение иммунитета; неправильное питание; нервозность, стресс; недостаток витаминов; переохлаждение; различные травмы; частая заболеваемость гриппом, ОРВИ.
Виды герпеса Врачи выделяют более 200 видов герпеса. Активными считаются 6.
- При вирусах 1-го и 2-го типов появляются пузырьки на коже. Заражение происходит через рот, когда малыш лезет в него немытыми руками.
- Вирус 3-го типа — ветрянка. У зараженных детей в старшем возрасте может развиваться опоясывающий лишай.
- Вирус 4-го типа (Эпштейна-Барр) является причиной развития инфекционного мононуклеоза. К 13 годам им заражены 50 % детей. Протекает бессимптомно.
- Вирус 5-го типа называют цитомегаловирусом. Протекает без последствий.
- Герпес 6-го типа (псевдокраснуха) диагностируется с появлением экзантемы.
Первые 3 типа могут стать причиной стоматита, менингита, энцефалита.
Как распознать герпес На губах, вокруг глаз или во рту появляются красные зудящие высыпания, которые превращаются в пузырьки с бес-
цветной жидкостью. Постепенно жидкость темнеет, гноится, боль усиливается, ухудшается сон, аппетит, малыш капризничает. На последней стадии пузырьки лопаются. В этот момент ребенок становится очень заразным: жидкость содержит в себе максимальную концентрацию вируса. Сами высыпания подсыхают, превращаясь в корочки. Язвочки отпадают, не оставляя следов.
Не столь опасен сам вирус, сколько осложнения, которые он способен вызвать. Если заражение герпесом произошло, никакими лекарствами полностью от него избавиться не получится! Причем если ребенок болеет несколько раз в году, примите профилактические меры под строгим контролем педиатра. Как правило, врач выписывает антисептики, иногда — препараты с ацикловиром курсами (если герпес в носу). Не стоит бояться ацикловира, щадить слизистые — больному показана жидкая еда, все мягкое, теплое или прохладное, можно мороженое, ничего острого, пряного, кислого и обезболивающие внутрь (парацетамол, ибупрофен) и иногда местно. Еще мало кто знает, что детский стоматолог может помочь обработать ранки во рту специальными средствами, которые образуют пленку на слизистой рта, под которой все заживает быстрее!
Покрытая гнойными пузырьками слизистая оболочка реагирует на пищу болью? Кормите малыша теплой жидкой кашкой, творожком, йогуртом. Обработайте высыпания пихтовым маслом или же 10%-ной настойкой прополиса, а затем ромашковым кремом. Смажьте зудящие красные язвочки зубной пастой. Она обладает дезинфицирующим и подсушивающим действием. При наружных высыпаниях чаще смазывайте пузырьки специальным кремом против герпеса, а губы малыша — противовирусной помадой из аптеки. Давайте малышу манго, обрабатывайте пузырьки его соком: в нем есть противовирусное вещество мангиферин. Герпес боится продуктов с лизином: сыра, йогурта, молока, абрикосов и яблок. Поите ребенка ромашковым чаем.
Инфекционное заболевание, которое характерно для детей от двух до шести лет. Сопровождается появлением, возле рта, носа и на конечностях, болезненных красных пятен. Последние скоро превращаются в гнойные пузырьки, которые могут лопаться и образовывать корку. При наличии данного заболевания, у ребенка появляется жар, и увеличиваются лимфатические узлы.
При данном виде сыпи обязательно покажите малыша врачу. Часто педиатр может назначить прием антибиотиков внутрь. Это необходимая мера для здоровья!
Источник: instagram @dashkus
Слово «эритема» означает покраснение какого-то участка кожи. Вызывается парвовирусом В19, который распространен во всем мире. Передается воздушно-капельным путем, и проявляется в среднем через две недели после заражения. Болеют чаще дети дошкольного и младшего школьного возраста, многие переносят эту инфекцию бессимптомно или с минимальными проявлениями, поэтому более 80% взрослых имеют к ней иммунитет.
В начале болезни малыш может жаловаться на боли в мышцах и суставах, повышается температура, иногда возникает кашель, насморк, конъюнктивит, головная боль. Через 2-3 дня появляется характерная сыпь: щеки приобретают ярко-розовую или красную окраску (симптом «нашлепанных щек»), возможны высыпания на конечностях и туловище в виде причудливых узоров («кружевная сыпь»). С появлением сыпи ребенок перестает быть заразным, да и чувствует себя намного лучше. Такая «боевая раскраска» может сохраняться 1-4 недели, периодически то стихая, то вновь становясь ярче. Реже встречается сыпь в виде «перчаток» и «носков», то есть краснеют кисти и стопы.
Иногда эту болезнь не так-то просто отличить от аллергии, особенно если не было повышения температуры, поэтому врач может назначить анализ крови общий, а также анализ на наличие антител к парвовирусу. Протекает инфекционная эритема благоприятно, и лечения не требует. Противоаллергические препараты иногда назначают для облегчения зуда, но если сыпь не чешется, то никакие медикаменты не нужны.
Источник: instagram @dr.elizavetaredko
Возбудитель бореллиоза – группа патогенных бактерий, объединенных названием Borrelia, которые относятся к семейству спирохет. Носителями микробов являются теплокровные животные: грызуны, крупный рогатый скот, хищники, в том числе собаки и даже птицы.
Первые признаки боррелиоза могут проявиться уже через несколько дней после укуса, однако чаще проявления отсрочены на продолжительный срок – от двух недель до месяца. В момент укуса клещ выпускает в кровь жертвы слюну, в которой содержится небольшое количество боррелий, которые начинают активно размножаться, при большой концентрации с током крови могут проникать в различные органы, включая центральную нервную систему, сердце, суставы, печень и другие. Боррелии способны образовывать споры, а при гибели выделяют опасный эндотоксин, который вызывает общую интоксикацию организма.
Новые исследования в области педиатрии свидетельствуют о том, что исследование клеща (после извлечения его из раны) неэффективно. При укусе гораздо важнее извлечь паразита и наблюдать за больным пациентом. Часто педиатры назначают одноразовую дозу антибиотика внутрь ребенку в определенной дозе. Это касается деток с 3 лет и старше.
При заражении боррелиозом, покраснение появится через несколько дней после укуса клеща – круглое пятно, которое постепенно расширяется и меняет очертания. Постепенно пятно приобретает вид бледного кольца в центре которого красное приподнятое над уровнем кожи образование. При появлении мигрирующей эритемы (так называется это пятно), необходимо срочно обратиться к врачу – чем раньше начато лечение, тем больше шансов на выздоровление без последствий.
Клещи не любят солнечные открытые места, предпочитают затенные прохладные и влажные участки. Максимальная активность клещей в мае-июне и вторая волна сентябрь-октябрь. Обязательно осматривайте ребенка, особенно обращаяйте внимание на открытые участки тел, клещ не кусает сразу, он может блуждать в поисках удобного места до нескольких часов. Отправляясь в лес или парк, используйте репелленты. Если паразит все же присосался, старайтесь удалить его как можно быстрее, но при этом аккуратно, соблюдая все правила.
Синдром Коксаки или его еще называют вирусной экземой «Рука-нога-рот» вызывается разными штаммами энтеровирусов и вирусами Коксаки. Обитает эта инфекция преимущественно в азиатских странах, а в Европу часто завозится с морских курортов. Хоть летом и осенью риск подхватить эту хворь больше, отдельные случаи встречаются круглый год. Передается от больного человека здоровому воздушно-капельным, фекально-оральным (грязные руки) и водным путем. Инкубационный период (от попадания микроба в организм до первых симптомов болезни) — 3-6 дней. Чаще болеют дети, но взрослые тоже могут подхватить эту инфекцию.
У заболевшего поднимается температура, иногда до высоких цифр, возможна диарея, а через 2-4 суток появляются характерные высыпания во рту, на ладонях и подошвах (реже — по всему телу и на голове). Если кроха отказывается от еды и жалуется на боль в ротике, осмотрите слизистые губ, щек, языка. Там можно заметить пузырьки и язвочки. На ручках и ножках возникают прыщики, похожие на укусы комаров или отдаленно напоминающие ветрянку. Как правило, высыпания продолжаются 2-3 дня, а еще через 4-7 дней бесследно исчезают.
Сыпь может сопровождаться зудом, иногда довольно сильным, в таком случае врач может прописать противоаллергические средства, дабы облегчить состояние пациента. В остальном же какого-то особого лечения не требуется: болезнь неприятная, но проходит сама по себе. Ваша задача — отпаивать, чтобы не допустить обезвоживания, и вовремя сбивать температуру. Если язвочки во рту причиняют боль, можно применять полоскания отваром ромашки, содовым раствором, а также давать обезболивающие на основе парацетамола или ибупрофена. Сыпь на коже смазывать чем-либо нецелесообразно, специальные мази могут быть назначены при выраженном зуде, или если из-за расчесов возникло нагноение.
При тяжелом течении может потребоваться лечение в стационаре, но, к счастью, это случается нечасто. Существуют и другие варианты болезней, которые вызваны энтеровирусами и вирусами Коксаки и сопровождаются сыпью.
Сопровождается появлением розовых или жемчужно-белых бугорков, диаметром в несколько миллиметров, в центре которых находится маленькое углубление. Высыпания могут появляться на разных частях тела, кроме стоп и ладоней, в этих местах бывает очень редко. По своей сути — это вирусная инфекция, с которой легко должна справиться иммунная система. Педиатры рекомендуют сделать анализ на витамин D, так как его дефицит, в первую очередь, дает сбой в работе иммунной системы.
Источник: instagram @drkorotkova_natalya
Контагиозный моллюск – вирусное заболевание, характеризующееся высыпаниями на коже и слизистых оболочках в виде мелких, плотных узелков с углублениями в центре. Это заразное заболевание с инкубационным периодом около 5 недель, при котором происходит и самозаражение. Излюбленным местом моллюсков является лицо, шея, область бедра, боковая поверхность туловища. Инфекция чаще всего поражает детей от года до 10-11 летнего возраста, передается при непосредственном контакте от человека к человеку. Правда, в детских садах, где малышей много, контагиозный моллюск может передаваться через предметы, например – игрушки, особенно мягкие.
Коревая сыпь обладает ярко выраженными особенностями. Первые высыпания в виде небольших узелков розового цвета (папулы и крупные пятна) появляются на слизистой губ и неба. Ребенок похож с этими пятнами на леопарда. Это абсолютный признак кори, который, к сожалению, часто остается незамеченным. Вскоре у ребенка повышается температура (до 39–40 °С), появляются небольшие, величиной с гречневое или просяное зернышко, узелки (врачи называют их папулами) розового цвета без водянистого содержимого. Первые высыпания появляются за ушами и на спинке носа. К концу первых суток сыпь покрывает все лицо, шею, начинает распространяться на грудь и верхнюю часть спины. На вторые сутки сыпь полностью покрывает туловище и на третьи — конечности.
При неосложненном течении болезни на 4-й день после появления первых элементов сыпи начинается период выздоровления: температура нормализуется, папулы становятся более плоскими, красные пятна превращаются в светло-коричневые. Время, в течение которого происходит угасание сыпи, называется периодом пигментации.
Коревую сыпь не нужно смазывать зеленкой, как это делается, например, при ветрянке. Во время кори, если нет температуры, ребенка можно купать. Глаза малыша нужно промывать теплой кипяченой водой или раствором соды несколько раз в течение дня.
В период острого течения болезни малыш должен соблюдать постельный режим, доступ здоровых членов семьи, не болевших корью и не получавших вакцину от этой болезни, нужно ограничить. Но это ненадолго: на пятый день от начала высыпаний малыш уже не заразен.
Что важно знать о вакцине КПК (корь, краснуха, паротит)! Моновакцины от кори нет. Если ребенок, например, переболел краснухой, то вводить вакцину КПК можно и нужно. Вирус кори в вакцине хоть и жив, но очень слаб. И успех вакцинации может зависеть от самого процесса манипуляции. Например, обильное протирание места укола спиртом, если не дать спирту высохнуть, то попадание небольшого количества спирта в срез иглы может существенно снизить эффективность вакцины. Вакцина вводится подкожно, а не внутримышечно.
Разновидность аллергии, которая проявляется через высокую чувствительность организма ребенка. Сопровождается отеком какого-то участка тела, красными волдырями, зудом. Данные симптомы могут длиться как пару часов, так и несколько дней.
Одни детки реагируют на клубнику, цитрусовые, красную икру, а другие — на перепады температуры. Бывает, вышли в холодное время года на улицу — и вдруг на лице, руках, голенях крохи появились красные зудящие пятнышки. Крапивница!
Такие пятнышки либо проходят сами, либо припухают, превращаясь в волдыри. Кроха при этом становится беспокойным, теряет сон и аппетит, ведь кожа нестерпимо чешется! Если малыш отреагировал крапивницей на еду, дайте ему детское средство от аллергии в возрастной дозе и внесите опасный продукт в запретный список. А если на холод — то сразу же согрейте кроху!
Помимо холодовой крапивницы существует еще и тепловая. Проведите по детской кожице черенком ложки, слегка нажимая (но так, чтобы не причинить дискомфорта, а тем более боли!). Если на тельце крохи остается красный припухший след, склонность к крапивнице налицо! Обязательно обсудите эту ситуацию с доктором!
Сейчас также существует вирусная теория происхождения крапивницы.
Сыпь при краснухе обычно очень мелкая, в виде розовых пятнышек круглой или овальной формы величиной с булавочную головку.
При краснухе сыпь появляется сначала на лице и шее. Затем в течение нескольких часов она распространяется по всему телу, локализуясь преимущественно на сгибах ручек и ножек, ягодицах, спине. На других участках тела она более скудная.
Пятнышки и папулы при краснухе держатся совсем недолго: при легком течении болезни к моменту появления сыпи на ножках лицо от нее уже очищается. Сыпь обычно не причиняет малышу серьезного беспокойства и полностью исчезает через 2–3 дня после начала болезни, не оставляя следов. Обрабатывать высыпания мазями или спиртовыми настойками не нужно.
Купать ребенка во время болезни можно и даже нужно каждый день. Если малыш температурит, осторожно обработайте детскую кожицу смоченной в воде пеленкой. Ни в коем случае не купайте малыша в травах или морской соли. Это вызовет еще большее раздражение.
Температура у ребенка нормальная? Приготовьте ему ванну. Как можно чаще давайте питье. У детей редко бывают осложнения после болезни.
Источник: instagram @doctor_guseynova
Начинается с высокой температуры. Затем подключается мелкопятнистая сыпь до 3-5 мм, увеличиваются задне-шейные лимфатические узлы. Как все инфекции, сопровождаемые сыпью, краснуха очень заразна. Если вы подозреваете, что у малыша может быть краснуха и еще не дошли до доктора, который бы это опроверг, изолируйте малыша, чтобы другие не заразились. Особенно опасна краснуха для беременных женщин. Вирус обладает способностью преодолевать плацентарный барьер и может серьезно навредить развивающемуся эмбриону. Поэтому, если женщина не болела краснухой, врачи рекомендуют до наступления беременности сделать прививку от этого вируса.
Менингококцемия — одна из форм менингококковой инфекции. Другими словами — менингококковый сепсис. Чаще всего (более чем в 85% случаев) сочетается с менингитом. Это самая тяжелая форма инфекции, которая может лишить жизни за 3-4 часа, и даже самые современные лекарства и лучшие врачи не в состоянии спасти четверть больных менингококцемией! Симптомы те же, что и для менингита, но самым ярким является сыпь: это кровоизлияния в кожу красного, бордового или фиолетового цвета, неправильной формы, напоминающие звезду. Чаще всего расположены на задней поверхности бедер, ягодицах, пальцах ног, могут быть разных размеров — от 1-2 мм до нескольких сантиметров. И, как бы эти высыпания не выглядели, они не исчезают при надавливании!
Чтобы понять, исчезают элементы сыпи от нажатия, возьмите любую емкость из прозрачного стекла (стакан, бокал, банка), и плотно прижмите ее кожу. Если сыпь бледнеет или исчезает совсем, скорее всего, опасности нет. Если же нет — срочно вызывайте «скорую»! Помощь нужно оказать в первые часы, так как счет идет буквально на секунды. 20 % пациентов погибают. Температуру обычно сбивают парацетамолом. Это и усыпляет бдительность родителей малыша, поскольку парацетамол считается легким жаропонижающим. Однако как раз при менингококцемии температура падает, если дать ребенку парацетамол. Все случаи менингококковой инфекции, даже не очень тяжелые, обязательно нуждаются в госпитализации в инфекционное отделение к устойчивому улучшению. То же касается и тех, у кого только подозревают эту болезнь: лучше перестраховаться, и убедиться, что угрозы нет, чем потерять хотя бы несколько минут!
Лечится это заболевание антибиотиками, первую дозу которых вводят врачи скорой помощи. Также пациенту делают капельницы и поддерживают функции жизненно важных органов: мозга, сердца, легких, почек.
В жаркие летние дни или в жарком помещении в холодное время года малыши легко перегреваются. Это связано с несовершенствами теплорегуляции организма ребенка. Из-за этого на детской кожице могут появиться мелкие пузырьки с прозрачной жидкостью внутри. Это потница!
Потница чаще всего группируется там, где «парниковый эффект» сильнее, то есть в кожных складочках. Появление сыпи при потнице обычно сопровождается покалыванием, перерастающим в зуд. Имейте в виду, что потница может возникать и при инфекциях, сопровождающихся высокой температурой и повышенным потоотделением.
Искупайте малыша в отваре череды. Обычно этого достаточно для исчезновения сыпи. Постарайтесь не перегревать малыша и следите за тем, чтобы воздух в комнате, где он находится, всегда был свежим и прохладным. Если потница долго не проходит — это может свидетельствовать о другом присоединившемся заболевании. В любом случае, если принятые меры не помогают, обратитесь к врачу.
Чаще всего потница — результат неправильного ухода за малышом. Если раздражение не проходит, надо обратиться к врачу! Народная медицина предлагает лечить потничку ваннами с настоями трав — череды, ромашки, календулы (не чаще трех раз в неделю), но есть риск пересушивания кожи и аллергии.
Температура в детской не должна превышать 20 °С. Проветривать комнату нужно регулярно. Как одевать ребенка? Ориентир: как себя плюс еще один слой одежды (кофточка или легкая пеленка, но опять же — смотрите по погоде).
Потница может свидетельствовать о слабом иммунитете, предрасположенности к аллергии, стать результатом неправильно подобранной смеси. Регулярная потница при тщательном уходе может быть признаком рахита у крохи.
Также ее называют внезапная экзантема. Этой инфекцией переболевают практически все дети до пятилетнего возраста, чаще всего между 9 месяцами и двумя годами. Вызывают ее вирусы герпеса 6 и 7 типов, которые мирно живут в организме у взрослых людей и периодически выделяются ими в окружающую среду со слюной и слизью из верхних дыхательных путей. Новорожденный кроха первые месяцы своей жизни защищен от этой напасти антителами, которые мама передала ему еще во время беременности. Но антитела расходуются, и приходит время вырабатывать свои. Источник инфекции обычно установить не удается, так как любой внешне здоровый взрослый может выделять этот вирус. Но не так важно, кто виноват, важнее правильно установить диагноз и адекватно действовать!
Итак, через 5-15 дней после заражения, возникают первые признаки. Обычно у малыша повышается температура, и держится 3-5 суток без каких-либо других симптомов. Чаще термометр покажет 38-39 град С, но иногда цифры достигают 40 и выше. Лихорадка при розеоле плохо поддается обычным жаропонижающим средствам, чем вызывает панику у родителей. При этом общее самочувствие маленького пациента остается более-менее удовлетворительным. Ребенок может стать капризным, но не лежит, он проявляет интерес к своим любимым играм и полностью не теряет аппетит.
На 4-5 день температура резко падает, а через несколько часов после этого появляется сыпь в виде розовых точек и мелких пятен на туловище, лице, за ушами. Эти высыпания не зудят, никак не беспокоят кроху, и пропадают бесследно за 2-4 дня. Очень часто этот симптом расценивают как аллергию на лекарства, которыми за те несколько дней, что держалась высокая температура, успели напичкать ребенка. Иногда розеолу путают с краснухой, так как при обеих этих инфекциях увеличиваются затылочные лимфоузлы. Главное отличие состоит в том, что при краснухе сыпь появляется в первые сутки, а при внезапной экзантеме — на 3-5 день.
У этой инфекционной болезни есть другие названия — детская лихорадка, псевдокраснуха. Ее часто путают с ОРВИ, аллергией или краснухой, поскольку эти заболевания имеют схожие симптомы. Имеет свои характерные особенности и сыпь при розеоле. Если надавить на пятнышко сыпи в течение 10-15 секунд, при розеоле оно устойчиво побледнеет, а при краснухе – не изменит цвет. Во время резкого повышения температуры тела при розеоле (лихорадочном состоянии) возможны фебрильные судороги у детей вплоть до потери сознания. В этом случае нужно немедленно вызвать врача! Однажды переболев, ребенок приобретает иммунитет к розеоле. Повторные приступы возможны, но весьма маловероятны. При постановке диагноза нужно помнить, что сыпь появляется далеко не всегда, бывает, что ребенок просто температурит несколько дней, а затем выздоравливает так же внезапно, как и заболел. Специфического лечения при этой инфекции нет. Главное — отпаивать малыша водой, чаем, компотом или специальными глюкозо-солевыми растворами и при необходимости использовать жаропонижающие. Грамотный педиатр может поставить диагноз «розеола» только лишь по тому признаку, что ребенок чувствует себя настолько плохо, что в буквальном смысле слова выносит мозг родителям. Значит, ждите высыпаний. Но их появление, как правило, говорят о том, что организм поборол инфекцию, и болезнь пошла на спад.
Несмотря на страшное название «лишай», эта болезнь не имеет отношения к грибковым поражениям, передающимся от бездомных животных. Это вирусная инфекция, но о ней ученым известно пока не так много. Она может начаться с соплей, кашля, небольшого недомогания, а может сразу стартовать с появления сыпи, без нарушения общего самочувствия.
Сыпь начинается с одного более-менее крупного розового пятна, до нескольких сантиметров в диаметре, через несколько дней появляются более мелкие элементы, в основном, на туловище, реже — на конечностях и лице.
Сыпь может сопровождаться умеренным зудом, а может никак не беспокоить пациента. Периодически то бледнея, то усиливаясь, высыпания держатся до 4-8 недель, после чего постепенно самостоятельно исчезают.
Источник: instagram @dr.marina.kaspiysk
Сыпь при скарлатине появляется сначала на влажных участках кожи: в паху, в подмышечных впадинах, на спине. Затем они распространяются по всему телу. Основным элементом сыпи является точечная розеола размером 1–2 мм розового цвета, при тяжелом течении болезни — с синюшным оттенком.
Сыпь при скарлатине всегда гуще и ярче в подмышечных впадинах, локтевых, паховых и подколенных сгибах, внизу живота и на внутренних поверхностях бедер. Носогубный треугольник остается бледным. Если у крохи нет температуры, обязательно искупайте его.
Не стоит купать ребенка в настоях трав, с добавлением масла эвкалипта или морской соли — это только усилит зуд. Купайте ребенка в простой воде, если у него нет высокой температуры. Чтобы скарлатина не дала осложнений, педиатры часто назначают антибиотик. Против сильнейшего зуда можно принимать антигистаминное средство.
Главный признак скарлатины – токсическая ангина. Миндалины сильно увеличиваются, температура зашкаливает. Позже добавляется мелкопятнистая сыпь, похожая на мелкие розовые точечки. Охватывает обычно всю поверхность тела, особенно сильно – в местах естественных складочках на теле, прежде всего, паховых областях, внизу живота. Скарлатиной болеют, как правило, маленькие дети, а ее первые симптомы очень схожи с ОРВИ. У ребенка повышается температура, он чувствует слабость и боль в горле. А через сутки на теле малыша появляется мелкая красная сыпь, ведь родители даже не подозревают, что имели дело не с простудой.
Высыпания скарлатины не затрагивают нос и кожу возле губ, так ее можно определить очень быстро. Но чтобы болезнь не дала осложнений на внутренние органы, педиатры часто назначают антибиотики, как и в случае с ангиной.
Себорейный дерматит — это воспалительное заболевание кожи, возникающее из-за повышенного выделения кожного сала с измененной структурой и воздействия определенных микроскопических грибков. Себорейный дерматит выглядит как участки воспаленной кожи, покрытые сальными чешуйками, чаще на волосистой части головы (молочные корочки младенцев), на лбу, носу, на щечных и заушных складках, груди, спине.
Удаляем правильно! Запомните: острыми предметами (расческой, ножницами, ногтями) удалять корочки нельзя ни в коем случае! Мало того что крохе больно, вы рискуете поранить нежную кожу и даже занести бактериальную инфекцию. Это очень опасно! За час до купания смажьте корочки на голове ребенка натуральным маслом. После этого наденьте хлопковую шапочку. Перед купанием снимите ее и аккуратно помассируйте кожу головы. Часть корочек отойдет сама, а те, что останутся, можно вычесать тупым гребешком с редкими зубчиками или щеточкой с натуральной щетиной. В случае ярко выраженных высыпаний назначают противогрибковое средство курсом.
Это заболевание ранее связывали с вирусом гепатита В, однако на сегодня такая связь не подтвердилась. Этот вид сыпи выглядит весьма угрожающе, хотя опасности не представляет.
Поначалу, как и при других экзантемах, отмечается легкое недомогание, возможно кратковременное повышение температуры, кашель, насморк. Затем, через 2-4 дня, появляется сыпь в виде красных пятен и прыщиков, которые могут сливаться между собой. Располагается симметрично, обычно на передней поверхности бедер чуть выше колен, над локтями, на ягодицах и по бокам туловища, при этом особо не беспокоит маленького пациента.
Ребенок практически не заразен, и при хорошем самочувствии может посещать коллектив. Как и при других вирусных высыпаниях, лечение не требуется, при выраженной сухости могут быть назначены смягчающие кремы, и некоторые другие симптоматические средства. Сыпь держится долго, до 2-3 месяцев, что приводит родителей в отчаяние и заставляет сменить не одного врача. При синдроме Днанотти-Крости нет смысла соблюдать какие-то строгие диеты, мазать волшебными мазями, «очищать печень» и сдавать бесконечные анализы. Действие вируса закончится, и неприятные симптомы исчезнут. Если вы будете сохранять спокойствие, то убережете вашего малыша от ненужных анализов, избыточного лечения и бессмысленных ограничений в еде и образе жизни.
Округлая бледно-розовая сыпь, диаметр которой может увеличиваться до трех сантиметров. Вызывает шелушение кожных покровов, зуд, поредение волос. В некоторых случаях, возможны разрастание зоны поражения, выделение гноя, при нажатии, и неприятного сладковатого запаха.
СТОП, ЛИШАЙ! Не разрешайте малышу трогать бездомных животных, а после игр с домашними питомцами приучайте обязательно мыть руки с мылом. Вырабатывайте у ребенка привычку переодеваться в домашнюю одежду по приходу домой и оставлять уличную обувь в прихожей. Пусть у вашего крохи будет отдельная расческа, мочалка, полотенце, постельное белье, своя одежда, шапка. Регулярно купайте ребенка, тщательно мойте волосы, просматривайте кожу; если выявили непонятные высыпания, признаки инфекции на коже и/или в волосах, как можно скорее обращайтесь к врачу! Советская практика, при которой ребенка обязаны госпитализировать и изолировать до 1,5-2 месяцев — давно в прошлом. Пациента можно лечить дома под наблюдением опытного дерматолога современными мазями. Чтобы болезнь миновала, педиатр назначает прием антибиотика. Как правило, ребенок считается заразным 21 день, после этого необходимо сдать анализы — соскоб высыпаний. И лишь при хороших показателях можно будет посещать детский коллектив.
Эти высыпания со страшным древнегреческим названием возникают у 30-50% детей, родившихся в срок, независимо от пола и расовой принадлежности. Это розово-красные небольшие пятна, прыщики или пузырьки с прозрачным или мутным содержимым. Расположены чаще на туловище, в области подгузника, на бедрах, иногда — на лице, реже — по всему телу. Обычно проявляются на 3-10 сутки после рождения, при этом аппетит и самочувствие ребенка не страдают.
Существуют разные теории происхождения токсической эритемы, однако ни одна из них и до сих пор не подтверждена. Однозначно понятно, что это состояние не требует лечения, не вредит здоровью малышей, не является аллергией, не повышает риск аллергических реакций в будущем и проходит самостоятельно через несколько дней, реже — за пару недель. Консультация врача нужна, если малыш выглядит вялым, плохо ест, у него повышенная температура тела или есть другие непонятные симптомы. Для установления диагноза токсической эритемы достаточно стандартного осмотра, однако анализы или другие исследования могут быть предназначены для исключения других недугов с похожими симптомами.
Чесотку иногда путают с потницей, поскольку интенсивность сыпи и сопровождающий ее зуд усиливаются в ночное время. Виновником возникновения сыпи является чесоточный клещ, поэтому болезнь никогда не проходит сама собой. Сыпь при чесотке возникает в складочках между пальчиками ручек, на внутренней стороне запястий, в локтевых сгибах и под мышками, вокруг пупка, на ягодицах, на бедрах и под носочками. То есть в тех местах, где клещу «уютнее» всего.
Типичная сыпь при чесотке — это красноватые узелки, которые со временем могут вскрываться с образованием кровянистых или гнойных корочек. Это происходит в случае присоединения вторичной бактериальной инфекции. Иногда чесотка осложняется дерматитом или пиодермией.
Виновником возникновения сыпи при чесотке является чесоточный клещ, поэтому болезнь никогда не проходит сама собой. Иногда родители, ошибочно принимая сыпь у ребенка за обычную потницу, откладывают визит к доктору. И усугубляют страдания малютки. Чтобы ребенок выздоровел, необходимо уничтожить клеща. Сделать это с помощью отвара трав невозможно, нужны современные фармакологические препараты. Их должен назначить доктор в зависимости от возраста малыша и тяжести протекания болезни. Чесотка сама по себе очень заразна, потому, если доктор не разрешает посещать детский коллектив, не стоит нарушать изоляцию ребенка. Также необходимо наблюдать всех членов семьи, в которой постоянно находится ребенок на предмет чесотки.
Аллергическое заболевание, для которого характерны: покраснение, отечность, сухое или влажное высыпание, состоявшие с маленьких пузырьков. Повреждаться могут щеки, спина, локти, грудь, колени, подбородок. В большинстве случаев, появляется у детей, склонных который к астме и аллергии. В некоторых странах экзему не выделяют в отдельную категорию высыпаний — это синоним атопического дерматита. И лечат ее соответствующим образом, меры лечения — такие же, как и при атопическом дерматите.
Искренне надеемся, что эта статья вам не пригодится. Желаем крепкого здоровья всей вашей семье! )
Мнение редакции может не совпадать с мнением автора статьи.
источник