
На цвет выделений влияют продукты питания, принимаемые накануне лекарственные препараты. Родители, которые следят за здоровьем своего малыша, заметят подобные изменения сразу. Если оттенок и состояние выделяемой мочи у ребенка изменились один раз, и до этого малыш ел, например, свеклу, поводов для беспокойства нет.
Детская моча должна быть светлая с оттенками желтого, прозрачная, без посторонних примесей.
Детская моча изменяет цвет в зависимости от активности. Ребенок может мочиться мутноватой мочой после сна. Если больше не наблюдается никаких патологических симптомов, на это не следует обращать внимание. Мутная моча бывает и у абсолютно здоровых малышей с утра. Одним из факторов мутности мочи может быть обезвоживание организма, нехватка питья. Детскому организму требуется вода из расчета 50 мл на килограмм веса.
Это естественные причины помутнения мочи у ребенка.
Однако непривычный цвет часто сигнализирует о серьезных проблемах со здоровьем. При этом в моче обнаруживается белок, превышение нормы лейкоцитов, эритроцитов.
Основные факторы, почему наблюдается мутная моча у ребенка:
- пиелонефрит;
- обезвоживание;
- длительный прием медикаментов, особенно антибиотиков;
- диабет;
- переизбыток витаминов;
- цистит;
- желтуха паренхимальная (моча мутная и темная);
- избыточное содержание солей.
Изменения прозрачности мочи у детей при некоторых распространенных заболеваний:
| Состояние мочи (прозрачность) | Патология |
|---|---|
| светлая моча, красного оттенка | травма мочевого пузыря, гломерулонефрит |
| мутная, темная моча | тяжелые ожоги, обезвоживание |
| мелкий песок в моче у ребенка | камни в мочевыделительных органах |
| мутная моча с примесями гноя, хлопьями | пиелонефрит |
| зеленоватая моча | гепатит |
Ребенка нужно непременно показать врачу и сдать дополнительные анализы при появлении таких симптомов:
- жжение;
- болезненные ощущения в животе;
- лихорадка;
- мутность не проходит длительное время.

Бесцветность выделений сохраняется до первого прикорма. После под влиянием потребляемых продуктов выделения могут принимать оттенки от пшеничного до янтарного.
Вместе с помутнением мочи может проявиться осадок. По форме и происхождению он бывает органическим, кристаллическим и хлопьевидным. Немного мутная моча с осевшими кристаллами показывает увеличение солевой концентрации. Такое состояние может вызвать развитие мочекаменной болезни, камней и песка в почках. Органические клетки оседают при наличии инфекций мочеполовой системы. Часто это отслоившиеся клетки эпителия. Мутный осадок с белыми хлопьями у ребенка требует дополнительного анализа суточных выделений для выявления патологии.
Появление мутности, сопровождаемое осадком может свидетельствовать о сахарном диабете. Признаком этого будет сладковатый запах мочи, который нельзя не заметить. Необходима консультация врача, который назначит медикаментозное лечение с инъекциями инсулина, откорректирует питание.
Иногда причиной изменения цвета мочи у ребенка, мутности становится механическая желтуха. Вследствие распада гемоглобина выделения приобретают пивной оттенок. Желто-зеленый цвет урины означает наличие печеночных колик. При гепатите у ребенка моча выделяется очень темной (почти коричневой) из-за выведения излишков желчи.
О развитии воспаления в мочевыводящих путях свидетельствует изменившийся цвет выделений, помутнение, появление песка, хлопьев, крови, слизи. Часто причиной воспалений становятся простуды, перенесенные инфекционные заболевания.
Основным показателем заболеваний почек является моча с осадком, одновременно в анализе мочи ребенка обнаруживается вымываемый из организма белок. Из этой группы болезней почек у детей чаще встречается пиелонефрит. Возможны гломерулонефриты, когда клетки иммунной системы негативно воздействуют на почки, вызывая разрушение органа.
Мочеиспускание хлопьями сопровождает воспаления мочевого пузыря и мочеточника. Часто это цистит у девочек. Инфекция может развиваться при врожденных патологиях. Застой или обратный ток мочи является основным фактором, вызывающим развитие патогенной микрофлоры, соответственно помутнение и изменение цвета.
Воспалительные процессы, сопровождающие повышением температуры, могут вызвать мутность мочи, окрашивание мочи в темные цвета. Тяжелые инфекционные поражения сопровождаются болезненными ощущениями, резью, наличием в выделениях хлопьев, гноя. Моча приобретает резкий неприятный запах.
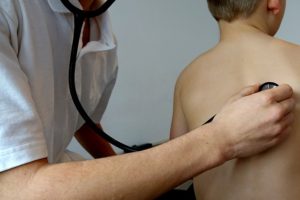
Самый информативное исследование для определения обменных процессов, состояния мочеполовой системы – общий анализ мочи. Анализируется количество мочи, ее состав, цвет, наличие примесей. Для анализа нужна утренняя порция мочи ребенка. После проведенного обследования специалист может назначить дополнительные анализы мочи для уточнения диагноза:
- проба по Зимницкому, анализ мочи по Нечипоренко;
- бакпосев мочи для обнаружения инфекционных возбудителей;
- УЗИ почек, мочевого пузыря;
- урография.
Когда помутнение мочи можно напрямую связать с питанием, достаточно откорректировать рацион ребенка. Если добавляются боли при мочеиспускании, высокая температура, озноб, вялость, осадок, хлопья в моче, следует обратиться за консультацией к специалисту.
Терапевтические меры направлены на лечение основного недуга. Комплексное воздействие включает прием медикаментов, нормализацию образа жизни, правильное питание, профилактику обострений. При воспалении назначаются противовоспалительные препараты, при инфекциях – антибиотики.
Правильный рацион важен для снятия нагрузки на почки. Строго исключить следует полуфабрикаты, консерванты, сладкую газировку, продукты с красителями. Повысить иммунитет помогут назначенные доктором витаминные комплексы, рекомендованные для определенного возраста. Важно обеспечить необходимый режим питья, употреблять достаточное количество жидкости.

- потребление воды в достаточном для определенного возраста количестве;
- правильное питание (умеренное потребление мяса, кислых фруктов, щавеля, молочных продуктов, соли);
- тщательная гигиена наружных половых органов;
- важно своевременно опорожнять мочевой пузырь;
- закаливание, мероприятия для повышения иммунитета, одновременно нужно избегать простудных заболеваний.
К негативным факторам, вызывающим воспалительные процессы мочеполовой системы относится купание в водоемах с грязной водой, переохлаждение, тяжелые физические нагрузки, синтетическая одежда, прием антибиотиков без контроля врача. Своевременно начатое лечение поможет не запустить заболевание, избежать дальнейших рецидивов.
источник
Многие годы пытаетесь вылечить ПОЧКИ?
Глава Института нефрологии: «Вы будете поражены, насколько просто можно вылечить почки просто принимая каждый день.
В нормальном состоянии моча обладает желтоватым цветом, интенсивность которого может немного варьироваться, а сама жидкость прозрачная. Процедура мочеиспускания при отсутствии отклонений не сопровождается дискомфортными и неприятными ощущениями, что говорит о нормальном функционировании всей мочевой системы и организма в целом. В некоторых случаях при беременности женщины наблюдают у себя такой симптом, как мутная моча. Заметить эти изменения несложно, поскольку анализы мочи за период беременности осуществляется неоднократно, поэтому у женщины есть возможность проследить состояние жидкости на разных этапах времени, отметить изменения ее цвета, а также консистенции.
Иногда моча может иметь светлый оттенок, иногда становится более темной, в отдельных случаях эта жидкость может приобретать мутное состояние. Мутная моча при беременности, как правило, сигнализирует о наличии некоторых изменений в организме женщины, при этом причины возникновения подобного явления могут нести как безобидный, так и вполне опасный для здоровья характер. Чтобы выяснить, насколько опасной может быть мутная моча при беременности, необходимо знать природу этого явления и причины, спровоцировавшие состояние.
Если Вы заметили, что моча неожиданно стала мутной или изменила состояние, не стоит сразу же паниковать, возможно, причиной тому послужило изменение рациона питания. Тогда этот симптом исчезнет самостоятельно в течение суток. При употреблении в пищу такого продукта, как свекла, моча может обогатиться красными пигментами, которые содержатся этом овоще, поэтому вполне естественно наблюдать появление красноватого оттенка. От сока, содержащегося в ягодах винограда (зеленые сорта), моча у беременной женщины может стать практически белого цвета.
Изменения цвета особенно часто наблюдаются по утрам, ведь именно в это время суток моча находится в наиболее концентрированном состоянии. Что же касается рациона, не следует категорично избегать употребления в пищу продуктов, обладающих свойством вносить изменения в цвет мочи, просто необходимо соблюдать меру и дозировать их прием в пределах нормы.
Женщинам в период беременности также не стоит забывать о вредном влиянии на здоровье жирной или острой пищи, поэтому злоупотребление ими также нежелательно.
Такое явление, как мутная моча в период беременности, может быть обусловлено слишком малым потреблением жидкости. Стоит придерживаться хотя бы минимальной суточной нормы потребления воды (не менее 1,5 л), а также дополнять ее чаями, компотами, минеральной водой, травяными отварами, ягодными морсами и т. п. Моча при беременности может подвергнуться изменениям цвета вследствие приема некоторых медикаментов. Это могут быть витамины, назначаемые врачом для поддержания организма женщины в период беременности, или же лекарственные препараты. В любом случае, необходимо в обязательном порядке проконсультироваться со специалистом, назначившим их, о возможных изменениях в состоянии мочи.
Неестественный цвет мочи может также свидетельствовать о наличии определенных заболеваний. Если изменения состояния данной жидкости не проходят в течение нескольких дней, это является тревожным сигналом, который требует обязательного посещения врача для установления точного диагноза во избежание серьезных заболеваний и тяжелых последствий. Существуют некоторые причины и факторы, оказывающие непосредственное влияние на состояние мочевой жидкости и вызывающие такое явление, как мутная моча, которое недопустимо для организма беременной женщины.
Первым из таких факторов является фосфатурия. Другими словами, в составе мочи наблюдается высокое содержание фосфатов, мутная моча при беременности в таких ситуациях обусловлена солями, содержащимися в ней. Кроме этого отклонения, ей может быть присущ молочный цвет. Медики различают несколько видов истинной или симптоматической фосфатурии.
Последствия высокого содержания фосфатов в мочевой жидкости могут быть очень серьезными:
- мочеиспускание, сопровождающееся дискомфортными ощущениями (появлением зуда, жжения);
- учащение позывов к мочеиспусканию;
- риск формирования почечных камней;
- воспалительные процессы;
- отклонения в функционировании мочевыделительной системы.
Мутная моча также вызывается оксалурией, т. е. большим количеством оксалатов, присутствующих в организме. В период беременности подобное нарушение может возникнуть из-за присутствия в рационе женщины таких продуктов, как шоколад, какао, кофе и пр. Все они содержат щавелевые кислоты. Кроме этого, оксалурия может быть результатом развития некоторых болезней: заболеваний крови, сахарного диабета, болезней печени.
При оксалурии возникают болезненные ощущения при мочеиспускании и внизу живота. Третий фактор, из-за которого может наблюдаться мутная моча в период беременности, – выпадение в осадок таких элементов, как ураты (их присутствие в составе свежей мочи является патологическим явлением). Это отклонение называется уратурией и чаще всего возникает вследствие неправильного питания, а также недостатка в организме витамина В. Результатом подобной проблемы становится мочекаменная болезнь.
Мутная моча может свидетельствовать и о других отклонениях в период беременности:
- пиурии, связанной с обнаружением лейкоцитов (воспалительный процесс);
- бактериурии, обусловленной накоплением бактерий в мочевой жидкости (вызывается стафилококком, кишечной палочкой, энтерококком, синегнойной палочкой и др.);
- хилурии, связанной с наличием лимфы в мочевой жидкости (лимфа попадает туда по причине повреждения лимфатических сосудов из-за воспалительного процесса, нарушающего ее отток);
- пневматурии (наличии газов, которые выделяются вместе с мочевой жидкостью).
При обнаружении мутной мочи специалист не использует первично полученные им данные. Пациентке назначается повторная сдача анализа, поскольку мутное состояние может быть вызвано пищевыми продуктами, а также витаминами, как уже говорилось ранее. Если же мутная моча при беременности обусловлена другими причинами, врач назначает курс лечения в зависимости от того, почему возникло подобное отклонение.
Специалист может назначить лечение антибиотиками, препаратами, созданными на травяной основе, диетическое питание. Из профилактических мер можно выделить неукоснительное следование рекомендациям гинеколога, соблюдение правильной диеты, своевременное посещение врача и избегание стрессов.
Достаточно частой урологической патологией у маленьких пациентов являются соли в моче у ребенка. То есть, моча, которая является биоматериалом, выводящим из организма все продукты его жизнедеятельности, перенасыщена определенными видами минералов. Тип солей при этом полностью зависит от уровня pH мочи ребенка. В том, от чего в моче маленького пациента присутствуют соли, и как с этим явлением бороться, разбираемся в материале ниже.
Важно: чтобы не пропустить развитие мочекаменной болезни у маленького пациента, стоит регулярно (хотя бы один раз в год) сдавать мочу на общий анализ. В этом случае пропустить развитие патологии будет сложно, а значит, лечение будет максимально эффективным.
Всегда стоит помнить, что родители обязаны обратится к семейному врачу в том случае, если моча ребенка постоянно мутная
Всегда стоит помнить, что родители обязаны обратится к семейному врачу в том случае, если моча ребенка постоянно мутная. При этом разовое явление не должно вызывать беспокойства у родителей. Скорее всего, имеет место быть сбой в питании малыша. Если же мутность стабильно сохраняется в течение 2 и более дней, это уже повод для более тщательной диагностики.
Важно: если упустить момент и не обратить внимания на наличие солей в моче, то со временем их кристаллы станут оседать в лоханках почек более плотно, что приведет к образованию камней в почках. А это уже более сложное и дорогостоящее лечение.
В моче ребенка в большинстве случаев диагностируют виды солей, приведенные ниже.
Оксалаты — одни из самых часто встречающихся солей у детей
Одни из самых часто встречающихся солей у детей. Как правило, оксалаты образуются в организме ребенка по таким причинам:
- Чрезмерное употребление продуктов, богатых витамином С. Это щавель, шпинат, ревень, все цитрусовые, малина, клюква, шиповник и черная смородина.
- Наличие у ребенка патологических состояний в органах ЖКТ. Таковыми являются, как правило, язва желудка и двенадцатиперстной кишки.
- Патологические процессы в почках и мочевыделительной системе. Чаще всего это пиелонефрит или гломерулонефрит, цистит и пр.
- Сахарный диабет. Это заболевание является вестником нарушенного обмена веществ, что и приводит к повышенной минерализации в организме.
Повышенная концентрация уратных солей в организме ребенка связана с чрезмерным употреблением красного мяса (баранина и говядина)
Для лечения почек наши читатели успешно используют Ренон Дуо. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Повышенная концентрация уратных солей в организме ребенка связана с чрезмерным употреблением таких продуктов:
- Красное мясо (баранина и говядина);
- Рыбные консервы в идее шпрот, скумбрии и пр.;
- Бобовые (горох, чечевица, нут);
- Субпродукты (сердце, легкие, печень и пр.).
- Также причиной перенасыщения организма солями уратов может стать сильное токсическое отравление с последующей рвотой и обезвоживанием.
Как правило, высокая концентрация фосфатов говорит о том, что в организме ребенка идет воспалительный процесс
Как правило, высокая концентрация фосфатов говорит о том, что в организме ребенка идет воспалительный процесс. При этом в основном уровень pH мочи малыша смещен в щелочную сторону. Именно в щелочной среде бактерии приживаются и размножаются лучше всего. Причинами высокого содержания фосфатов в организме маленького пациента могут стать такие патологии:
- Острый или хронический цистит. При этом у маленьких детей до 3 лет диагностировать состояние можно только по анализам крови и мочи.
- Гиперпаратиреоз. Нарушение в работе эндокринной системы, которое приводит к нарушению pH мочи.
- Синдром Фанкони.
Помимо этого увеличение солей фосфатов в крови может произойти на фоне злоупотребления такими продуктами как щелочная минеральная вода, большое количество морепродуктов, молоко козье.
Важно: единичные случаи увеличения фосфатов в моче малыша могут произойти на фоне сильного отравления, сопровождающегося рвотой, и повышением температуры на продолжительное время.
Также при диагностике (анализе мочи) в некоторых случаях у ребенка могут быть выявлены соли гиппуровой кислоты, сульфаты калия или кальция, и соли мочекислого аммония.
Симптомами наличия любого вида солей в моче ребенка является болезненность внизу живота или в области почек
- ;
- Частое мочеиспускание с ощущением жжения или резей в мочеиспускательном канале;
- Возможно наличие крови в моче, что свидетельствует об увеличении кристаллов солей, которые и травмируют мочевыводящие пути при прохождении через них с мочой.
При проведении общего анализа мочи лаборант вносит в результаты исследования отметки в виде знака «+» напротив выявленного типа солей. При этом чем большее количество плюсов, тем выше концентрация минералов. Допустимой нормой считается наличие 1-2 плюсов. Ели их количество больше, то это свидетельствует о солевом диатезе, что требует срочной коррекции или лечения (в зависимости от причины патологии).
Важно: в моче ребенка младенческого возраста (0-12 месяцев) повышенное содержание солей может встречаться либо из-за врожденных почечных патологий, либо из-за несоблюдения кормящей мамой режима питания. К нему относят злоупотребление шоколадов и всеми вышеперечисленными продуктами питания, внесенными в список потенциально нежелательных.
При уратах назначают фрукты и овощи в сыром или тушеном виде
Если повышенная концентрация солей не вызвана в организме ребенка патологическим процессом, а является лишь следствием нарушенного режима питания, то патологию корректируют диетой и питьевым режим. Последнее обязательно при любом из видов солей, чтобы обеспечить быстрое, мощное и качественное промывание лоханок почек от скопившихся минералов и кристаллов солей во избежание мочекаменной болезни. В остальном же подбор диеты направляют на изменение pH мочи и предотвращения дальнейшего оседания солей.
Так, при уратах назначают такое питание:
- Фрукты и овощи в сыром или тушеном виде;
- Крупяные каши и супы;
- Кисломолочная продукция;
- Обильное питье подкисленной лимонным соком воды (не менее 1-1,5 литра).
Полностью ограничить при уратах такие продукты:
- Все виды красного мяса;
- Шоколад;
- Субпродукты;
- Копчености.
Также показано употребление доставочного количества жидкости. Вода, чаи и компоты должны составлять не менее 1,5 литра в день.
В случае повышенной концентрации оксалатов ребенку следует давать такие продукты:
- Отруби и крупяные каши;
- Картофель;
- Морепродукты.
Ограничить полностью все продукты, содержащие витамин С в избытке. Таковыми являются щавель, цитрусовые, наваристые мясные бульоны, петрушка, черный шоколад, кондитерские изделия.
Если в организме ребенка выявлена большая концентрация солей, а диетотерапия не помогает должным образом, то для уменьшения солевого диатеза применяют лекарственную терапию
Если в организме ребенка выявлена большая концентрация солей, а диетотерапия не помогает должным образом, то для уменьшения солевого диатеза применяют лекарственную терапию. Так, при уратах терапия направлена на устранение причины образования минералов. Поскольку причиной может быть как банальное отравление, так и сложная глистная инвазия, то диагностика должна быть максимально тщательной. По полученным результатам назначают препараты. Но для быстрого и качественного растворения уратов назначают препарат «Блемарен».
Поскольку причина отложения в почках фосфатов кроется в большинстве случаев в неправильном питании, то основным методом лечения является диетотерапия. А для усиления её эффекта назначают препараты, которые снижают секрецию желудочного сока. Как дополнительная и поддерживающая терапия могут быть назначены БАДы и био-добавки мочегонного типа.
Чтобы вывести из организма ребенка соли-оксалаты, необходимо насытить организм витаминов В. Для этого малышу назначают препарат «Пиридоксин». Курс внутримышечных инъекций составляет 5 уколов. Дозировку препарат подбирают сугубо индивидуально, в зависимости от сложности течения патологии у малыша, его возраста и веса.
Важно: при лечении оксалатов «Пиридоксином» нужно обращать внимание на индивидуальную переносимость препарата.
Для лечения почек наши читатели успешно используют Ренон Дуо. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Стоит понимать, что если в моче ребенка обнаружена концентрация солей смешанного типа, то маленького пациента необходимо госпитализировать и провести комплексное лечение. Как правило, курс терапии длится не менее 1 месяца. При этом важно устранить причину образования солей в почках малыша. Необходимо понимать, что если на фоне медикаментозного лечения игнорировать диетотерапию и питьевой режим, то все усилия медиков будут сведены к нулю.
Важно: если у ребенка солевой диатез является следствием почечной патологии, то при успешном его лечении необходимо проводить постоянный контроль за состоянием здоровья малыша и под наблюдением специалиста выполнять профилактическое лечение солей курсами (не менее двух раз в год).
Любые отклонения в анализах у ребёнка настораживают родителей. В раннем возрасте и у детей постарше при воспалительных процессах в мочевыводящих путях наблюдается такое неприятное явление, как помутнение мочи.
У ребёнка цвет выведенной жидкости может резко отличаться от привычного состояния урины. Если в предыдущий день в меню не присутствовала морковь либо свёкла, придающая моче красноватый либо оранжевый оттенок, то нужно обязательно посетить уролога, выяснить причину отклонения.
- Причины помутнения мочи у детей
- Мутная моча как признак патологий
- Симптомы и лечение
- Полезные советы
В большинстве случаев непривычный цвет жидкости в горшке после мочеиспускания свидетельствует о негативных процессах в организме. При сдаче анализа медики выявляют увеличенное количество лейкоцитов, белок, эритроциты в моче. Иногда проблема возникает при неправильном питьевом режиме, употреблении определённых продуктов.
Основные причины мутной мочи у детей:
- цистит (чаще у девочек);
- пиелонефрит;
- сахарный диабет;
- паренхимальная желтуха (моча не только мутнеет, но и темнеет);
- обезвоживание организма при неукротимой рвоте, диарее, длительном пребывании в душном помещении либо на жаре;
- сахарный диабет;
- тяжёлые ожоги;
- отравление;
- за день ребёнок выпил мало жидкости;
- гипервитаминоз;
- употребление сильнодействующих препаратов, особенно, антибиотиков;
- избыточное накопление солей: уратов, оксалатов, фосфатов;
- включение в меню продуктов с искусственными красителями, раздражающими веществами, провоцирующими болезни мочевыделительной системы.
Здоровый цвет мочи – светло-жёлтый, прозрачный, без примесей, осадка и крови. «Хлопья», песок, изменение оттенка жидкости либо помутнение нередко развивается при размножении патогенных микроорганизмов в мочевыводящих путях.
Узнайте о том, что значат диффузные изменения почек и как лечить сопутствующие заболевания.
Как лечить кисту левой почки? Эффективные варианты терапии описаны в этой статье.
Неприятное явление нередко развивается на фоне других признаков, указывающих на развитие патологии мочевыводящих путей. При инфекционных заболеваниях у детей поднимается температура. В моче видны хлопья белка, присутствует осадок, слизь, сгустки крови. Выявление дополнительных симптомов говорит об интоксикации организма, проблемах в работе почек, мочевого пузыря.
«При каких заболеваниях может быть мутная моча у ребёнка?» Этот вопрос часто задают урологам родители, столкнувшиеся с непонятным явлением.
Для постановки диагноза, выяснения причины отклонения важно обследовать юного пациента, узнать питьевой режим, рацион, обратить внимание на симптомы, свидетельствующие о возможном развитии воспалительного процесса. При диагностике болезней по изменению цвета и прозрачности урины нефролог обязательно учитывает и других признаки.
У грудничков органы мочевыделительной системы работают ещё не в полную силу, возможно временное изменение оттенка урины, пока крошечный организм приспосабливается к жизни. Иногда проблема появляется при введении в рацион новых продуктов.
Характерные изменения состояния мочи:
- светло-красный оттенок – развитие гломерулонефрита, травмирование оболочки мочевого пузыря;
- хорошо заметен мелкий песок на дне ёмкости с уриной – развитие мочекаменной болезни;
- тёмно-жёлтая, мутная моча – обезвоживание, тяжёлая степень ожога, гидронефроз;
- зеленовато-жёлтый оттенок – гепатит;
- мутная моча с хлопьями, гноем, белым осадком – высока вероятность развития воспаления почек – пиелонефрита.
Основные методы диагностики:
- общий анализ мочи;
- УЗИ почек;
- биохимический анализ крови;
- анализ мочи по Зимницкому и Нечипоренко;
- бакпосев мочи для выявления инфекционных агентов;
- ультразвуковое исследование мочевого пузыря;
- урография мочевого пузыря.
Основные признаки, сопровождающие инфекционные заболевания мочевыводящих путей:
- мутная моча;
- дискомфорт в нижней части живота, области поясницы;
- болезненность во время мочеиспускания;
- повышение температуры;
- лихорадка, озноб;
- в моче появляются посторонние примеси: кровь, осадок, «хлопья», гной;
- белки глаз и оттенок кожи изменяются с привычного на жёлтый;
- моча приобретает неприятный запах;
- ребёнок беспокойный, плаксивый;
- снижается аппетит, ухудшается сон;
- развивается рвота;
- нарушение стула (диарея);
- появляется слабость, ребёнок вялый.
Рекомендации для восстановления качества мочи при отсутствии бактериальной инфекции:
- достаточно нормализовать питьевой режим;
- придётся изменить рацион (отказаться от полуфабрикатов, сладкой газировки, наименований с консервантами и красителями);
- важный момент – употребление витаминно-минеральных комплексов согласно нормам для определённого возраста;
- если помутнение мочи возникло на фоне приёма антибиотиков, то по окончании курса терапии важно принимать пробиотики, пить достаточно жидкости для выведения избытка накопленных лекарств из организма.
Терапия патологических процессов зависит от диагноза, поставленного нефрологом или урологом. Во время лечения важны советы опытного педиатра и гастроэнтеролога, если инфекция мочевыводящих путей развилась на фоне проникновения кишечной палочки, условно-патогенных бактерий, населяющих желудочно-кишечный тракт.
Узнайте о том, что такое никтурия у женщин, о симптомах и лечении заболевания.
О причинах образования камней в почках и об устранении провоцирующих факторов написано в этой статье.
Перейдите по адресу http://vseopochkah.com/bolezni/drugie/rak.html и прочтите о прогнозах после удаления рака почки у женщин.
Основные группы препаратов для купирования воспалительного процесса:
- антибиотики. Детям подходит Ампиокс, Карбенициллин, Ампициллин, препараты группы цефалоспоринов. В раннем возрасте сильнодействующие составы – аминогликозиды не назначают;
- диуретики (мочегонные лекарства). Фуросемид, Диакарб, Гипотиазид, Верошпирон. Природные диуретики: арбуз, клюквенный морс, чай из листьев брусники, укропная вода;
- общеукрепляющие составы, витаминно-минеральные комплексы;
- препараты, растворяющие соли. Канефрон (драже с 6 лет), Блемарен (с 12 лет), Уролесан (сироп – с 1 года, капсулы и капли – с 7 лет);
- спазмолитики. Масло из плодов фенхеля, укропная вода, М-холиноблокатор прифиния бромид, мятный чай, Платифиллин;
- анальгетики. Парацетамол, Панадол, Ибупрофен, Нурофен.
Как предупредить помутнение мочи у ребёнка? Медики рекомендуют изучить список факторов, провоцирующих негативные процессы в почках и мочевом пузыре.
- употребление чистой воды согласно нормам для определённого возраста;
- правильное питание, отказ от вредных наименований с синтетическими красителями;
- разумное потребление мясных блюд, кислых фруктов, щавеля. Не приносит пользы употребление молока с высоким процентом жирности;
- рацион ребёнка должен соответствовать возрасту;
- тщательная гигиена наружных половых органов, особенно, у девочек;
- отказ от купания в загрязнённых водоёмах;
- приём антибиотиков только по назначению педиатра либо узкого специалиста, после курса употребление препаратов с лактобактериями для восстановления микрофлоры кишечника;
- предупреждение переохлаждения;
- лечение воспалительных заболеваний: через лимфу и кровь вредные бактерии распространяются по организму, проникают в мочевой пузырь, почки;
- своевременные визиты к врачам при изменении в поведения ребёнка, появлении слабости, озноба, изменении оттенка мочи. Важно вовремя заметить признаки интоксикации, предупредить распространение инфекции.
Об анализе мочи и особенностях лечения инфекций мочевыводящих путей расскажет детский доктор Комаровский в следующем видео:
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Нормальная детская моча представляет собой прозрачную жидкость желтого цвета разных оттенков – от светло-желтого до янтарного, в зависимости от употребленного накануне количества жидкости. В жаркий день, после активных игр, физических нагрузок, сопровождающихся повышенным потоотделением, либо после ночного сна моча имеет более насыщенный цвет. Ее цвет бывает совсем светлым, если ребенок выпил много воды. Родители это все отлично знают. Поэтому, когда у ребенка моча приобретает непривычно темный цвет, это вызывает вполне объяснимое беспокойство.

Изменение цвета у детской мочи может произойти по вполне безобидным причинам, например, от употребления салатика со свеклой или других продуктов, содержащих яркие пигменты. Такие цветовые трансформации обычно не вызывают беспокойства. Ребенок чувствует себя хорошо, родители, обычно в курсе его рациона, да и цвет восстанавливается достаточно быстро.
На цвет этой физиологической жидкости может повлиять прием витаминных препаратов и медикаментов. Оранжевый или красный оттенок выделенной урины может наблюдаться от приема противорвотных лекарств фторфеназина, мезоридазина и прочих препаратов этого ряда, противотуберкулезного антибиотика рифампицина, метронидазола, ибупрофена (действующего вещества модного нынче детского жаропонижающего средства «Нурофен»), некоторых других препаратов и поливитаминно-минеральных комплексов. Коричневатый оттенок мочи могут вызывать лекарства от малярии и некоторые слабительные. Однако, лекарственная терапия у ребенка тоже не проходит без участия родителей, поэтому рассмотрим случаи, когда потемнение детской мочи является признаком, который нельзя оставить без внимания.
Недостаточное потребление жидкости достаточно невинная и легко устранимая причина, однако, игнорировать ее не нужно. Необходимо, проследить, чтобы ребенок употреблял достаточно жидкости, особенно, чистой воды. Обезвоживание организма у младенцев и детей младшего возраста наступает достаточно быстро, чаще всего во время жара, рвоты или диареи, вызванных вирусной инфекцией.
Причиной грязновато-красного цвета мочи может быть миоглобинурия, вызванная травмами (ожогом, сдавлением, отравлением окисью углерода), не связанная с травмами – прогрессирующая мышечная дистрофия либо распад мышечной ткани вследствие тяжелых гнойных инфекций.
Другие причины изменения цвета мочи (гепатит В и С, меланома, приобретенные гемолитические анемии, желчнокаменная болезнь, уролитиаз, раковые опухоли) встречаются в детском возрасте гораздо реже.

Факторы риска заметного потемнения мочи у ребенка –воспалительные заболевания печени (гепатит), и почек (гломерулонефрит), опухолевые и калькулезные образования в мочевыводящих органах и желчном пузыре, гемолитическая анемия.

Патогенез потемнения мочи зависит от причины, которая вызвала это явление – при обезвоживании ее насыщенный и темный цвет обеспечивается высокой концентрацией урохрома, при воспалении печени, злокачественной опухоли поджелудочной железы, камнях в желчном пузыре – наличием в ней избыточного билирубина (пигмента, образовавшегося при разрушении эритроцитов).
При других патологиях в моче появляются разные красящие вещества – эритроциты, гемоглобин, миоглобин, меланин и прочие.

Статистика заболеваний, вызывающих данный симптом разнообразна. Наиболее распространенной причиной вызывающей потемнение мочи можно назвать обезвоживание вследствие высокой температуры, рвоты, поноса, физического перенапряжения, сильного потоотделения.
Достаточно распространен гепатит А, к вирусу которого наиболее чувствительны дети в возрасте от двух до 12 лет. Заражение происходит фекально-оральным путем (болезнь грязных рук). Каждый год, по данным Всемирной организации здравоохранения, примерно 1,4 млн человек в мире заболевает гепатитом А, среди них чаще всего фигурируют дети от трех до шести лет. Значительная часть заболевших, как показывают исследования, болеет без выраженной симптоматики, и эти случаи остаются незарегистрированными.
Острый гломерулонефрит тоже весьма часто развивается именно у детей как осложнение перенесенной стрептококковой инфекции импетиго либо ангины (скарлатины), отита, тонзиллита. Наиболее подвержены развитию пиелонефрита дети в возрасте от трех до семи лет.

Изменение цвета этой физиологической жидкости не всегда говорит о том, что ребенок не здоров. Заботливые родители хорошо знают, как меняется ее цвет в зависимости от рациона ребенка. Такие цветовые изменения не долговременны и зависят от количества и цвета съеденных продуктов. Стоит ребенку изменить рацион и несколько раз помочиться – снова все в норме. Цвет физиологической жидкости может приобрести насыщенность (темно-желтый цвет, иногда с оранжевым оттенком) в период приема витаминных препаратов, в состав которых включены витамины группы В, ретинол, аскорбиновая кислота, лекарственных средств, например, фурагина. При этом других изменений в состоянии ребенка не наблюдается.
Если же моча у ребенка темно-желтого цвета, не светлеет, а, наоборот, становится все более насыщенной, это могут быть первые признаки дегидратации (обезвоживании) детского организма. Такой цвет говорит о высокой концентрации в моче пигмента урохрома. Это состояние достаточно быстро наступает, особенно у маленьких детей, в сильную жару, при высокой температуре, рвоте, диарее, может наблюдаться при почечных и сердечных внутренних отеках, когда организм теряет много жидкости, не компенсируя ее поступление. Нужно обратить внимание на количество мочеиспусканий у ребенка. При обезвоживании средней степени ребенок мочится менее трех раз в течение суток и у мочи появляется резкий запах. Для этого состояния характерно малое количество слез, пересохший рот, запавшие глаза и снижение активности, ребенок часто просит пить или есть. Может наблюдаться аномальное возбуждение и раздражительность. У младенцев – запавший родничок и сухой памперс. При значительном обезвоживании – учащается дыхание и пульс, наблюдается слабость и сонливость. Если симптомы дегидратации нарастают, необходимо скорее обратиться за медицинской помощью. У ребенка темная моча и температура наиболее вероятны при обезвоживании, вызванном вирусными и бактериальными инфекциями, отравлениями, сопровождающимися частой рвотой и диареей.
Темная моча у ребенка 2, 3, 4, 5 лет может быть вызвана заражением вирусом гепатита А (болезнь Боткина). Клинические симптомы болезни – выраженная интоксикация, увеличение печени и селезенки, в большинстве случаев – пожелтение кожных покровов и склер глаз. Болезнь условно можно разделить на три периода:
- дожелтушный – наиболее часто протекает с катаральными явлениями и высокой температурой (гриппоподобно), но в сочетании с диспепсической симптоматикой; реже – с выраженной диспепсией, особенно после еды, болями, горечью во рту (катаральные симптомы отсутствуют), атипичное течение – с проявлениями сильной утомляемости, нарушений сна, апатичности или раздражительности и прочих астеновегетативных проявлений;
- желтушный – температура нормализуется, респираторные проявления исчезают, зато диспепсические (тошнота, рвота) и астеновегетативные (головокружение, общая слабость) усиливаются, сначала появляется темно-коричневая моча у ребенка, пенящаяся при взбалтывании, несколько позже светлеет кал, который становится серовато-белым, желтеют склеры глаз и кожа, появляется кожный зуд;
- выздоровление и восстановление нормальной работы организма после перенесенного заболевания.
Болезнь Боткина может развиться и стремительно, минуя дожелтушный период. При этом сразу заметна желтизна склер и кожи, темная моча и светлый кал у ребенка. При формах В и С вирусного гепатита моча и кал тоже изменяют свой цвет, поскольку болезнь нарушает работу печени. Эти формы крайне редко встречаются у маленьких детей.
В дошкольном возрасте и у младших школьников темная и мутная моча у ребенка достаточно часто может быть вызвана развитием острого гломерулонефрита. Основные визуально заметные симптомы этого заболевания – отеки, значительное уменьшение выделяемого количества мочи, темная моча с осадком у ребенка, цвет которой напоминает ржавчину. Кроме этого, ребенок жалуется на головную боль, болезненность в зоне чуть ниже поясницы. Может быть рвота, слабость, головокружение. Легкое воспаление почек обычно проявляется наличием крови и белков в моче (цвет ржавчины и осадок), небольшими отеками и незначительным недомоганием.
В младенческом возрасте гепатит А и гломерулонефрит практически не встречаются.
Многих родителей беспокоит, когда у ребенка темная моча по утрам. Если потом в течение дня цвет урины становится обычным, она прозрачная и без видимого осадка, то беспокоиться не о чем. Это говорит лишь о том, что ночью ребенок крепко спит, не пьет, а если температура воздуха в спальне выше 20℃, то ребенок еще и потеет. Поэтому с утра темно-желтый цвет выделившейся физиологической жидкости говорит о высокой концентрации в ней урохрома.
Если же темная моча у ребенка, появившись с утра, остается темной и в течение дня, следует проанализировав его рацион и возможную лекарственную терапию, внимательно изучить состояние ребенка. Патологические причины появления урины необычного темного цвета обычно не ограничиваются одним симптомом, но, если он не исчезает, следует показать ребенка врачу.
Очень темная моча у ребенка (практически черная) может быть вызвана редким наследственным заболеванием алкаптонурией (в мире этой патологией страдает один из 25тыс. человек). Это заболевание диагностируется практически сразу у новорожденного ребенка по черным пятнам на пеленках.
В черный цвет моча окрашена у больных меланомой, но данный вид рака кожи у детей практически не встречается.
Темно-бурый цвет мочи может наблюдаться при гемолитической анемии. В основном анемические синдромы наследственные, тогда они проявляются в раннем возрасте. но бывают и приобретенные. Это группа заболеваний, которые приводят к распаду эритроцитов. Печень не справляется с утилизацией билирубина, возникает интоксикация. Симптоматика включает слабость, бледность кожи и слизистых оболочек, головокружения и головную боль, диспепсией в виде тошноты, рвоты, дискомфорта в животе. Увеличивается печень и селезенка, изменяется цвет мочи. Могут наблюдаться нарушения работы сердца – учащение пульса, шумы, одышка. Сравнительно распространенная патология из данной группы заболеваний – наследственный микросфероцитоз, проявляющийся обычно достаточно рано, однако, к школьному возрасту болезнь приобретает выраженный характер. Дети отличаются бледностью, желтизной кожи, у них увеличена селезенка.
Камни и еще реже – опухоли в мочевыводящих (желчевыводящих) органах тоже иногда могут встречаться у детей. Моча обычно имеет коричневый цвет с бурым оттенком.
У ребенка темно-оранжевая моча может появиться при приеме метронидазола, который детям назначают в случае лямблиоза, сульфаниламидных препаратов, фитопрепаратов на основе толокнянки. Красновато-коричневая урина выделяется при отравлении фенолами, ртутными парами, медью.
Понос и темная моча у ребенка свидетельствует о кишечной или энтеровирусной инфекции, а темная моча у ребенка при высокой температуре может быть симптомом болезни Боткина или обезвоживания.
Резкий запах у потемневшей мочи наиболее вероятен при заболеваниях почек. Урина в этом случае мутная, с осадком. Запах усиливается и при обезвоживании. Употребление сладких газированных напитков тоже может привести к необычному запаху, так же и лекарственная терапия некоторыми препаратами – в этих случаях он будет напоминать запах напитка, витаминов или лекарств, принятых ребенком.
Причин у появления необычного цвета мочи может быть множество. Мы рассмотрели наиболее вероятные. В любом случае узнать истинную причину возможно лишь проделав ряд диагностических мероприятий. И если состояние ребенка вызывает тревогу, необходимо, отложив все дела, обратиться за медицинской помощью.

источник
Любые отклонения в анализах у ребёнка настораживают родителей. В раннем возрасте и у детей постарше при воспалительных процессах в мочевыводящих путях наблюдается такое неприятное явление, как помутнение мочи.
У ребёнка цвет выведенной жидкости может резко отличаться от привычного состояния урины. Если в предыдущий день в меню не присутствовала морковь либо свёкла, придающая моче красноватый либо оранжевый оттенок, то нужно обязательно посетить уролога, выяснить причину отклонения.
В большинстве случаев непривычный цвет жидкости в горшке после мочеиспускания свидетельствует о негативных процессах в организме. При сдаче анализа медики выявляют увеличенное количество лейкоцитов, белок, эритроциты в моче. Иногда проблема возникает при неправильном питьевом режиме, употреблении определённых продуктов.
Основные причины мутной мочи у детей:
- цистит (чаще у девочек);
- пиелонефрит;
- сахарный диабет;
- паренхимальная желтуха (моча не только мутнеет, но и темнеет);
- обезвоживание организма при неукротимой рвоте, диарее, длительном пребывании в душном помещении либо на жаре;
- сахарный диабет;
- тяжёлые ожоги;
- отравление;
- за день ребёнок выпил мало жидкости;
- гипервитаминоз;
- употребление сильнодействующих препаратов, особенно, антибиотиков;
- избыточное накопление солей: уратов, оксалатов, фосфатов;
- включение в меню продуктов с искусственными красителями, раздражающими веществами, провоцирующими болезни мочевыделительной системы.
Здоровый цвет мочи – светло-жёлтый, прозрачный, без примесей, осадка и крови. «Хлопья», песок, изменение оттенка жидкости либо помутнение нередко развивается при размножении патогенных микроорганизмов в мочевыводящих путях.
Узнайте о том, что значат диффузные изменения почек и как лечить сопутствующие заболевания.
Как лечить кисту левой почки? Эффективные варианты терапии описаны в этой статье.
Неприятное явление нередко развивается на фоне других признаков, указывающих на развитие патологии мочевыводящих путей. При инфекционных заболеваниях у детей поднимается температура. В моче видны хлопья белка, присутствует осадок, слизь, сгустки крови. Выявление дополнительных симптомов говорит об интоксикации организма, проблемах в работе почек, мочевого пузыря.
«При каких заболеваниях может быть мутная моча у ребёнка?» Этот вопрос часто задают урологам родители, столкнувшиеся с непонятным явлением.
Для постановки диагноза, выяснения причины отклонения важно обследовать юного пациента, узнать питьевой режим, рацион, обратить внимание на симптомы, свидетельствующие о возможном развитии воспалительного процесса. При диагностике болезней по изменению цвета и прозрачности урины нефролог обязательно учитывает и других признаки.
У грудничков органы мочевыделительной системы работают ещё не в полную силу, возможно временное изменение оттенка урины, пока крошечный организм приспосабливается к жизни. Иногда проблема появляется при введении в рацион новых продуктов.
Характерные изменения состояния мочи:
- светло-красный оттенок – развитие гломерулонефрита, травмирование оболочки мочевого пузыря;
- хорошо заметен мелкий песок на дне ёмкости с уриной – развитие мочекаменной болезни;
- тёмно-жёлтая, мутная моча – обезвоживание, тяжёлая степень ожога, гидронефроз;
- зеленовато-жёлтый оттенок – гепатит;
- мутная моча с хлопьями, гноем, белым осадком – высока вероятность развития воспаления почек – пиелонефрита.
Основные методы диагностики:
Основные признаки, сопровождающие инфекционные заболевания мочевыводящих путей:
- мутная моча;
- дискомфорт в нижней части живота, области поясницы;
- болезненность во время мочеиспускания;
- повышение температуры;
- лихорадка, озноб;
- в моче появляются посторонние примеси: кровь, осадок, «хлопья», гной;
- белки глаз и оттенок кожи изменяются с привычного на жёлтый;
- моча приобретает неприятный запах;
- ребёнок беспокойный, плаксивый;
- снижается аппетит, ухудшается сон;
- развивается рвота;
- нарушение стула (диарея);
- появляется слабость, ребёнок вялый.
Рекомендации для восстановления качества мочи при отсутствии бактериальной инфекции:
- достаточно нормализовать питьевой режим;
- придётся изменить рацион (отказаться от полуфабрикатов, сладкой газировки, наименований с консервантами и красителями);
- важный момент – употребление витаминно-минеральных комплексов согласно нормам для определённого возраста;
- если помутнение мочи возникло на фоне приёма антибиотиков, то по окончании курса терапии важно принимать пробиотики, пить достаточно жидкости для выведения избытка накопленных лекарств из организма.
Терапия патологических процессов зависит от диагноза, поставленного нефрологом или урологом. Во время лечения важны советы опытного педиатра и гастроэнтеролога, если инфекция мочевыводящих путей развилась на фоне проникновения кишечной палочки, условно-патогенных бактерий, населяющих желудочно-кишечный тракт.
Узнайте о том, что такое никтурия у женщин, о симптомах и лечении заболевания.
О причинах образования камней в почках и об устранении провоцирующих факторов написано в этой статье.
Перейдите по адресу http://vseopochkah.com/bolezni/drugie/rak.html и прочтите о прогнозах после удаления рака почки у женщин.
Основные группы препаратов для купирования воспалительного процесса:
- антибиотики. Детям подходит Ампиокс, Карбенициллин, Ампициллин, препараты группы цефалоспоринов. В раннем возрасте сильнодействующие составы – аминогликозиды не назначают;
- диуретики (мочегонные лекарства). Фуросемид, Диакарб, Гипотиазид, Верошпирон. Природные диуретики: арбуз, клюквенный морс, чай из листьев брусники, укропная вода;
- общеукрепляющие составы, витаминно-минеральные комплексы;
- препараты, растворяющие соли. Канефрон (драже с 6 лет), Блемарен (с 12 лет), Уролесан (сироп – с 1 года, капсулы и капли – с 7 лет);
- спазмолитики. Масло из плодов фенхеля, укропная вода, М-холиноблокатор прифиния бромид, мятный чай, Платифиллин;
- анальгетики. Парацетамол, Панадол, Ибупрофен, Нурофен.
Как предупредить помутнение мочи у ребёнка? Медики рекомендуют изучить список факторов, провоцирующих негативные процессы в почках и мочевом пузыре.
Профилактические меры:
- употребление чистой воды согласно нормам для определённого возраста;
- правильное питание, отказ от вредных наименований с синтетическими красителями;
- разумное потребление мясных блюд, кислых фруктов, щавеля. Не приносит пользы употребление молока с высоким процентом жирности;
- рацион ребёнка должен соответствовать возрасту;
- тщательная гигиена наружных половых органов, особенно, у девочек;
- отказ от купания в загрязнённых водоёмах;
- приём антибиотиков только по назначению педиатра либо узкого специалиста, после курса употребление препаратов с лактобактериями для восстановления микрофлоры кишечника;
- предупреждение переохлаждения;
- лечение воспалительных заболеваний: через лимфу и кровь вредные бактерии распространяются по организму, проникают в мочевой пузырь, почки;
- своевременные визиты к врачам при изменении в поведения ребёнка, появлении слабости, озноба, изменении оттенка мочи. Важно вовремя заметить признаки интоксикации, предупредить распространение инфекции.
Об анализе мочи и особенностях лечения инфекций мочевыводящих путей расскажет детский доктор Комаровский в следующем видео:
источник
Мутная моча — один из симптомов развития серьезного системного заболевания. Однако не всегда это проявление свидетельствует о возможном патологическом процессе.
Как отличить патологическое помутнение от физиологического? Почему у грудничков мутнеет урина? Что это значит, если в моче был обнаружен осадок? Что нужно делать в случае, если мутная моча у ребенка сопровождается другими проявлениями — изменением цвета мочи, повышенной температурой тела, белыми хлопьями, симптомами интоксикации или резями в нижней части живота?
Изменение показателя прозрачности мочи является нормой в следующих случаях:

- Дегидратация. Вода необходима детскому организму точно так же, как и еда. Суточная норма потребления жидкости составляет 50 мл на 1 кг массы тела. В жаркое время года этот показатель может возрастать в 1,5 раза. В противном случае у ребенка может случиться обезвоживание, которое проявляется помутнением урины. Для того чтобы это состояние не перетекло в опасную для ребенка форму, родители должны ежедневно его отпаивать. Обильное питье позволяет обойтись без капельниц и уколов при обезвоживании.
- Поражение почек, мочевыводящих путей или мочевого пузыря. Воспаление может спровоцировать изменение основных показателей мочи.
- Переизбыток витаминов. Несоблюдение правил витаминизации часто влияет на функциональность печени. При нарушении работы печени моча становится слишком мутной и темной.
- Вирусные или инфекционные заболевания. В период болезни в организме развивается воспалительный процесс, который может отобразиться на цвете и показателе прозрачности урины.
- Сахарный диабет. Помутнение урины — один из сопутствующих симптомов сахарного диабета, который требует соблюдения диеты.
- Пищевая реакция. Кисломолочные и мясные продукты способствуют накоплению кристаллов в моче.
Если мутная моча у ребенка сопровождается другими признаками, врачу будет легче определить причину развития патологии. К числу основных симптомов наряду с изменением прозрачности урины относятся:
-
Осадок. Осадок с белыми хлопьями (см. на фото), помутнение, «сладкий» запах — 4 главных признака сахарного диабета в детском возрасте. Если у малыша присутствуют все 4 симптома, его необходимо срочно показать врачу.
- Пожелтение белков глаз и кожи. Желтизна — признак проблем с печенью.
- Повышение температуры тела. Изменение показателя прозрачности и высокая температура — основные симптомы развития воспалительного процесса в организме. Эти признаки могут проявляться при обычной простуде. Рези при мочеиспускании, боль в левой и правой нижней части живота дает врачам основание говорить о цистите, пиелонефрите или уретрите.
Первичная диагностика патологии, связанной с помутнением детской урины, включает общий анализ мочи, при котором лаборант изучает ее цвет и наличие осадка. Это исследование позволяет выявить у грудного ребенка следующие заболевания:
К числу дополнительных методов исследования помутненной мочи можно отнести:
- анализ мочи или пробу по Нечипоренко, необходимую для детального исследования форменных элементов урины;
- анализ по Зимницкому;
- биохимическое лабораторное исследование крови;
- УЗИ мочевого пузыря и почек.
Перед сдачей анализа мочи родителям необходимо позаботиться о том, чтобы тара была стерильной, а ребенок — хорошо подмытым. В противном случае результаты исследования могут быть недостоверными. Сбор мочи у детей грудного возраста осуществляется с помощью специального мочеприемника, который прикрепляется к гениталиям малыша. Для анализа не подходит моча, собранная из горшка или из памперса.

Что касается детей 1-2-х лет, то причины такого состояния связаны с переизбытком концентрации различных скоплений в урине. Образование этого излишка объясняется тем, что в этом возрасте маленькие пациенты могут злоупотреблять магазинными пюре и соками. Терапия будет включать корректировку дневного рациона и ограничение высококонцентрированных продуктов и консервантов. Некоторые дети на ГВ пьют очень мало жидкости в день, потому помутнение врачи связывают с обезвоживанием. Для того чтобы решить эту проблему, нужно регулярно поить малыша.
К 3 годам ребенок идет в детский садик, поэтому многие родители стараются наверстать упущенное за последние несколько лет и приучить малыша к любой пище. Злоупотребление некоторыми продуктами питания, например, мясом, может привести к помутнению урины. В этом возрасте дети подвержены заражению инфекционными или вирусными заболеваниями. Простуда, например, может также проявляться изменением прозрачности мочи.
У детей в 5 лет моча может потемнеть на фоне воспалительного процесса. Если изменение прозрачности урины было вызвано воспалением мочевого пузыря или почек, то малышу назначают антибактериальную терапию и обильное питье.

Поскольку мутная урина является основным симптомом некоторых серьезных заболеваний, то профилактика должна быть направлена на предупреждение их развития. Мамам следует помнить о необходимости своевременного обращения к специалисту в случае возникновения первых симптомов гепатита, пиелонефрита, цистита и других болезней, которые проявляются изменениями показателей мочи. К числу важных профилактических мероприятий можно отнести:
- постоянное опорожнение мочевого пузыря по требованию ребенка;
- предупреждение переохлаждения и заболеваний, связанных с ним;
- укрепление иммунитета с помощью закаливания, частых ежедневных прогулок на свежем воздухе;
- контроль за суточным количеством выпитой жидкости;
- минимизацию соли;
- ограничение употребления некоторых продуктов питания, например, кисломолочной продукции.