Воспалительные процессы женской половой сферы в современном мире поражают многих представительниц прекрасного пола, и в этом случае очень распространенным заболеванием считается воспаление придатков матки (яичников и маточных труб). Этот недуг может возникать не только из-за того, что девочка посидела на чем-нибудь холодном или застудила ноги. Конечно, переохлаждение считается основной причиной такого заболевания, но воспалительному процессу способствуют и другие факторы. Попытаемся разобраться, отчего болят придатки. Симптомы, лечение этого недуга также будут рассмотрены.
Воспаление в придатках матки провоцируют как патогенные, так и условно патогенные микроорганизмы. Определенные факторы делают их болезнетворными и способствуют появлению симптомов заболевания. В придатки инфекция попадает следующим образом:
- из влагалища и шейки матки;
- по лимфатическим и кровеносным сосудам;
- из других органов, в которых протекает воспалительный процесс, – сигмовидной кишки, аппендикса.
Почему болят придатки? Происходит это из-за воспалительного процесса, причиной которого являются следующие факторы:
- стресс, переохлаждение;
- многочисленные половые партнеры;
- роды с осложнениями;
- аппендэктомия;
- ослабление иммунитета, вызванное различными инфекциями и заболеваниями – ВИЧ-инфекция, сахарный диабет и другие;
- медицинские манипуляции в полости матки, например аборт.
Если болят придатки, симптомы этого недуга могут быть местными и общими. Поражение маточных труб и яичников нарушает их нормальное функционирование.
В результате этого организм реагирует на воспалительный процесс следующим образом:
- Боль. У женщины могут возникать болезненные ощущения внизу живота, и бывают они разной силы интенсивности. Чаще всего боль бывает ноющей, но постепенно усиливающейся. Ощущается она в подвздошной области и переходит из этой зоны в крестец или бедро. При хроническом воспалении придатков боль становится постоянной, но не слишком резкой, усиливающейся при половом акте, менструации или физической нагрузке.
- Расстройство менструального цикла. Когда придатки болят из-за воспалительного процесса, то менструация может быть нерегулярной и протекать довольно болезненно и долго, с сильным кровотечением. Иногда случается наоборот: менструальный цикл укорачивается, а выделения становятся скудными.
- Выделения из влагалища. Бывают они гнойными, серозными или слизистыми, сопровождаемые раздражением и зудом половых органов.
Воспалительный процесс придатков сопровождается такими общими симптомами, как:
- Повышенная температура тела. При этом возникает озноб, появляются головные и мышечные боли, температура тела превышает отметку 39 градусов.
- Недомогание. Женщину начинает тошнить, может открыться рвота, полость рта пересыхает.
- Нарушение работы желудочно-кишечного тракта. Появляется боль в животе и наблюдается его вздутие, возникает расстройство в виде поноса.
- Нарушение функций мочевыделительной системы. Когда придатки болят в результате воспаления, то может появиться боль при мочеиспускании, причем моча выделяется в незначительном количестве. Иногда появляется пиелонефрит и цистит.
- Расстройства эндокринной и нервной системы. У женщины возникает невроз и депрессия, работоспособность ее значительно снижается. Многие больные жалуются врачу на уменьшение полового влечения или полное его отсутствие.
Так как придатки болят чаще всего из-за воспаления, которое способствует образованию непроходимости маточных труб или спаечному процессу, то впоследствии нелеченое заболевание может вызвать бесплодие. Кроме этого, перенесенное воспаление придатков увеличивает риск внематочной беременности в 5-10 раз.
Легкомысленное отношение к своему здоровью у девушек в дальнейшем выливается в появление гнойных осложнений, что требует хирургического вмешательства. В тяжелых случаях возможно удаление маточных труб.
Если болят придатки, лечение должно быть начато своевременно. Обычно пациентку направляют в стационар, где сначала ей назначают диету, которая исключает употребление соли, углеводов и перца. При сильных болях больная в первые дни должна находиться в постели. Боль и воспаление хорошо снимает холод, поэтому врач также может посоветовать прикладывать на низ живота холодный компресс.
Медикаментозное лечение воспаления придатков начинается с приема антибиотиков. Так как заболевание возникает из-за действия разных групп микроорганизмов, то обычно назначают несколько видов таких препаратов.
Таким образом, лечение проводится следующими антибактериальными средствами:
- пенициллинами («Амоксиклав»);
- макролидами («Эритромицин»);
- цефалоспоринами («Цефтриаксон»);
- производными нитромидазола («Метронидазол»);
- противогрибковыми препаратами («Дифлюкан», «Нистатин»).
Врач может назначить прием и других антибиотиков, но они должны положительным образом воздействовать на флору, которая обычно живет в кислородной среде. В первые три дня осуществляют введение антибиотиков с помощью уколов, после чего пациентка начинает принимать таблетки, а лекарственная доза уменьшается. Эффект от лечения наступает уже в первые дни после его начала. Но если прием антибиотиков не приносит должного результата, то возможно хирургическое вмешательство.
Кроме этих препаратов, лечение в стационаре проводится при помощи введения внутривенных инфузий солевых растворов, глюкозы, гемодеза и прочих лекарственных средств. Чтобы купировать боль и уменьшить воспаление, пациентке рекомендовано принимать противовоспалительные нестероидные препараты в виде таблеток. К ним относят «Ибупрофен», «Диклофенак», «Кетарол» и другие средства.
Как только спадет острая форма воспаления, назначают такие процедуры, как электрофорез с лидазой или йодом, импульсивные токи высокой частоты, ультразвук.
Таким образом, придатки болят по разным причинам, но обычно воспаление провоцирует переохлаждение. Если возникают такие симптомы, как тошнота, болезненность внизу живота, подозрительные выделения, то следует не откладывать визит к гинекологу. Если промедлить с лечением, то могут развиться серьезные осложнения.
источник
Боль, локализующаяся со стороны левого придатка и усиливающаяся со временем, является поводом для незамедлительного обращения к лечащему врачу: подобный симптом нередко наблюдается при перекруте ножки кисты, остром аднексите, скоплении гноя в фаллопиевой трубе, покрытой спайками, разрыве оболочки яичника, аппендиците и различных заболеваниях мочеполовой сферы, представляющих угрозу жизни и здоровью человека. Во избежание летального исхода, специалисты настоятельно рекомендуют не затягивать с визитом к врачу при возникновении дискомфортных ощущений в области левого придатка и не тратить время на самолечение с использованием «народных средств», которые могут нанести непоправимый вред здоровью и привести к развитию осложнений, несовместимых с жизнью.
Содержание статьи:
Яичники – один из наиболее важных элементов половой системы женщины, поскольку именно они производят яйцеклетки, оплодотворение которых приводит к появлению потомства. Боль в яичниках – сигнал тревоги для каждой представительницы слабого пола. Каждый этап развития женского организма привносит свои особенности в работу этих органов, но это не избавляет их от различных болезней. Болезненные ощущения и сопровождающие их другие неприятные симптомы требуют срочной диагностики. Чем раньше будет выявлена патология и начнется лечение, тем больше шансов получает пациентка на сохранение своего здоровья и возможности продолжения человеческого рода.
Воспалительные процессы, протекающие в левом придатке, перерастают в болезненное состояние – оофорит. При пальпации с сильным нажатием неприятные ощущения иррадиируют в направлении поясницы. Самая частая причина появления оофорита – переохлаждение, за ней – гормональные сбои. В связи с негативными изменениями, вызванными заболеванием, женщина постоянно устает, нарушается состояние ее нервной системы, вследствие чего возникают частые перепады настроения, как правило – в худшую сторону.
Тянущая боль в области левого придатка может быть вызвана:
2 сбоем в деятельности левой почки;
3 спаечным процессом в фаллопиевой трубе;
4 расстройством кишечника;
5 воспалением аппендикса (аппендицитом).
К возникновению тянущей боли в области левого придатка нередко приводит синдром раздраженного кишечника, о наличии которого можно судить по следующим признакам:
2 регулярное изменение запаха, консистенции, цвета каловых масс;
4 громкие звуки, сопровождающие процесс переваривания пищи (бульканье, журчание и пр.);
Сильная боль в области левого придатка может свидетельствовать о воспалении нижнего сегмента толстой кишки, наличии половой инфекции, перекруте ножки кисты или разрыве оболочки яичника. В первом случае, помимо нестерпимой боли, наблюдается вздутие живота и расстройство стула, доставляющее массу неудобств. Как правило, при изменении рациона (отказ от приправ, сырых овощей и фруктов, молочных продуктов и дрожжевой выпечки) состояние больной стабилизируется в течение нескольких дней. Если соблюдение диеты не привело к ожидаемому результату, то необходимо обратиться к врачу с целью определения источника дискомфортных ощущений и принятия мер по их ликвидации. Во втором случае, у больной, помимо тянущей боли в области левого придатка, наблюдаются повышенная температура тела, обильные выделения из влагалища, покраснение кожных покровов в области гениталий. Наибольшую опасность для здоровья женщины представляют перекрут ножки кисты и разрыв оболочки яичника, при которых боль становится нестерпимой, температура тела повышается до 38-40 ˚С и возникает рвотный рефлекс. При возникновении данных симптомов нельзя терять ни секунды времени: необходимо срочное хирургическое вмешательство.
Резкую боль в области левого придатка может спровоцировать воспаление аппендикса (хотя отросток слепой кишки располагается в правой половине брюшной полости, болевые ощущения могут «отдавать» в самые различные области тела – левый придаток, желудок, прямую кишку, почки, печень). Если при пальпации правой стороны брюшной полости возникает сильная, пульсирующая боль, то необходимо вызвать скорую помощь: если вовремя не удалить отросток, он может не выдержать давления скопившегося гноя и разорваться.
Резкая боль в области левого придатка, усиливающаяся при движении и стихающая в состоянии покоя, может являться следствием внематочной беременности. Разрыв маточной трубы в результате падения, травмы брюшной полости, поднятия тяжестей или интенсивных физических нагрузок также может привести к возникновению резкой боли в области левого придатка.
Ноющая боль в области левого придатка может являться следствием проблем с желудком: в этом случае она нередко сопровождается рвотными позывами. Гастрит, язва желудка, отравление, потребление тяжелой для усваивания пищи, рак – список причин, по которым желудок может дать «сбой», огромен. Чтобы не усугубить ситуацию, рекомендуется при первых признаках сбоя в деятельности желудка навестить лечащего врача, который выявит причину возникновения боли и подберет наиболее эффективное средство ее ликвидации.
Помимо проблем с желудком, ноющую боль в области левого придатка могут вызывать диафрагмальная грыжа и воспалительный процесс в поджелудочной железе, сопровождающийся рвотой и высокой температурой. Если ноющая боль в области левого придатка отдает в поясницу или в задний проход, стоит вызвать скорую помощь: воспалительный процесс достиг стадии, представляющей угрозу жизни женщины.
Если боль в области левого придатка сопровождается кровянистыми выделениями из влагалища, то женщине необходимо срочно посетить гинеколога: указанный симптом может сигнализировать о наличии заболевания половых органов. Если ноющей боли сопутствуют лихорадка и озноб, то стоит проверить состояние органов брюшной полости: таким образом могут проявлять себя воспалительный процесс или растущие новообразования.
В любом случае, независимо от характера боли и сопутствующих ей симптомов, необходимо как можно скорее проконсультироваться с лечащим врачом: чем раньше будет выявлена и устранена причина дискомфортных ощущений, тем ниже вероятность развития опасных для жизни и здоровья осложнений.
При обнаружении болевых симптомов в яичнике, необходимо без промедлений обратиться для осмотра и дальнейшей диагностики к квалифицированному специалисту. Заболевания в этой области зачастую возникают как продолжение патологических процессов в половых органах или гинекологических болезней. Наиболее распространенная причина нездоровых изменений – воспалительные процессы, апоплексия, киста яичника или перекрут ножки кисты, трубная (внематочная) беременность.
Важно знать, что воспаления вызывают дискомфортные болезненные ощущения не только в пораженном органе, но и в остальных частях репродуктивной системы. Тянущие боли характерны для аднексита. Появление заболевания вызывают вредоносные бактерии, в большинстве случаев это хламидии и кандиды. На болезнь указывают ноющие ощущения в поясничной области и колющая боль в зоне паха, появляющаяся при пальпации. Воспаление придатков переносит боль в крестцовый отдел позвоночника, оофорит задевает одновременно оба яичника. Болезнь возникает и развивается вследствие сильного переутомления или снижения иммунитета при сильном переохлаждении. По этим же причинам появляется дискомфорт.
Для получения квалифицированной консультации и быстрой постановки диагноза следует обращаться за диагностикой и лечением только к специалистам с большим опытом работы. При апоплексии и кровоизлиянии в яичник в пораженном участке ощущается стреляющая боль. Сильные болевые симптомы распространяются на всю тазовую область, в определенных случаях женщина из-за этого может даже потерять сознание. Если происходит разрыв яичника, у больной открывается кровотечение, вследствие которого пульс становится чаще и повышается температура тела и усиливается потоотделение, появляется рвота, кровяное давление снижается.
Покалывания возникают при наличии кисты. Когда новообразование достигает значительного размера, создается дополнительное давление на расположенные в непосредственной близости органы малого таза, появляется боль. Такое давление приводит к нарушению кровообращения в зоне его воздействия. Запускается воспалительный процесс, вызывающий отмирание клеток и участков тканей, что проявляется для пациентки болевыми ощущениями. Перекрут яичников, в результате усиления их подвижности, встречается у женщин, которые поддерживают высокую физическую активность, занимаются спортом. В связи с гиперактивностью, данная патология диагностируется даже у маленьких девочек. При стимуляции овуляции перекрут, под влиянием действующих веществ медицинских препаратов, случается и у взрослой женщины. Признаки, указывающие на данное заболевание: острая выраженная боль в яичниках и их припухлость, рвотные приступы.
Правильное завершение внематочной, или трубной, беременности – ее прерывание, которое позволяет сохранить здоровье и жизнь женщины. Прерывание происходит в виде трубного аборта или разрыва маточной трубы, в обоих случаях внешние проявления идентичны. Сильная болезненность в придатках сопровождается головной болью, побледнением кожи, обмороком; также наблюдаются признаки шокового состояния: учащением пульса и снижением кровяного давления. Вышедшая из фаллопиевой трубы кровь попадает в брюшную полость, где собирается в области тазового дна – между маткой и прямой кишкой.
Указанные нарушения вызывают нестерпимую боль в районе анального отверстия. Прекращение трубной беременности приводит к ощущению боли при пальпации или УЗИ. Единственный возможный вариант помощи пациентке – срочное хирургическое вмешательство.
источник
Наиболее часто встречающаяся причина, почему болят придатки – аднексит. Но не только воспаление яичников провоцирует появление болей. Есть и другие, на менее серьезные болезни, которые требуют лечения. Посмотрим, почему могут заболеть придатки, и когда необходима экстренная помощь.
По статистике, у большинства женщин, обратившихся по поводу болей придатков диагностируют аднексит.
Основной фактор, провоцирующий воспалительный процесс – переохлаждение.
Также заболевание могут вызывать:
- болезни, передающиеся половым путем;
- снижение иммунитета;
- нарушение гормонального фона;
- медицинские манипуляции (аборт, диагностическое выскабливание).
Придатки могут заболеть внезапно или боль нарастает постепенно.
Симптоматика зависит от характера патологического процесса.
При остром течении аднексита придатки сильно болят. Режущая или колющая боль отдает в поясницу.
Помимо болезненных ощущений в придатках, у женщины появляются следующие симптомы:
- подъем температуры до высоких цифр;
- слабость;
- потливость;
- мышечные и суставные боли;
- затрудненное мочеиспускание.
При остром воспалении придатков низ живота напряжен. Могут появляться выделения из влагалища.
Патология чаще развивается с одной стороны. Женщина отмечает, что сильнее болит левый придаток или правый.
Эта форма возникает, как осложнение острого аднексита. Если боли и воспаление придатков не сопровождаются выраженным ухудшением самочувствия, то женщины нередко откладывают визит к врачу, а это приводит к тому, что болезнь переходит в хроническую форму.
При хроническом воспалении яичника отмечается:
- ноющая или тянущая боль внизу живота и во влагалище;
- нарушение менструации.
Месячные становятся обильными или скудными, нарушается цикл.
При остром воспалительном процессе в придатках назначают антибиотики:
Дополнительно проводится устранения провоцирующего фактора (лечение ЗПП, восстановление гормонального фона).
Для снижения сильной боли в придатках и уменьшения воспаления прописывают противовоспалительные нестероидные препараты:
При хроническом аднексите терапию подбирают с учетом причины заболевания. Антибактериальные средства назначают только тогда, когда воспаление придатков происходит из-за бактериальной микрофлоры.
При остром аднексите женщину госпитализируют в гинекологическое отделение. Хроническое воспаление придатков лечится амбулаторно под наблюдением гинеколога.
Придаток может болеть из-за того, что в яичнике и фаллопиевых трубах появляются спайки.
Появление спаек на придатках может спровоцировать:
- удаление аппендицита;
- осложненные роды;
- хронический аднексит;
- половые инфекции;
- воспаления тазовых органов.
Спайки на придатках развиваются постепенно, нарушая проходимость маточных труб и затрудняя овуляцию.
В области придатка женщина ощущает болевой дискомфорт. Боль усиливается при сексе и во время менструации.
На ранних стадиях болезни болеть может только после интимного контакта или при месячных. Появление боли при этих состояниях является первым признаком нарушений в работе придатков.
Удалить все образовавшиеся спайки невозможно. Терапия направлена на улучшение работы придатков и устранение непроходимости фаллопиевых труб. Женщине назначают принимать:
Хороший лечебный эффект оказывает физиотерапия:
- ультразвук;
- грязи;
- электрофорез с Йодом или Лидазой;
- высокочастотные импульсные токи.
Для устранения трубной непроходимости делают лапароскопию и иссекают спайки внутри трубы.
Несмотря на то, что при спайках на придатках боль незначительная, возникшее состояние требует немедленного лечения. Отсутствие необходимой терапии становится причиной вторичного бесплодия.
Лечением спаек на придатках занимается гинеколог.
Причиной воспаления придатков у женщин нередко становятся ЗППП.
Заражение происходит в следующих случаях:
- незащищенный секс с больным партнером;
- использование общих предметов гигиены.
Риск заразиться ЗППП повышается у женщин, часто меняющих половых партнеров.
Боль в области придатков умеренная. Основными признаками ЗППП являются:
- появление влагалищных выделений;
- боль при мочеиспускании.
При месячных и при интимном контакте боль усиливается.
При болезнях, передающихся половым путем, назначают антибиотикотерапию. Препарат назначают с учетов характера возбудителя.
Если после незащищенного секса болят придатки и возникли выделения из влагалища – следует пройти обследование у венеролога.
Несмотря на то, что боль в придатках возникает по разным причинам, игнорировать возникшее состояние опасно. Это может привести к серьезным осложнениям.
Рассмотрим, что еще может провоцировать боль в придатках:
- Овуляторный синдром. Недостаточный синтез гормона прогестерона при овуляции становится причиной боли. При этом придатки болят в определенную фазу менструального цикла.
- Аппендицит. Нередко воспаление червеобразного отростка принимают за боль в правом придатке. Определить причину: аппендицит или воспаление придатка, удается только с помощью диагностического обследования.
- Заболевания шейки матки. При эрозии, воспалении или травмах после медицинских манипуляций боль от шейки может иррадиировать в придатки.
Самостоятельно определить причину болей в придатках почти невозможно. Для выявления характера болезни необходимо диагностическое обследование.
Нередко женщина, не зная: что делать, если болят придатки, при сильной боли принимает анальгетики и откладывает визит к врачу «на завтра». Но в некоторых случаях отсутствие экстренной помощи приводит к развитию серьезных осложнений. Посмотрим, когда необходимо вызывать «скорую»:
- Выраженные болевые ощущения. Когда придатки болят сильно, то это указывает на острый патологический процесс и требуется экстренно начать лечение.
- Локализация справа. Если часто болит правый бок после секса или при менструации, то «скорую» вызывать не нужно. А вот впервые возникший болезненный дискомфорт требует внимания. Следует помнить, что в области правого придатка боли могут появляться при воспалении аппендикулярного отростка.
- Сопутствующая симптоматика. Когда боли в придатках сопровождаются лихорадкой, мышечными болями или диспепсическими расстройствами – требуется экстренная госпитализация.
Если же болит в области придатков умеренно, то нужно обратиться в женскую консультацию. После обследования и выявления причины врач подберет необходимое лечение.
Причин появления болей в придатках много и почти все они связаны с патологическими отклонениями в репродуктивной сфере. Отсутствие своевременного лечения приводит к развитию такого серьезного осложнения, как бесплодие.
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.
источник
Боль в придатках может беспокоить женщин при воспалении матки, яичников или маточных труб, как вместе, так и по отдельности. Наиболее распространённым гинекологическим заболеванием, связанным с воспалением придатков, является аднексит.
Согласно статистике, более половины женщин сталкиваются с данным заболеванием. Большая часть из них – молодые женщины в возрасте от двадцати пяти до тридцати лет. Наибольшее негативное влияние аднексит оказывает на состояние детородной функции. При осложнениях и несвоевременном лечении повышается риск возникновения бесплодия и нарушения половых функций.

Причины боли в придатках зачастую кроются в образовании воспалительного процесса, вызванного таким заболеванием, как аднексит, или по-другому — сальпингоофорит. При развитии такой патологии воспаляются маточные трубы и яичники в результате попадания в организм стафилококков, стрептококков, гонококков и других болезнетворных элементов. К наиболее распространённым возбудителям также относятся хламидии, уреаплазмы, микоплазмы, трихомонады и др. Спровоцировать воспаление придатков могут частые переутомления, ослабление иммунной системы, длительные переохлаждения, например, при долгом пребывании в холодной воде. Также причиной возникновения боли в придатках может стать наличие кисты или полипов и других новообразований, поликистоз яичников. К причинам боли в придатках относится также оофорит – воспаление яичников и сальпингит – воспаление маточных труб. Если боль в придатках зависит от менструального цикла, возможно речь идёт об овуляторном синдроме, связанном с недостаточной выработкой прогестерона в процессе овуляции. Спровоцировать боль в придатках может такое заболевание как цервицит – воспаление шейки матки, которое в свою очередь может быть вызвано травмами и опущением шейки матки, половыми инфекциями, эрозией, эндометритом, кольпитом и др.

Симптомы боли в придатках, помимо дискомфортных и болезненных ощущений в маточных трубах и яичниках, включают в себя повышение температуры, боль в голове, в мышцах, а также во время полового контакта, в том числе внизу живота. В некоторых случаях сопутствующими симптомами заболевания могут являться проблемы с мочеиспусканием, функционированием желудочно-кишечного тракта, а также месячным циклом. Кровянистые выделения из половых путей также могут быть признаком воспалительного процесса в придатках матки.
Боли при воспалении придатков различаются в зависимости от формы заболевания, которое их вызывает. Колющие и режущие боли характерны для острого воспаления придатков, тупые и ноющие возникают при хронической форме заболевания. В обоих случаях боли при воспалении придатков могут иррадиировать в поясницу, возникать во время полового акта, усиливаться при стрессах, физических нагрузках, сопровождаться нарушениями менструального цикла. При этом в острой фазе заболевания отмечается резкий подъём температуры тела, озноб, тошнота или рвотная реакция, напряжённость мышц живота. Такие боли могут быть вызваны инфекционными агентами, попавшими в организм во время полового акта, либо инфекциями другого характера. Повлиять на развитие воспаления могут неполадки в работе иммунной системы, переохлаждения, частые утомления и др.
Заболевание, вызывающее воспаление и боль в придатках, может иметь острую и хроническую форму. Дифференцировать, какие боли при воспалении придатков возникают при острой форме аднексита, можно по следующим признакам: резкое увеличение температуры до тридцати восьми-тридцати девяти градусов, боль и напряжённость внизу живота, в том числе при прощупывании, общее состояние слабости, озноб, усиление потоотделения, боль в голове и в мышцах, иррадиация боли в поясничный отдел, трудности с мочеиспусканием. Придатки при остром аднексите увеличенные, припухшие и болезненные, могут беспокоить выделения из влагалища. При хронической форме заболевания боли внизу живота имеют ноющий характер, могут ощущаться в паху и во влагалище, происходят изменения месячного цикла в результате нарушенного функционирования яичников. Менструации могут быть обильными, сопровождаться болью, выделениями отдельных кровянистых сгустков. Однако бывают и противоположные ситуации: количество выделений незначительно, период менструации при этом сокращается, происходит сбой половой функции, снижение либидо, возникает боль в процессе полового акта. Спровоцировать обострение могут стрессы, постоянные переутомления, длительные переохлаждения. Также болезнь может обостриться на фоне какого-либо другого заболевания.
Боли в придатках при беременности могут быть вызваны разными причинами. К ним относится воспаление яичников или маточных труб, провоцирующим фактором при этом становятся нервные перенапряжения, переутомления, переохлаждения и нарушения в работе иммунной системы. Такие боли могут появляться в виде приступов или беспокоить постоянно. При воспалении яичников нередко понижается трудоспособность, появляются проблемы со сном, возникает слабость, повышается раздражительность. Однако боль в придатках при беременности не всегда сигнализирует о развитии воспаления. Существует мнение, что такое расстройство может возникать в результате адаптации организма беременной к новому периоду. Яичники и матка могут немного менять свое положение, вследствие чего возникающие боли могут относиться к связкам, которые поддерживают матку. Если боли в придатках беспокоили женщину ещё до наступления беременности, это может свидетельствовать о наличии хронического заболевания придатков, которое может негативно сказаться на её течении и должно быть как можно скорее излечено.
Боль в правом придатке, или правосторонний оофорит, может возникнуть в результате неосторожного гинекологического осмотра, прерывания беременности, установки в полость матки спирали, а также после родов, вследствие нарушения иммунных функций, не вылеченных вовремя гинекологических заболеваний, несоблюдения норм интимной гигиены и частой смены половых партнёров. Боль в правом придатке сочетается с болевыми ощущениями в нижней части живота справа, может быть сходна с симптоматикой воспаления аппендикса. При боли в правом придатке поднимается температура, появляются выделения из влагалища, маточные кровотечения, возникают сбои месячного цикла, уменьшение полового влечения, боль в процессе полового акта. При запущенной форме заболевания воспалительный процесс может охватывать левый яичник и спровоцировать другие осложнения.
Боль в левом придатке, или левосторонний оофорит, возникает при воспалении левого яичника. Воспалительный процесс развивается при проникновении в организм бактерий при половых контактах или наличии каких-либо сопутствующих патологий. К причинам возникновения заболевания относятся беспорядочные половые связи, искусственное прерывание беременности, травматизация при гинекологическом осмотре, установление внутриматочной спирали, наличие других заболеваний гинекологической сферы, ослабление иммунитета и др. Основными симптомами при боли в левом придатке являются болезненные ощущения в нижней части живота слева, высокая температура, которая может сохраняться даже при приёме жаропонижающих препаратов, выделения из половых путей, бледность кожи, ухудшение аппетита, снижение либидо, нарушение половых функций, сбой месячного цикла. Осложнением при таких состояниях может стать распространение воспаления на правую часть придатков и развитие бесплодия.
Диагностика боли в придатках включает в себя проведение общего анализа крови, а также ультразвукового исследования с целью определения наличия или отсутствия новообразований. ПЦР-диагностика (полимеразная цепная реакция) позволяет выявить половые инфекции, для обнаружения воспаления из влагалища берётся мазок. В отдельных случаях может быть назначено проведение кольпоскопии (осмотр влагалища и влагалищных стенок специальным инструментом), томографии, лапароскопии, а также бакпосев.

Лечение боли в придатках в первую очередь зависит от причины, которая её спровоцировала. Комплексное лечение, грамотно подобранное опытным врачом, направлено в первую очередь на устранение инфекции и ликвидацию воспалительного процесса. При лечении возможно использование противовирусных препаратов, антибактериальных средств, в качестве вспомогательной терапии назначают иммуностимуляторы, проведение физиотерапевтических процедур – грязевое и ультразвуковое лечение, диатермия. Физиотерапия проводится, как правило, после наступления улучшений. При воспалении придатков зачастую назначаются антибиотики группы пенициллинов или цефалоспоринов. Продолжительность лечения составляет от десяти до четырнадцати дней. При хроническом воспалении придатков рекомендован приём витаминно-минеральных комплексов, антиаллергических препаратов. Назначаются также обезболивающие средства, иглоукалывание, проводится психокоррекция, точечный массаж. В период улучшения используют грязевые тампоны, суппозитории, практикуют методы магнитотерапии, применяют электрофорез с йодом, цинком или медью. Лечение заболевания должно быть только квалифицированным, самодиагностика и самолечение могут нанести вред вашему здоровью и усугубить течение болезни.
Профилактика боли в придатках включает в себя следующие рекомендации:
- Избегайте переохлаждений, переутомлений и стрессов.
- Не пренебрегайте средствами контрацепции, в особенности при отсутствии постоянного полового партнёра.
- Поддерживайте полноценное функционирование иммунной системы — ведите здоровый образ жизни и сбалансированно питайтесь.
- Не допускайте искусственного прерывания беременности.
- Соблюдайте нормы интимной гигиены.
источник
Воспаление придатков (аднексит или сальпингоофорит) – заболевание, которое, при кажущейся безобидности, способно причинить женщине немало бед, сломать жизнь. Ведь одним из осложнений этого, увы, распространенного заболевания является утрата способности забеременеть и родить ребенка (бесплодие). Причем вероятность такого поворота событий очень велика.
В случае возникновения воспаления придатков нужно незамедлительно начинать лечение, пока болезнь не перешла в хроническую форму. Разумеется, его должен проводить квалифицированный и опытный врач, вооруженный современным лабораторным и диагностическим оборудованием. Но для того, чтобы вовремя обратиться к специалисту, необходимо знать симптомы этого заболевания.
Чаще всего симптомами воспаления придатков являются боли внизу живота, зачастую боль «отдает» в крестец и в поясницу, иногда – расстройства мочеиспускания. Менструации становятся болезненными, меняется характер выделений, возможны выделения вне менструации.
У ряда пациентов отмечается общее ухудшение физического и психического состояния, расстройства сна, раздражительность, повышенная утомляемость.
Если вы наблюдаете у себя подобные признаки, все основания обеспокоиться состоянием своего здоровья и обратиться к врачу.
Воспаления придатков как правило возникает из-за снижения иммунитета вследствие систематического переутомления, стрессов, депрессии, других факторов, влияющих на психоэмоциональное состояние женщины, переохлаждения и наличия в организме женщины скрытых инфекций.
В норме матка и её придатки практически стерильны. Несмотря на то, что в наружных половых органах и во влагалище имеется достаточно много микроорганизмов, часть из которых может быть патогенными, иммунитет предохраняет придатки от проникновения в них инфекции. Тем не менее, при ослаблении иммунитета (в результате стрессов или переохлаждения) инфекция может попасть в маточные трубы и в яичники и вызвать воспаление.
Безусловно, наличие в организме нелеченной или не до конца вылеченной скрытой инфекции, несоблюдение правил личной гигиены, беспорядочные половые связи с разными партнерами являются факторами, предрасполагающими к развитию воспаления.
Любой врач-гинеколог припомнит немало случаев, которые иначе, как человеческими трагедиями не назовешь. Молодая, привлекательная женщина хочет стать матерью и не может, из за запущенного, перешедшего в хроническую форму воспаления придатков. Именно поэтому не занимайтесь самолечением, а при первом же появлении симптомов, описанных выше, обращаться к врачу.
В сети Интернет и в дешёвых брошюрках, посвященных «народной медицине», дается немало советов, касающихся лечения воспаления придатков. Однако любому мало-мальски здравомыслящему человеку должно быть очевидно, что прежде чем лечить, нужно разобраться: а что именно мы лечим? Другими словами, нужно установить причину воспаления — его возбудителя. Без этого мы лишь загоним болезнь вглубь организма, но ненадолго – она будет периодически проявлять себя болезненными обострениями.
Лечение острого воспаления придатков проводится с применением антибиотиков и противовоспалительных препаратов, в случаях возникновения гнойного воспаления для удаления гноя и введения лекарства непосредственно в очаг воспаления применяется лапароскопия.
Отметим, что для успешного лечения воспаления придатков необходимо тщательно выполнять все предписания лечащего врача, соблюдать постельный режим, проходить курсы физиотерапии и другие прописанные им процедуры. Не болейте!
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Боль в яичниках – одна из самых распространенных жалоб, которая звучит от женщин на приеме у гинеколога. Этот симптом может являться признаком многих заболеваний половой сферы.
Нередко боль в яичнике может восприниматься женщиной, как боль в надлобковой области, боль внизу живота, в боку, в пояснице.
Это довольно распространенный синдром. После того, как пришли очередные месячные, на месте яйцеклетки в яичнике должно сформироваться так называемое желтое тело – небольшое скопление клеток, продуцирующее гормон прогестерон. Если желтое тело сформировалось недостаточно, и прогестерон выделяется в слишком малом количестве, то происходит частичная отслойка слизистой оболочки матки. В итоге возникает боль в яичниках перед месячными.
Для такого проявления овуляторного синдрома характерны следующие признаки:
1. Отмечаются попеременные боли, возникающие то в правом, то в левом яичнике — то есть в том, где произошла овуляция.
2. Одновременно чаще всего имеют место мажущие выделения из влагалища.
Несмотря на то, что это безобидное состояние, которое не сопровождается ничем, кроме болей, необходимо посетить врача, чтобы исключить более серьезные патологии.
Болевой синдром перед месячными можно расценивать, как боль в яичниках после овуляции. При этом болевые ощущения беспокоят во второй половине цикла, после 14 – 15 дня.
Боль в яичниках при овуляции также укладывается в картину овуляторного синдрома. Возникновение болевых ощущений связано с тем, что, когда яйцеклетка выходит из яичника, происходит его микроскопический надрыв и небольшое кровоизлияние в брюшную полость. Кровь раздражает богатую нервными окончаниями брюшину, в результате возникает болевой синдром. Обычно боли в яичниках во время овуляции сопровождаются следующими признаками:
- Возникают боли в середине месячного цикла. Это легко подсчитать. Например, если весь цикл длится 30 дней, то болевой синдром отмечается приблизительно на 14 день.
- У большинства женщин при этом отмечаются выделения из влагалища мажущего характера.
- Чаще всего боль носит тупой, ноющий характер, но может быть и острой.
- Продолжительность болевого синдрома – от нескольких минут до нескольких часов.
- Болевые ощущения отмечаются с той стороны, где происходит созревание и выход из яичника яйцеклетки. Они попеременно беспокоят женщину то справа, то слева.
Если боль в яичнике является очень сильной, беспокоит в течение более чем 12 часов и сопровождается повышением температуры тела, то нужно срочно обратиться к врачу.
Сильная острая боль в яичнике при овуляции может свидетельствовать о его разрыве. Это состояние грозит развитием кровотечения в брюшную полость и перитонита – тяжелого воспалительного процесса брюшины. Необходимо срочно выполнить хирургическое вмешательство, чтобы восстановить целостность яичника.
Во время месячных сами яичники не болят. То, что женщины описывают на приеме у гинеколога, как боль в яичниках при месячных, чаще всего на самом деле является болью в матке. Дело в том, что в это время слизистая оболочка матки отторгается, если, конечно, не наступает беременность. Матка должна избавиться от этого нежелательного содержимого, поэтому она начинает сокращаться. Если сокращения достаточно сильны, то появляются боли. Они могут быть настолько сильны, что нарушают работоспособность и качество жизни женщины.
Боль в самих яичниках при месячных может быть вызвана наличием в них кист, стрессами и психоэмоциональным перенапряжением.
После пункции яичников боли являются нормальным явлением. Обычно у женщины присутствует следующий симптомокомплекс:
- боль в яичниках тянущего, ноющего характера;
- небольшие выделения из влагалища;
- вздутие живота.
Данные признаки связаны с тем, что, во-первых, укол в яичник является хоть и небольшой, но всё же травмой. Во-вторых, образуется точечная кровоточащая ранка, из-за которой происходит раздражение брюшины в области вмешательства. Как правило, болевой синдром беспокоит в течение 5–7 дней, после чего полностью проходит. Если он очень сильный, долго не проходит, отмечается повышение температуры тела — стоит обратиться к врачу.
Лечение болей в яичнике после пункции заключается в применении обезболивающих средств, спазмолитиков.

Обычно боль в яичниках при беременности вызвана перерастяжением связок, которые поддерживают матку, яичники и маточные трубы. Они начинают испытывать повышенные нагрузки, в них появляется напряжение. С этим симптомом можно успешно бороться путём рационального питания, режима труда и отдыха, занятий гимнастикой и йогой для беременных, дыхательными упражнениями.
Во-вторых, любой гинеколог знает, что с наступлением беременности функция яичников практически полностью выключается. Поэтому боли в них возникать не могут.
Все вышеописанное относится к таким состояниям, когда боль в районе яичников появилась во время беременности впервые.
Совсем другое дело – если болевые ощущения имели место и до беременности, а во время нее возникли снова или усилились. У беременной женщины могут проявиться любые воспалительные заболевания, кисты, опухоли яичников.
Лучше всего проводить профилактику болей в яичниках во время беременности заранее, то есть пройти обследование и курс лечения, если будет выявлено какое-то заболевание. Если же боль в яичниках появилась уже во время беременности, то нужно как можно скорее посетить гинеколога.
В противном случае возможны такие осложнения, как прерывание беременности, гипоксия плода, отслойка плаценты и пр.
Воспаление яичника называют оофоритом. Если одновременно воспаляется и маточная труба, то такое состояние называется сальпингоофоритом. В любом случае оно проявляется сильными острыми болями в яичниках и другой характерной симптоматикой:
- Боль в яичниках при воспалении достаточно сильная, возникает в виде приступов или беспокоит пациентку постоянно.
- Нередко встречается боль в яичниках и пояснице, она может также отдавать в крестец.
- У некоторых женщин отмечаются боли в яичниках при мочеиспускании.
- При переходе заболевания в хроническую форму боль становится тупой, ноющей.
- Повышается температура тела до 37 – 38 o С. Женщина чувствует озноб, общее недомогание, появляется повышенная утомляемость.
- Весьма характерны разные нарушения менструального цикла. Месячные начинают приходить нерегулярно в результате того, что воспалительный процесс способствует снижению продукции женских половых гормонов.
- Боль при воспалении яичников почти всегда сопровождается нарушением эмоционального фона у женщины: она становится более вспыльчивой, раздражительной, легко впадает в депрессию.
- Снижается половое влечение в результате снижения выработки женских половых гормонов.
Болевой синдром провоцируется простудными и иными инфекциями, переохлаждениями, стрессом, снижением иммунитета.
Причина острых болей в яичниках, вызванных воспалительным процессом, устанавливается во время осмотра гинеколога, проведения УЗИ. При остром процессе консервативное лечение обычно продолжается 5–7 дней. При хроническом воспалении оно затягивается дольше.
Подробнее об аднексите
Иногда поликистоз яичников путают с обычными кистами. На самом деле это два разных заболевания, каждое из которых сопровождается собственной симптоматикой.
Поликистоз яичников – эндокринная патология, которая затрагивает многие железы внутренней секреции. В результате эндокринных нарушений в ткани яичника образуется много мелких кист и появляются характерные симптомы:
1. Хроническая тянущая, ноющая боль в яичниках, внизу живота и в поясничной области. Точное происхождение болевого синдрома в настоящее время точно не установлено. Считается, что увеличенные в размерах яичники сдавливают соседние органы.
2. Нарушения месячных. Боли в яичниках при их поликистозе сочетаются с редкими нерегулярными менструациями. Иногда месячные могут быть чрезмерно обильными и продолжительными, либо отсутствовать совсем.
3. У некоторых женщин появляются признаки, характерные для предменструального синдрома. Отмечаются резкие перепады настроения, появление отеков на ногах, нагрубание молочных желез, боли внизу живота.
4. Эндокринные нарушения приводят к развитию бесплодия. При регулярных незащищенных половых контактах не удается осуществить зачатие.
5. Общие признаки нарушения функции желез внутренней секреции: выпадение волос, ожирение, появление на коже лица угрей.
6. Во время осмотра врач может выявить увеличенные в размерах яичники.
Основной метод диагностики, который применяется для выявления причин боли при поликистозе яичников – ультразвуковое исследование. При подтверждении диагноза назначается консервативное медикаментозное лечение, а при его неэффективности – хирургическое вмешательство.
Подробнее о поликистозе яичников
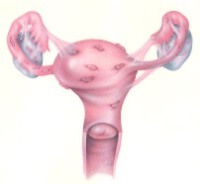
Поначалу, пока эндометриоидные разрастания не очень большие, женщина не отмечает никаких патологических симптомов. Затем ее начинают беспокоить тупые ноющие боли в яичниках и внизу живота, которые отдают в промежность и в прямую кишку. Они усиливаются во время месячных, но возникают и между ними.
У большинства пациенток с эндометриозом отмечаются расстройства месячных и мочеиспускания. Со временем эндометриоидные гетеротопии разрастаются и начинают кровоточить еще сильнее, в полости малого таза формируется спаечный процесс.
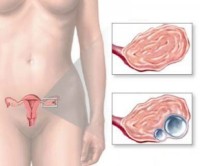
Современной медицине известно большое количество разновидностей доброкачественных опухолей яичников. Все они имеют схожую симптоматику. Основной признак, который изначально дает возможность заподозрить патологию – тупые ноющие боли в яичнике справа или слева (реже — в обоих).
Впрочем, боль чаще всего свидетельствует о том, что новообразование имеет достаточно большие размеры. На начальных стадиях патология никак себя не проявляет.
Когда опухоль становится настолько большой, что приводит к возникновению хронических болей внизу живота, она способна вызывать сдавление внутренних органов: мочевого пузыря, матки, прямой кишки. Поэтому возникают такие симптомы, как расстройства мочеиспускания, увеличение в размерах живота. Боль в яичниках зачастую отдает в ногу или поясницу. Она никак не связана с месячными, а скорее обусловлена растяжением капсулы опухоли, сдавлением и спазмами внутренних органов, нарушением кровообращения в малом тазу и брюшной полости.
Возникновение острых болей также возможно в случае, когда происходит перекрут ножки опухоли или повреждение ее капсулы.
Другие симптомы, которыми сопровождаются доброкачественные опухоли яичников:
- нарушение месячных, иногда вплоть до их полного отсутствия;
- у каждой пятой пациентки с доброкачественными опухолями яичников развивается бесплодие;
- запоры связаны со сдавлением прямой кишки;
- при некоторых разновидностях доброкачественных новообразований яичников развивается асцит – увеличение живота за счет скопления в нем большого количества жидкости.
Диагностика болей в яичниках, вызванных опухолями, осуществляется во время осмотра врача, УЗИ, магнитно-резонансной томографии. Основной метод лечения – хирургическое вмешательство.
Существует несколько разновидностей злокачественных опухолей яичников, которые весьма сходны по симптоматике между собой и с аднекситом – воспалительным процессом в яичниках.
Поначалу, пока злокачественная опухоль имеет небольшие размеры, она никак себя не проявляет. Спустя некоторое время женщина может начать ощущать тяжесть в животе, он увеличивается в размерах. Но этим признакам, как правило, не придают значения, считая их проявлениями аднексита.
Затем возникают тянущие боли в яичниках, которые беспокоят постоянно, или только в определенное время. Этому симптому также очень часто не придают должного значения.
На более поздних стадиях отмечается существенное увеличение размеров живота. Боли в яичниках становятся достаточно сильными. Женщина отмечает слабость, быструю утомляемость, плохое самочувствие. Она начинает терять вес.
При раке яичников всегда отмечается нарушение месячного цикла.
При достаточно больших размерах опухоли нарушаются функции мочевого пузыря и прямой кишки.
Диагностика ноющих болей в яичниках при злокачественных опухолях осуществляется при помощи ультразвукового исследования, пункции яичников, выявления специфических онкомаркеров в крови. Лечение предполагает хирургическое вмешательство, применение химиотерапии, лучевой терапии и других методик.
Среди методов лечения женского бесплодия сегодня широко применяются различные гормональные медикаментозные препараты. Если их дозировки подобраны не совсем правильно, то чрезмерная стимуляция приводит к патологическим изменениям в яичниках, и возникновению в них болей.
Синдром гиперстимуляции может проявляться в легкой или тяжелой форме.
При легкой форме отмечаются тянущие боли в яичниках, ощущение тяжести и дискомфорта внизу живота. Женщина предъявляет жалобы на постоянное вздутие живота, она начинает быстрее прибавлять в весе.
При тяжелой форме патологии боли в яичниках выражены сильнее. Снижается артериальное давление, женщина отмечает, что стала реже и меньше мочиться. Значительное увеличение живота обусловлено скоплением в нем большого количества жидкости. Отмечаются выраженные нарушения со стороны обмена веществ.
Диагностика болей в яичниках подобного происхождения в большинстве случаев не представляет труда. Налицо связь возникших симптомов с приемом гормональных лекарств. Во время УЗИ врач обнаруживает в яичниках много мелких кист. Лечение заключается в отмене препаратов.
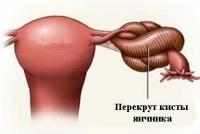
- Острые сильные боли в яичнике, внизу живота. Они возникают в виде приступов, и причиняют женщине выраженные страдания.
- Боль в яичнике отдает в поясницу, в ногу (при поражении правого яичника – в правую, при поражении левого – в левую).
- Ухудшается общее состояние женщины. Отмечается тошнота и рвота.
- Возникает запор. В кишечнике скапливается большое количество газов, что приводит к вздутию живота.
- Боль может быть настолько сильной, что приводит к шоку: женщина бледнеет, теряет сознание, у нее резко падает артериальное давление.
Перекрут ножки кисты или опухоли яичника не всегда проявляет себя настолько ярко. Это может развиваться постепенно. В таком случае нарастание боли и других симптомов тоже растянуто во времени.
Диагностика острых болей в яичнике в результате перекрутов не представляет сложности. Тем более что женщине, как правило, известно о наличии у нее новообразования. Данное состояние требует немедленного хирургического вмешательства.
В большинстве случаев разрыв кисты яичника является состоянием, которое угрожает жизни женщины и требует немедленного хирургического вмешательства. В момент разрыва появляется резкая сильная боль. Но основная опасность таится в симптомах, связанных с развивающимся кровотечением. Женщина бледнеет, теряет сознание, у нее резко снижается уровень кровяного давления.
Для того, чтобы предотвратить дальнейшее кровотечение и спасти больную, необходимо как можно раньше доставить ее в операционную.
В зависимости от того, какие симптомы доминируют, различают две формы патологии:
1. Болевая форма , как следует из ее названия, сопровождается сильнейшими болями в яичнике. При этом отмечается бледность, падение артериального давления, слабость, но эти симптомы выражены не так сильно, как болевые ощущения. Данное состояние может осложниться болевым шоком, при котором женщина теряет сознание, у нее сильно падает кровяное давление (в первую очередь из-за того, что пациентка испытывает болевой шок, а не из-за кровотечения).
2. Геморрагическая форма проявляется не столько болями в яичниках, сколько симптомами массивной кровопотери. Падение артериального давления весьма значительно. Отмечается бледность, слабость, сухость кожи. Женщина может впадать в шоковое состояние, и оно вызвано не болью, а как раз резким уменьшением объема крови в результате кровопотери.
Чаще всего при апоплексии встречается боль правого яичника, так как он подвержен кровоизлияниям и разрывам в большей степени, чем левый.
Подробнее об апоплексии яичника
Трубная беременность возникает в том случае, если оплодотворенная яйцеклетка внедряется в слизистую оболочку не внутри матки, а внутри маточной трубы. Само по себе это состояние мало чем себя проявляет, и похоже на обычную беременность. Иногда могут отмечаться нарушения месячных и неинтенсивные тянущие боли в яичниках.
Основные клинические проявления возникают в том случае, когда начинается прерывание трубной беременности. Появляются периодические ноющие схваткообразные боли в яичниках и выделения в виде кровомазания. Поначалу эти симптомы могут не причинять женщине никакого беспокойства. Но со временем они усиливаются, и приводят к тяжелым последствиям. Поэтому при подозрении на трубную беременность нужно немедленно обратиться к врачу.
Возникает внезапная сильная боль в яичнике и маточной трубе, признаки кровотечения:
- бледность;
- головокружение;
- потеря сознания;
- падение кровяного давления;
- учащение пульса;
- развитие шокового состояния.
Кровь, которая изливается из маточной трубы, проникает в брюшную полость и скапливается в углублении между маткой и прямой кишкой. Поэтому женщина ощущает сильные боли в заднем проходе.
Боли в яичнике, вызванные прерыванием трубной беременности, выявляют во время осмотра и проведения ультразвукового исследования. Необходимо срочное хирургическое вмешательство, так как данное состояние угрожает жизни женщины.
Боль в яичниках может провоцироваться различными факторами и заболеваниями, поэтому при наличии данного симптома врач может назначать разные анализы и обследования с целью выяснения причинного фактора, вызвавшего болевой синдром у женщины. Однако в каждом конкретном случае врач не назначает все возможные анализы и обследования, а подбирает только те, которые необходимы для выявления причины болей в яичниках в данный момент. Выбор необходимых в каждом случае анализов осуществляется в зависимости от сопутствующей симптоматики, характера болей и событий, предшествовавших появлению болей в яичниках, так как именно эти факторы позволяют врачу предположить диагноз, для подтверждения которого и производятся инструментальные и лабораторные исследования.
При болях в яичнике врач в обязательном порядке производит бимануальный гинекологический осмотр и осмотр в зеркалах. Бимануальный осмотр руками позволяет прощупать половые органы, выявить в них новообразования, воспалительный процесс, их смещение с нормального месторасположения и т.д. А осмотр в зеркалах позволяет оценить состояние тканей влагалища и шейки матки, выявить эрозию, заподозрить цервицит и т.д. Данные, полученные врачом в ходе гинекологического осмотра и осмотра в зеркалах, позволяют сориентироваться и предварительно предположить диагноз, а в сложных случаях – хотя бы определить направление диагностического поиска. После осмотра врач назначает и другие анализы, позволяющие поставить точный диагноз, перечень которых зависит от сопутствующей симптоматики, характера болей и предшествовавших появлению болей событий.
Во-первых, следует сказать, что боли в яичниках, сочетающиеся с повышением температуры тела, резким ухудшением самочувствия, падением давления, бледностью кожи, кровотечением, а также продолжающиеся дольше 3 – 4 часов и нарастающие со временем, являются признаком опасных для жизни состояний, поэтому при их появлении нужно срочно вызывать «Скорую помощь» и госпитализироваться в стационар.
Если женщина испытывает боли в яичниках во время менструаций, в период овуляции или перед менструациями, то это может быть и вариантом нормы, и признаком патологии. В такой ситуации для того, чтобы выяснить, являются ли боли в яичниках нормой для конкретной женщины, или же они свидетельствуют о патологии, врач может назначить следующие анализы и обследования:
- Общий анализ крови;
- Общий анализ мочи;
- Коагулограмма;
- УЗИ органов малого таза (записаться);
- Мазок из влагалища на флору (записаться);
- Анализ крови на лютеинизирующий гормон (ЛГ);
- Анализ крови на фолликулостимулирующий гормон (ФСГ);
- Анализ крови на тестостерон;
- Анализ крови, влагалищного отделяемого и соскоба из уретрына половые инфекции (записаться) (на хламидии (записаться), микоплазмы (записаться), гарднереллы, уреаплазмы (записаться), трихомонады, гонококки, грибки Кандида).
На практике при болях в период овуляции, во время менструаций и перед менструациями врач обычно назначает УЗИ органов малого таза, мазок из влагалища на флору, общий анализ крови и мочи, которые в большинстве случаев позволяют понять, связаны ли боли с заболеванием или являются нормальной особенностью конкретной женщины. А вот анализы на инфекции и гормоны назначают обычно только в том случае, если врач подозревает, что боли в яичниках при менструациях, перед менструациями и во время овуляции обусловлены воспалительными или эндокринными нарушениями.
Если женщина испытывает боли в яичниках в разные периоды цикла, которые сочетаются с различными нарушениями менструального цикла (например, нерегулярные менструации, укорочение или удлинение цикла, слишком обильные или скудные менструации и т.д.), то врач назначает следующие обследования и анализы:
- Общий анализ крови;
- Общий анализ мочи;
- Коагулограмма;
- Мазок из влагалища на флору;
- УЗИ органов малого таза;
- Гистероскопия (записаться);
- Анализ крови на уровень кортизола (гидрокортизона);
- Анализ крови на уровень тиреотропного гормона (ТТГ, тиротропина);
- Анализ крови на уровень фолликулостимулирующего гормона (ФСГ);
- Анализ крови на уровень лютеинизирующего гормона (ЛГ);
- Анализ крови на уровень пролактина;
- Анализ крови на уровень эстрадиола;
- Анализ крови на дегидроэпиандростерон-сульфат (ДЭА-S04);
- Анализ крови на уровень тестостерона;
- Анализ крови на уровень глобулина, связывающего половые гормоны (ГСПГ);
- Анализ крови на уровень 17-ОН прогестерона (17-ОП).
Кроме того, если имеются подозрения на наличие заболевания щитовидной железы, врач может дополнительно назначить анализы крови на содержание тироксина (Т4), трийодтиронина (Т3), антител к тиреопероксидазе (АТ-ТПО), антител к тиреоглобулину (АТ-ТГ).
Если женщина испытывает боли в яичниках после полового сношения или во время секса, то врач назначает следующие обследования и анализы:
- Мазок на флору из влагалища;
- Анализ крови, влагалищного отделяемого и соскоба из уретры на половые инфекции (на хламидии, микоплазмы, гарднереллы, уреаплазмы, трихомонады, гонококки, грибки Кандида);
- Общий анализ крови;
- Общий анализ мочи;
- Кольпоскопия (записаться);
- Мазок из шейки матки на цитологию;
- Анализы на наличие вирусов – вируса герпеса 1 и 2 типов, вируса папилломы человека, цитомегаловируса, вируса Эпштейна-Барра;
- Анализ крови на сифилис (записаться);
- УЗИ органов малого таза;
- Гистероскопия;
- Компьютерная или магнитно-резонансная томография (записаться).
При болях в яичниках во время или после секса врач в первую очередь назначает УЗИ, мазок на флору и кольпоскопию, а также анализ крови на сифилис, так как эти методы, в большинстве случаев, позволяют выявить причину болевого синдрома и назначить лечение. Если же указанные исследования не помогли выявить причину болей в яичниках, а в мазке и по данным УЗИ явно имеются воспалительные изменения, врач может назначить анализы на все половые инфекции (на хламидии, микоплазмы, гарднереллы, уреаплазмы, трихомонады, гонококки, грибки Кандида), бактериологический посев вагинального отделяемого, чтобы понять, какой микроорганизм спровоцировал воспаление.
Боль при воспалении яичников может быть внезапной, но при этом сильной и приступообразной. Также боль при воспалении яичников может быть тупой и ноющей, появляющейся после переохлаждения, стресса, сильной нагрузки и т.д. Вне зависимости от характера боли, она может сочетаться с болями в пояснице, крестце и иногда с болями при мочеиспускании, нерегулярным менструальным циклом, вспыльчивостью, раздражительностью, утомляемостью и повышением температуры тела. В таки случаях врачи назначает следующие анализы, чтобы выяснить причину воспаления:
- Общий анализ крови;
- Общий анализ мочи;
- Мазок на флору из влагалища;
- Анализ крови, влагалищного отделяемого и соскоба из уретры на половые инфекции (на хламидии, микоплазмы, гарднереллы, уреаплазмы, трихомонады, гонококки, грибки Кандида);
- Анализы на наличие вирусов – вируса герпеса 1 и 2 типов, вируса папилломы человека, цитомегаловируса, вируса Эпштейна-Барра;
- Анализ крови на сифилис;
- Бактериологический посев влагалищного отделяемого;
- УЗИ органов малого таза.
Если женщина испытывает боли тянуще-ноющего характера только в одном яичнике, причем эти боли не сочетаются с воспалительным процессом, могут провоцироваться половыми сношениями и сочетаться с короткими межменструальными кровотечениями или удлинением менструального цикла, то это наводит врача на подозрение о том, что у нее имеется киста яичника. В таком случае назначается УЗИ и мазок на флору для исключения воспалительного процесса. Другие исследования, как правило, не назначаются, так как обычного УЗИ и гинекологического осмотра вполне достаточно для диагностики кисты.
Если у женщины постоянно присутствует тянуще-ноющая боль в яичниках, не стихающая со временем, сочетающаяся с болями внизу живота и пояснице, редкими нерегулярными менструациями, отеками на ногах, нагрубанием молочных желез, угрями на лице, выпадением волос, то врач обязательно назначает УЗИ органов малого таза, а дополнительно может назначить анализ крови на уровень гормонов, причем не только половых, но и вырабатываемых другими эндокринными органами.
При наличии тупых ноющих болей в яичниках и в нижней части живота, которые отдают в промежность и прямую кишку, усиливаются во время менструаций, сочетаются с нарушениями менструального цикла, врач назначает в обязательном порядке УЗИ органов малого таза, общий анализ крови, мазок на флору и анализы крови на тестостерон, лютеинизирующий и фолликулостимулирующий гормоны. В дальнейшем может быть назначена даже диагностическая лапароскопия (записаться), так как речь идет о подозрении на эндометриоз.
При тупых ноющих болях в яичнике, никак не зависящих от менструального цикла, присутствующих постоянно, не связанных с воспалительным процессом, отдающих в ногу и поясницу, сочетающихся с запорами, удлинением менструального цикла или аменореей (отсутствием менструаций), кровомазанием или кровотечениями, врач назначает в обязательном порядке УЗИ органов малого таза и компьютерную томографию, так как именно эти методы позволяют выявить подозреваемые доброкачественные или злокачественные опухоли.
Если женщина начала испытывать боли в яичниках после проведения гормональной стимуляции, то в таком случае врач, как правило, не назначает анализов и обследований, поскольку причина болевого синдрома очевидна. Однако для контроля за состоянием женщины может назначаться УЗИ, общий анализ крови и мочи, биохимический анализ мочи и т.д.
Если боли в яичниках часто беспокоят женщину, возможно сочетаются с нарушениями менструального цикла, но не сочетаются с воспалительными процессами, то врач назначает УЗИ (записаться), гистероскопию и магнитно-резонансную томографию, так как в это случае проблема болевого синдрома вероятнее всего обусловлена аномалиями строения половых органов или их смещением с нормального местоположения.
Боли в яичниках после операций – нормальное явление, но если они не проходят в течение длительного времени или даже усиливаются, врач обязательно назначит УЗИ органов малого таза, общий анализ крови и мочи, а также произведет гинекологический осмотр и осмотр в зеркалах.
При возникновении болей в яичниках любого характера женщине нужно обращаться к врачу-гинекологу (записаться), который занимается диагностикой и лечением различных заболеваний женских половых органов. Если боли в яичниках возникают у девочки-подростка или девочки младшего возраста, то обращаться нужно к детскому гинекологу.
Поскольку боли в яичниках могут быть проявлением как опасных для жизни, так и неопасных заболеваний, то в одних случаях обращаться к гинекологу нужно в плановом порядке, в поликлинику, а в других – в экстренном, вызвав «Скорую помощь» или самостоятельно приехав в дежурный родильный дом или гинекологическое отделение. Соответственно, в плановом порядке нужно обращаться к гинекологу при неопасных для жизни заболеваниях, а в экстренном – при опасных.
Отличить опасные для жизни гинекологические заболевания от неопасных довольно просто – опасные заболевания всегда проявляются выраженными непроходящими болями в яичнике, внизу живота и, возможно, в пояснице, сочетаются с резким ухудшением общего самочувствия, бледностью и сильной слабостью, а также могут сочетаться с кровотечением и повышением температуры тела. Если у женщины появились признаки опасного гинекологического заболевания, следует срочно вызывать «Скорую помощь». В остальных случаях нужно пойти к гинекологу в плановом порядке в поликлинику.
В некоторых случаях боли в яичниках провоцируются не гинекологическими заболеваниями, но во всех случаях все равно нужно обращаться сначала к гинекологу, так как именно врач этой специальности определит, что симптом спровоцирован заболеванием другого органа, и направит женщину к соответствующему специалисту. Если боль в яичнике обусловлена не гинекологическим заболеванием, то гинеколог может направить женщину к хирургу (записаться) (с подозрением на аппендицит), нефрологу (записаться) или урологу (записаться) (с подозрением на заболевание мочевого пузыря) или же к проктологу (записаться) (с подозрением на заболевание прямой кишки).
источник
