Болезнь рука-нога-рот может быть вызвана следующими возбудителями:
- Энтеровирус 71 типа;
- вирус Коксаки А (5, 9, 10, 16) и В (1,3).
Энтеровирусы устойчивы в окружающей среде, в условиях комнатной температуры живут до 2 недель. Специалисты отмечают рост заболеваемости летом и осенью.
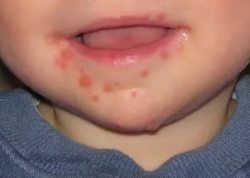
Каковы симптомы детской инфекции рука-нога-рот? Заболевание развивается через 5-7 дней от момента проникновения вируса Коксаки в организм. Далее, ЭВИ проявляется симптомами, похожими на простуду: увеличивается температура до 38 °С, возникает слабость и головная боль, неприятные, болезненные ощущения в горле и его покраснение. Ребенок не хочет играть, пропадает аппетит. В некоторых случаях возможны насморк и понос. Далее, спустя сутки или двое, появляются специфические симптомы инфицирования энтеровирусом: стоматит и экзантема.
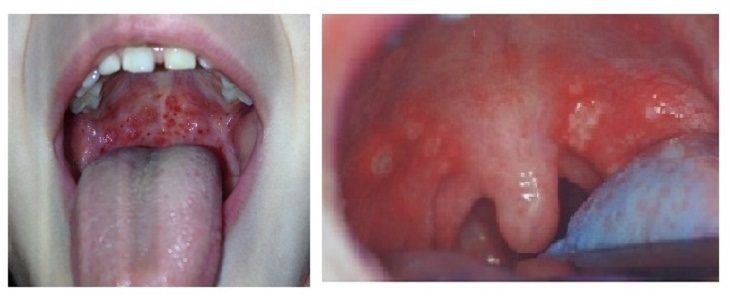
Стоматит характеризуется появлением во рту небольших язвочек (афт). Они болезненны, особенно при соприкосновении с горячей или острой пищей. Афты локализуются на деснах, мягком и твердом небе и внутренней стороне щек. Такие изменения во рту приводят к снижению аппетита, капризности у детей, чрезмерному выделению слюны.
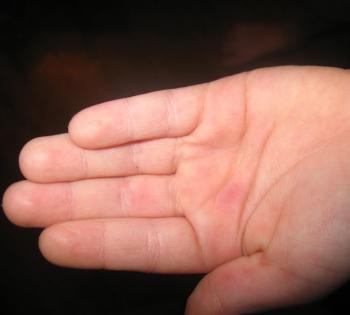
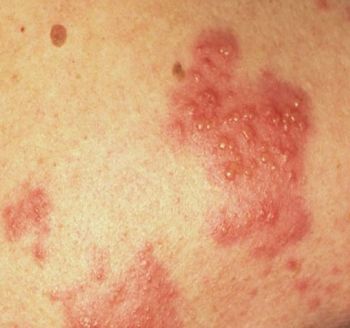
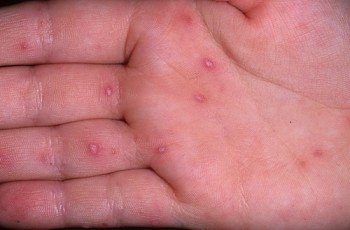
Сыпь при синдроме рука-нога-рот у ребенка локализуется на конечностях. Она больше распространена на ладонях и подошвенной части стопы. Редко можно обнаружить высыпания на бедрах и ягодицах, вокруг носа и губ. Сыпь характеризуется везикулами до 0,3 см с жидким содержимым внутри, возвышающимися над кожей. Вокруг них формируется венчик гиперемии.
В течение недели происходит разрешение высыпаний: везикулы не вскрываются, жидкость в них исчезает, они перестают возвышаться над кожей. Высыпания проходят бесследно, но иногда кожные покровы на их месте могут шелушиться. По некоторым данным, через 5 недель после выздоровления могут слазить ногти.
Вирус Коксаки наиболее интенсивно размножается в слюне и кале. Поэтому заразиться можно фекально-оральным, контактно-бытовым и воздушно-капельным путями. То есть, заболеть можно не только через грязные руки, но и проконтактировав с больным или окружающими предметами.
Заражение энтеровирусной инфекцией может произойти даже от выздоровевшего человека, так как он все же является носителем в течение некоторого времени.
Переболевшие вирусной инфекцией рука-нога-рот не приобретают стойкой иммунной защиты. Это объясняется тем, что человек переболел только одним штаммом возбудителя, а болезнь в дальнейшем может быть вызвана другой разновидностью того же вируса.
Синдромом рука-нога-рот чаще болеют дети, благодаря механизмам передачи. Дело в том, что в детских коллективах малыши часто контактируют друг с другом во время игр, не соблюдая правил гигиены. Также данная инфекция у детей возникает и по причине слабого иммунитета.
Вирус, поражающий руки, ноги и рот может вызвать болезнь и у взрослого. Такая ситуация возникает в случае заражения штаммом, к которому у человека не выработался иммунитет.
После того как врач-педиатр диагностирует симптомы, характерные для инфекции рука-нога-рот, ребенок направляется к инфекционисту. В случае развития осложнений может понадобиться помощь врача-реаниматолога.
Выявить синдром рука-нога-рот у ребенка в некоторых случаях удается не сразу. Всему виной сходство клинической картины с ОРВИ в начальной стадии болезни. Сыпь может не иметь яркого характера, поэтому часто ее принимают за аллергическую реакцию на прием жаропонижающих медикаментов. Также врачи могут подозревать другие инфекционные патологии (корь, краснуху, ветряную оспу).
Но диагностировать вирус Коксаки и болезнь рука-нога-рот можно исходя из наличия следующих критериев:
- болезнь начинается с небольшой температуры и интоксикации;
- возникновение через 1-2 суток везикулярной сыпи на ладонях и подошвах стоп;
- афтозный стоматит в полости рта;
- отсутствие поражения лимфатических узлов, болезни легких, горла.
Подтвердить диагноз синдрома рука-нога-рот помогают лабораторные методы (при возникновении осложненного течения):
- ОАК — увеличение числа лейкоцитов, нейтрофилы снижены;
- вирусологический метод — выявление вируса в смыве и мазке из зева;
- серологическое исследование — обнаружение антител к вирусу в сыворотке крови больного.
Как лечить инфекционную болезнь рука-нога-рот? Этиотропное лечение при данной патологии не предусмотрено. Заболевание при благоприятном течении проходит спустя 10 суток.
Лечение у ребенка синдрома рука-нога-рот должно начаться с диеты. Принимаемая пища должна быть измельченной или жидкой, комфортной температуры. Из рациона исключают острые, соленые и кислые блюда. Эти мероприятия необходимы для уменьшения воздействия на слизистую рта. Для уменьшения интоксикации пациент должен употреблять большое количество воды.
Для лечения стоматита при синдроме рука-нога-рот необходимо:
- наносить антисептические и противовоспалительные препараты на очаги поражения в ротовой полости;
- полоскать рот отварами трав (ромашки, шалфея). Для этих целей можно использовать растворы на растительной основе. Процедуру проводят несколько раз в день;
- обрабатывать язвочки Хлорофиллиптом или маслом облепихи;
- полоскание рта после приемов пищи. Это снизит вероятность раздражения слизистой и присоединения инфекции.
Медикаментозное лечение вируса, вызвавшего болезнь рука-нога-рот у ребенка должно включать:
- индукторы интерферона (Афлубин, Анаферон детский);
- для снижения температуры Панадол, Нурофен, Эффералган. Запрещается прием Аспирина во избежание синдрома Рея;
- если ребенка беспокоит зуд, есть смысл назначить антигистаминные препараты.
Для лечения болезни рука-нога-рот можно использовать такие народные рецепты:
- для уменьшения воспаления и быстрого заживления высыпаний подойдет сок алоэ, который наносят на марлю и прикладывают к пораженным местам;
- для тех же целей подойдет тысячелистник. Компресс из измельченных листьев прикладывают на 15 минут к местам высыпаний;
- для устранения язвочек в ротовой полости применяют отвары трав: зверобоя, тысячелистника, ромашки, шалфея. 1 столовую ложку травы заливают стаканам кипятка и настаивают в течение часа. После фильтрации таким настоем можно полоскать рот до 4 раз в день. Процедуру проводят только после еды;
- для ускорения заживления ран можно использовать масло облепихи, кукурузы. Также подойдут оливковое и подсолнечное масло.
Чаще заболевание рука-нога-рот имеет благоприятный исход, больной выздоравливает самостоятельно. Но заражение энтеровирусом 71 типа может привести к тяжелым осложнениям: энцефалиту и менингиту.
Об их развитии свидетельствует следующая клиническая картина:
- лихорадка более 39 °C;
- многократная рвота, не приносящая облегчения;
- сильная головная боль;
- ощущение болезненности в глазных яблоках;
- капризность и плач;
- сонливость или возбуждение.
При развитии перечисленных симптомов нужно немедленно обратиться к врачу. В противном случае возможен летальный исход.
Чтобы предотвратить болезнь, нужно выполнять профилактические мероприятия:
- мыть руки после посещения туалета и возвращения с улицы;
- мыть овощи и фрукты;
- не касаться рта грязными руками;
- использовать индивидуальное полотенце;
- пить исключительно кипяченую или очищенную воду. Употреблять воду из-под крана категорически запрещается.
Синдром рука-нога-рот — преимущественно детская инфекция, вызываемая энтеровирусами и вирусом Коксаки. Заболевание имеет яркую клиническую симптоматику. Однако диагноз зачастую ставят не сразу, так как начало болезни схоже с ОРВИ.
Специфическое лечение энтеровирусной инфекции отсутствует, поэтому назначается симптоматическая терапия. Чаще патология протекает благоприятно, но в некоторых случаях возможно развитие осложнений. Для предупреждения заболевания необходимо соблюдать профилактические мероприятия.
источник
Слизистая оболочка ротовой полости — магнит для разнообразных возбудителей. И многие заболевания в качестве входных ворот используют именно слизистую рта. Одним из таких недугов является энтеровирусный везикулярный стоматит, который, несмотря на кажущуюся безобидность, может быть опасным для людей с пониженным иммунитетом.
Энтеровирусный везикулярный стоматит с экзантемой чаще можно встретить под названием синдром «рука-нога-рот».
Фото: Энтеровирусный везикулярный стоматит во рту и на ладонях
Это инфекционное заболевание, приводящее к появлению во рту небольших язв, а на конечностях маленьких прыщиков. Недугу более подвержены маленькие дети, но взрослые также могут заразиться и переболеть энтеровирусным стоматитом.
Главной причиной возникновения являются вирусы. В качестве возбудителя чаще всего выступают вирус Коксаки А16, А5, А9 и энтеровирус 71.
Энтеровирусы получили свое название из-за того, что их репродукция происходит в пищеварительном тракте. Данные микроорганизмы, несмотря на широкую распространенность, вызывают заболевание далеко не у всех людей.
Вирусы Коксаки — группа РНК-содержащих вирусов, которые очень хорошо размножаются в желудочно-кишечном тракте. Подразделяются на две группы. Группа В поражает печень, плевру и сердце. Энтеровирусный везикулярный стоматит вызывают представители группы А, поражающие кожу и слизистые человеческого организма.
Энтеровирус 71 входит в группу кишечных вирусов, которые, попадая в организм человека через дыхательные пути и ротовую полость, могут вызывать разнообразные заболевания.
В равитых странах эта разновидность практически не встречается. Единственное условие, которое может дать толчок размножению энтеровируса 71 — полная антисанитария.
Основными путями передачи являются: фекально-оральный, воздушно-капельный, а также контактный. Вирус может проникнуть в организм человека через немытые овощи или фрукты, через предметы быта или же при разговоре с носителем.
Входными воротами для инфекции являются слизистые дыхательных путей, где вирус размножается и вызывает местную воспалительную реакцию.
У взрослых заболевание встречается достаточно редко. Чаще всего от инфекции могут пострадать дети до трех лет. Пик активности заболеваемости приходится на осеннее время. Чуть реже от заболевания страдают весной.
У детей данное заболевание чаще всего возникает в результате несоблюдения норм гигиены.
Еще одной важной причиной, которая может привести к развитию патологии, является пониженный иммунный статус.
Иммунитет необходим организму для того, чтобы защищаться от заболеваний или, если говорить научным языком, отвечать на проникновение чужеродных клеток, микроорганизмов и молекул.
Снижение иммунитета приводит к тому, что организм попросту не может с достаточной силой ответить на внедрение возбудителя и человек заболевает.
Заболевание протекает практически бессимптомно, но у людей с особо ослабленным иммунитетом оно может вызывать определенную картину, позволяющую специалистам проводить правильную дифференциальную дианостику.
Данная форма стоматита проявляется сыпью.
На коже больного появляются папулы или пятна небольшого размера, красного или розового цвета, которые достаточно быстро превращаются в везикулы. В них содержится прозрачная, иногда желтоватая жидкость.
Форма везикул характеризуется вытянутостью. На подошвах и ладонях они не вскрываются, а на других местах после вскрытия образуются заметные эрозии.
Спустя некоторое время все повреждения покрываются корочкой и заживают. Рубцов обычно не остается.
Фото: Сыпь на ногах и руках
На слизистой оболочке щек, губах и языке можно заметить везикулы сероватого оттенка.
В том случае, если у больного имеются проявления высыпания только на слизистых ротовой полости, следует провести дифференциальную диагностику с такими заболеваниями, как афтозный стоматит, синдром Стивена-Джонса и герпес.
Высыпания чаще всего появляются позднее, чем остальная симптоматика, создавая большую проблему для правильной постановки диагноза. Из-за этого многие специалисты могут ошибочно принять болезнь за ОРВИ, дерматит, ротавирусную инфекцию, или герпес.
Фото: Язвочки во рту при энтеровирусном везикулярном стоматите
В некоторых случаях заболевание можно принять за обычную аллергию. У маленьких детей все обычно списывают на прорезывание зубов.
Как и при любом другом инфекционном заболевании, во время энтеровирусного стоматита больной страдает от повышения температуры.
Температура может подниматься до 39°С. Лихорадка держится примерно неделю, затем температура тела нормализуется. У небольшого количества пациентов может наблюдаться вторая волна повышения температуры. Это связано с особенностями иммунной системы отдельных людей.
Помимо синдрома сыпи и повышения температуры, больного беспокоят и иные проявления.
Синдром интоксикации проявляется усталостью, ломотой в костях, головными и мышечными болями. Поведение ребенка также может измениться. Он становится более раздражительным, а также беспокойным.
Больные могут предъявлять жалобы на насморк, тошноту, рвоту и светобоязнь. В связи с особенностями возбудителя, у некоторых могут возникать боли в животе и поносы. Эти проявления встречаются крайне редко.
Еще один момент, на который стоит обратить внимание — зуд. Он усиливается в зависимости от появления новых очагов поражения. Заметив подобные проявления у себя или у своих близких, незамедлительно обратитесь за помощью к врачу!
Думаете, как быстро отбелить зубы в домашних условиях? Читайте эту статью.
Лечение осуществляется как с помощью местных средств, так и с приёмом лекарств внутрь.
Поскольку данное заболевание сопровождается достаточно сильными болевыми ощущениями, целесообразно назначать всевозможные местные препараты, которые помогут от него избавиться.
Для этого подойдут:
- Лидокаин Асепт. Комбинированный препарат, который оказывает местное анестезирующее и антисептическое действие. Единственный минус препарата — он противопоказан детям.
- Камистад. Гель, оказывающий противовоспалительное, антисептическое и анестезирующее действие. В состав препарата входят лидокаин и ромашковый экстракт.
- Гексорал Табс. Антимикробное и анестезирующее действие. Помимо таблетированной, выпускается в форме аэрозоля.
Фото: Препараты для местного лечения Лидокаин Асепт и Камистад
Помимо купирования болевых ощущений рекомендуется использовать препараты, которые будут способствовать более быстрой регенерации тканей, подвергшихся повреждению.
Быстрее избавиться от язвочек помогут следующие препараты:
- Прополис спрей. Данное лекарственное средство является природным антисептиком, а также стимулятором противовирусного и противовоспалительного действия. Противопоказан только в случаях индивидуальной непереносимости.
- Каротолин. Масляный раствор, который оказывает антиоксидантное и регенерирующее действие. Повышает устойчивость организма перед возбудителями инфекционных заболеваний.
- Имудон. Способствует активации фагоцитоза, повышает содержание в слюне иммуноглобулина А.
Фото: Прополис спрей и Имудон
В связи с природой возбудителя, можно назначить противовирусную терапию.
Для этого подойдут:
- Оксолиновая мазь. Сравнительно эффективное средство, которое помогает бороться с возбудителем заболевания.
- Теброфеновая мазь. Противовирусный препарат, достаточно хорошо борющийся с воспалительным процессом.
В целом, терапия может и не потребоваться. Зачастую заболевание проходит самостоятельно и не требует серьезного вмешательства. При высоких температурах целесообразно применять жаропонижающие средства.
При сильных болях в горле могут помочь полоскания травами.
Фото: Отвары липового цвета и ромашки
Фото: Отвыры тысячелистника и зверобоя
Самое главное — своевременно обратиться за помощью к специалисту. Только врач сумеет назначить лечение, которое поможет больному. Ни в коем случае не принимайте препараты без назначения. Бесконтрольное употребление некоторых лекарственных средств может привести к ухудшению состояния.
Несмотря на то, что заболевание может показаться достаточно безопасным, если его не лечить оно может привести к довольно серьезным последствиям.
У детей запущенные формы могут привести к следующим заболеваниям:
Профилактика заболевания имеет два направления: правильная гигиена и повышение иммунитета.
Рекомендации по гигиене:
- часто мойте руки;
- старайтесь не прикасаться грязными руками ко рту;
- не используйте чужие полотенца и туалетные принадлежности;
- мойте перед едой овощи и фрукты;
- не пейте воду из-под крана.
Повышению иммунитета способствуют:
- занятия спортом;
- хороший сон;
- правильное питание. Употребляйте больше овощей и фруктов;
- иммуномодуляторы и противовирусные препараты в период повышения заболеваемости. Принимать их можно только после консультации со специалистом.
Риск возникновения данного заболевания у людей, которые следят за своим здоровьем, крайне низок.
Если ваш ребенок заболел, целесообразно не допускать его контакта с другими детьми. Это не позволит заболеванию распространиться.
Об остром герпетическом стоматите у детей читайте в этой статье.
Что делать, если у грудничка молочница на языке? Ответ здесь.
Это заболевание, которое вполне можно определить «на глаз». Характерные проявления болезни вы можете увидеть на фото.
Фото: Энтеровирусный везикулярный стоматит
В целом, синдром «рука-нога-рот» — сравнительно безопасная патология, которая быстро проходит у людей с нормальным иммунитетом.
Понравилась статья? Подписывайтесь на обновления сайта по по RSS, или следите за обновлениями ВКонтакте, Одноклассниках, Facebook, Google Plus или Twitter.
Расскажите друзьям! Расскажите об этой статье своим друзьям в любимой социальной сети с помощью кнопок в панели слева. Спасибо!
Афтозный стоматит является одним из наиболее распространенных стоматологических заболеваний. Характерным признаком данного заболевания является появление на слизистой оболочке рта болезненных язв.
источник
Вирус Коксаки – описание, инкубационный период, симптомы и признаки энтеровирусной инфекции у детей и взрослых, фото. Как ребенок может заразиться вирусом Коксаки?
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Вирус Коксаки очень распространен во всем мире, и имеет множество проявлений. Он был выявлен еще в 1950 году в США, в небольшом городке Коксаки, отсюда и получил свое название. Но, несмотря на повсеместную распространенность, этот вирус до сих пор диагностируется нечасто, во многих случаях диагноз звучит как «лихорадка неясного генеза», «аллергический дерматит», «ветряная оспа», «грипп» или «ОРВИ». Все из-за того, что Коксаки – многоликий, и выделить конкретные специфические симптомы не всегда представляется возможным. А анализы на вирусы в нашей стране, к сожалению, не принято проводить во всех случаях острых вирусных инфекций, это дорого. Коксаки может протекать бессимптомно, в виде трехдневной лихорадки, типичных проявлений вируса, серозного менингита или тяжелого инфекционного процесса с поражением жизненно важных органов.
- Вирусом Коксаки инфицируется рано или поздно более 95% людей в мире, в основном это происходит еще в детском возрасте.
- Энтеровирусныеинфекции в большинстве случаев поражают детей раннего возраста (до 5 лет). У взрослых данная инфекция выявляется достаточно редко, что связано с тем, что к взрослому возрасту человек уже перенес данный вирус и имеет к нему специфические антитела. Коксаки не поражает детей до 3-месячного возраста, кроме случаев врожденной инфекции, переданной от матери во время беременности или родов.
- Материнское молоко защищает малыша от Коксаки и его тяжелого течения на протяжении всего периода грудного вскармливания – все дело в материнских иммуноглобулинах.
- Вирусом Коксаки заразиться очень легко, инфицируется до 85-90% контактных с заразными больными. Поэтому очень часто фиксируются вспышки и эпидемии данной инфекции, особенно в дошкольных детских коллективах. В детских учреждениях могут объявить карантин.
- Коксаки часто проявляется синдромом «руки-ноги-рот». Синдром получил свое название из-за типичных высыпаний, которые покрывают эти части тела.
- Коксаки часто проявляется как «летний грипп», «кишечный вирус», «герпетическая ангина». Это связано с особенностью и многообразием его клинической картины.
- Как и многие вирусы, вирус Коксаки негативно влияет на иммунитет, снижая защитные силы к другим вирусам и бактериям.
- Вирус Коксаки особенно опасен для детей до двухлетнего возраста, беременных женщин, ВИЧ-позитивных и людей с различными иммунодефицитами.
- Коксаки – это не герпетическая инфекция, как многие думают, хоть эти вирусные патологии часто очень похожи по клиническим проявлениям.

Интересно! Эпидемии Коксаки встречаются повсеместно, и совсем не зависят от уровня экономического развития страны. Если другие кишечные инфекции приводят к эпидемии в основном в «бедных» странах, то эпидемии Коксаки периодически возникают в странах Европы, в США и в Японии. Это объясняется тем, что вирус передается не только фекально-оральным путем, но и воздушно-капельным.
Вирус Коксаки является наиболее широкой группой в роде энтеровирусов, но не единственной.
Другие представители энтеровирусов:
- ЕСНО – эховирусы, очень схожи с вирусом Коксаки по своим особенностям и клиническим проявлениям заболевания, которые они вызывают, их часто объединяют в одну группу;
- Вирусполиомиелита – особо опасная инфекция, поражающая нервную систему, и приводящая к параличам и инвалидности;
- Риновирусы – вирусы, вызывающие ОРВИ, поражают в большей степени слизистую оболочку верхних дыхательных путей, особенно носа и околоносовых пазух;
- Энтеровирусы человека, включая вирус гепатита А.
| Семейство | Пикорновирусы (Picornavirales) – маленькие РНК-вирусы |
| Род | Энтеровирусы (Enterovirus) |
| Группы и серотипы | Существует две группы и 29 серотипов вирусов Коксаки:
Вирус ЕСНО включает 32 серотипа. |
| Размеры | Около 28 нм, а вирус ЕСНО еще мельче – до 14 нм. |
| Как на вирус действует холод? | Коксаки не гибнет даже после замораживания до -70 o С. В таких условиях сохраняется годами, а после размораживания продолжает свою жизнедеятельность. |
| Устойчивость к высоким температурам | Вирус слабо устойчив к высоким температурам, при 60 o С разрушается в течение 30 минут. А при кипячении он погибает практически мгновенно. |
| Существуют ли энтеровирусы в окружающей среде? | Вирионы Коксаки определяются в фекалиях больного. С фекалиями вирус может попасть в сточные воды, водоемы, водохранилища и водопроводные трубы, и даже на поля и огороды. Вирус сохраняет свои патогенные свойства в воде и на продуктах питания, причем в течение достаточно длительного периода, 18-100 дней. На обычных предметах (игрушках, посуде, дверных ручках) при комнатной температуре вирус не погибает в течение недели. |
| От чего погибает вирус Коксаки и ЕСНО? | |
| Кого поражает вирус Коксаки и ЕСНО? | Человека, а также некоторые виды обезьян. В лабораторных условиях заражают мышей. |
| Эпидемиология | Коксаки и ЕСНО распространены на всех континентах и во всех странах мира, особенно в регионах с умеренным и субтропическим климатом. Вирус любит повышенную влажность. Энтеровирусы способны вызвать единичные случаи, вспышки заболевания и эпидемии в рамках одного региона или целой страны. Наиболее восприимчивый контингент – дети, особенно дошкольного возраста. Обычно наблюдается сезонность вируса Коксаки, с пиками заболеваемости в период с июля по октябрь. Но и в холодное время также встречаются вспышки энтеровирусных инфекций. |
* Все серотипы вирусов Коксаки и ЕСНО могут вызывать заболевания, абсолютно одинаковые по симптоматике и тяжести течения. Вирус Коксаки А встречается намного чаще и протекает легче. Также для данных серотипов группы А характерно бессимптомное или типичное течение заболевания. Наиболее часто встречаемый вариант Коксаки А – синдром «руки-ноги-рот» и герпангина. Вирус Коксаки В чаще имеет тяжелое и атипичное течение инфекционного процесса, может сопровождаться различными осложнениями, более опасен для беременных женщин, чем вирус А.

Источник заражения:
- больной человек;
- вирусоноситель.
Человек не может инфицироваться от больных животных.
1. Контактный и фекально-оральный путь от больного или вирусоносителя – вирусы, которые выделяются с калом и слюной больного могут попасть на различные предметы обихода, в водоемы, в том числе и бассейны, в питьевую воду или на продукты питания (при несоблюдении правил личной гигиены). При заглатывании вирус оказывается в кишечнике, затем в пейеровых бляшках (кишечные лимфатические узлы), где и размножается.
2. Воздушно-капельный путь от больного человека – вирусы от больного попадают в воздух во время кашля, чихания и громкого разговора, где некоторое время находятся во взвешенном состоянии. При вдыхании такого воздуха вирус попадает в носоглотку, где происходит его размножение.
3. Трансплацентарный путь – от матери к ребенку (встречается редко).
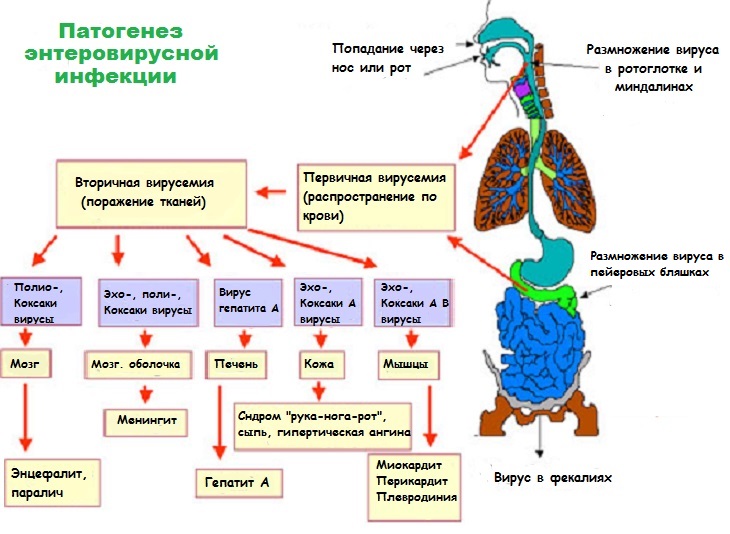
Вирус попадает в носоглотку или в пейеровы бляшки кишечника. В лимфатических узлах происходит его размножение, после чего вирусы оказываются в крови и с ее током разносятся по всему организму. В зависимости от состояния иммунной системы человека, количества вируса или его серотипа, инфекция поражает тот или иной орган. Это и будет определять разнообразие симптоматики и тяжесть заболевания.
Какие органы и ткани может поражать вирус Коксаки?
- Слизистые оболочки носоглотки, ротовой полости и миндалины;
- лимфатические узлы всех групп, особенно кишечника (пейеровы бляшки);
- мозг и его оболочки;
- кожа;
- мышечная ткань, в том числе миокард;
- реже – слизистые оболочки кишечника, глаз, клетки печени;
- эмбрионы и плод во время беременности.
Но на данный момент вирус Коксаки и его патогенез недостаточно изучены, многие вопросы не имеют своих ответов, остаются спорными. Достоверно не ясно, почему Коксаки имеет такое разнообразное течение и часто протекает бессимптомно, не выяснены причины вирусоносительства и другие особенности вируса Коксаки и других энтеровирусных инфекций.
Одним из источников инфицирования вирусом Коксаки является вирусоноситель. Под этим термином понимается человек, не имеющий симптомов заболевания, но выделяющий вирус в окружающую среду с калом, слюной, мочой и другими биологическими жидкостями.
Выделение вируса всегда отмечается у больных после острой вирусной инфекции Коксаки. Больной вроде бы выздоровел, но вирус еще живет и размножается у него в кишечнике. Выделение вируса может сохраняться на протяжении длительного времени, до 2-х месяцев, в среднем 10-21 день. Все зависит от особенностей как вируса, так и человеческого организма.
Но вирусоносительство также может определяться у людей, которые не имели симптомов заболевания, то есть у клинически здоровых, и таких до 40% от всех выделителей вирусов Коксаки. Это говорит о том, что человек перенес Коксаки бессимптомно. Бессимптомное выделение вируса характерно и для других энтеровирусных инфекций.
Выделителями вируса являются больные с хроническим течением инфекции Коксаки, они могут быть заразными в течении года и более.
Вирусоносительство – это, вероятно, и есть тот фактор, который благоприятствует развитию вспышек и эпидемий Коксаки.
Инкубационный период, или время от заражения до первых симптомов заболевания, при вирусе Коксаки обычно составляет 3-6 дней, реже от 2-х до 10-ти суток. Ребенок уже в этом периоде может иметь плохой аппетит, стать вялым и сонливым, капризничать. Больной уже заразен.

Интересно, что типичная форма вируса Коксаки встречается реже, чем атипичное его течение. Все это за счет бессимптомного проявления вируса, энтеровирусной лихорадки и катаральных явлений верхних дыхательных путей.
Синдромы типичной энтеровирусной инфекции, связанной с вирусом Коксаки:
- герпангина (герпетическая ангина);
- бостонская (энтеровирусная) экзантема и синдром «рука-нога-рот»;
- эпидемическая миалгия;
- асептический менингит.
Атипичные формы энтеровирусной инфекции Коксаки:
- бессимптомное (инаппаратное) течение заболевания;
- энтеровирусная лихорадка, которую часто еще называют «малая болезнь» или летний грипп;
- респираторная форма или катаральное воспаление верхних дыхательных путей;
- энтеровирусный энцефалит и менингоэнцефалит;
- миокардит, перикардит;
- геморрагический конъюнктивит и увеит;
- спинальная или полиомиелитоподобная форма энетровирусной инфекции;
- энцефаломиокардит новорожденных;
- острый мезаденит;
- энтеровирусная инфекция с поражением органов пищеварения: острый гепатит, панкреатит, гастроэнтерит, гастроэнтероколит;
- острый нефрит и прочие синдромы, связанные с поражением вирусом внутренних органов.
Кроме таких типов заболевания, разделяют формы и варианты течения энтеровирусных заболеваний:
1. Варианты течения:
- легкое;
- среднее;
- тяжелое.
Тяжесть течения заболевания в первую очередь зависит от степени поражения жизненно важных органов (головного мозга и его оболочек, сердца, печени), а также выраженности интоксикации.
Кроме этого, течение энтеровирусных инфекций может быть:
- гладкое – в течении 10-20 дней происходит выздоровление;
- волнообразное;
- рецидивирующее;
- с осложнениями.
2. Формы заболевания:
- изолированная – при наличии только одного синдрома;
- комбинированная – при поражении вирусом нескольких органов и систем.
Разберемся подробнее, как же могут протекать заболевания, связанные с вирусом Коксаки.

Летний грипп могут вызвать все серотипы вирусов Коксаки и ЕСНО.
Данная форма характеризуется только интоксикационным синдромом. То есть вирус Коксаки не поражает жизненно важных органов, и обычно не приводит к осложненному течению инфекции.
Симптомы интоксикации при вирусе Коксаки:
- острое начало;
- повышение температуры тела выше 39 o С;
- головная боль;
- слабость, вялость;
- ломота в теле;
- снижение аппетита, вплоть до отказа от еды;
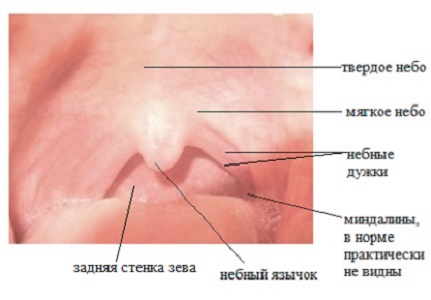
- покраснение зева и небных дужек, небольшая зернистость задней стенки глотки;
- чувство жара, которое может сменяться приступами озноба;
- может наблюдаться покраснение глаз;
- нечасто на фоне высокой температуры развивается рвота и нарушение стула;
- у многих деток увеличиваются периферические лимфатические узлы, они мелкие, безболезненные, эластичные при прощупывании;
- у некоторых деток увеличивается печень и селезенка.
Малая болезнь обычно длится от двух до пяти суток, затем наступает полное выздоровление независимо от полученного лечения. Такая лихорадка очень выматывает ребенка, часто родители замечают потерю в весе и сохранение слабости после болезни, ребенок пытается выспаться. Уже через несколько дней после лихорадки восстанавливается аппетит, ребенок возвращается к своей привычной активной жизни. Такое заболевание заканчивается так же внезапно, как и начинается. Многие родители и даже врачи не успевают понять, что же происходило с малышом.
В некоторых случаях может наблюдаться волнообразное течение, то есть после облегчения наступает повторный лихорадочный период, который так же быстро заканчивается, и наступает выздоровление.
Довольно частое проявление вируса Коксаки. Многие путают данное состояние с герпетическим поражением ротовой полости (со стоматитом). Но никакого отношения к вирусам герпеса такая ангина не имеет. Герпангина обычно вызывается вирусами Коксаки типа А или вирусом ЕСНО. На практике диагноз «герпетическая ангина» от врачей можно услышать нечасто.
Герпетическая ангина всегда имеет острое начало, протекает с выраженной интоксикацией и с появлением специфических изменений во рту.
Интересно, что при катаральной и других формах ангин увеличиваются миндалины, а при герпетической ангине изменения появляются на слизистой оболочке, покрывающей миндалины, при этом они не увеличиваются. Основная часть высыпаний отмечается на мягком небе, небных дужках и язычке – это и отличает герпангину. Герпетический стоматит отличается от герпангины тем, что герпетическая сыпь появляется на слизистой по всей ротовой полости, чаще в области слизистых оболочек щек, губ, десен, твердого неба.
Фото: здоровый зев. Строение мягкого неба.
Симптомы интоксикации такие же, как и при малой болезни, лихорадка обычно сохраняется до 5-ти суток.
Симптомы в ротовой полости при герпетической ангине:
- 1-й день – покраснение миндалин, дужек и язычка;
- 1-2-й день – на мягком небе, миндалинах и дужках появляются белесоватые папулы (или узелки) размером до 4 мм;
- 2-3-й день – папулы становятся пузырьками с красными контурами;
- 3-4-е сутки – пузырьки лопаются, образуются эрозии (язвочки) с покраснением вокруг;
- После 4-5-го дня наступает заживление язвочек и восстановление слизистых оболочек.
Фото: симптомы вируса Коксаки, герпетическая ангина.
Данные изменения сопровождаются зудом и болезненностью в области горла, усиливающимися при глотании и приеме пищи. У маленьких детей данный симптом может проявляться плачем и полным отказом от еды.
При герпетической ангине высыпания бывают множественные или единичные, иногда обнаруживают всего один элемент сыпи.
Полное выздоровление при герпетической ангине наступает через 5-7 дней.
Энтеровирусную экзантему еще называют бостонской и эпидемической экзантемой. Экзантема – это инфекционная вирусная сыпь на коже, а такая же сыпь на слизистых оболочках рта называется энантемой.
Данный синдром характерен чаще для вирусов Коксаки группы А, реже для группы В, а также для вируса ЕСНО.
Экзантема, как и другие проявления энтеровирусной инфекции, начинается остро, с повышения температуры тела. В отличие от летнего гриппа, температура тела может быть не такой высокой, но при этом другие симптомы интоксикации выражены также. Может быть покраснение зева и глаз. Лихорадка обычно не длительная, через 1-2 дня температура тела нормализуется или снижается до более низких цифр. Но на фоне спада интоксикации появляется сыпь на коже и на слизистых оболочках ротовой полости.
- лицо, чаще всего в области вокруг рта, иногда сыпь появляется и на волосистой части головы;
- туловище, больше в верхней его части;
- конечности, особенно на ладонях и стопах;
- ягодицы и пах.
Синдром «рука-нога-рот» — это наиболее часто встречаемый вариант энтеровирусной экзантемы. При данном синдроме основная часть сыпи располагается вокруг рта, на ладонях и стопах. В ротовой полости практически всегда есть единичные высыпания.
Изменения в ротовой полости. Сначала появляются небольшие узелки, которые быстро становятся пузырьками, они лопаются и образуются язвочки (афты). Язвочки практически всегда сопровождаются болью. Ребенок отказывается от еды, плачет, не подпускает к осмотру ротовой полости. Наблюдается повышенное слюнотечение, как при прорезывании молочных зубов у младенцев. Через 3 дня слизистая ротовой полости обычно полностью восстанавливается.
Сыпь при энтеровирусной экзантеме – вирусная пузырчатка:
- 1-2-е сутки – появляются бледные розовые пятна без четких контуров, сыпь достаточно быстро становится ярче, на месте пятен образуются узелки – папулы. Кожа вокруг сыпи не изменена. На данном этапе такие высыпания часто путают с аллергией, корью, краснухой или скарлатиной, появляется кожный зуд.
Фото: бледные розовые пятна на ладони.
2-3-и сутки – на месте папул образовываются пузырьки или везикулы размером до 3 мм, с ярко красной окантовкой. Везикулы очень напоминают ветряную оспу. Зуд становится сильнее, часто нестерпимый. Ребенок может сильно кричать, чесаться всем телом в кровати, руками раздирать кожу, особенно в ночное время суток.
Фото: симптомы энтеровирусной экзантемы.
Фото: отслоение верхних слоев эпидермиса на 4-7-й день синдрома.
Обычно бостонская экзантема и синдром «рука-нога-рот» протекает благоприятно, но бывают ситуации, когда на фоне экзантемы развивается менингит и другие тяжелые проявления Коксаки. Данная форма энтеровирусной инфекции часто сочетается с другими синдромами.
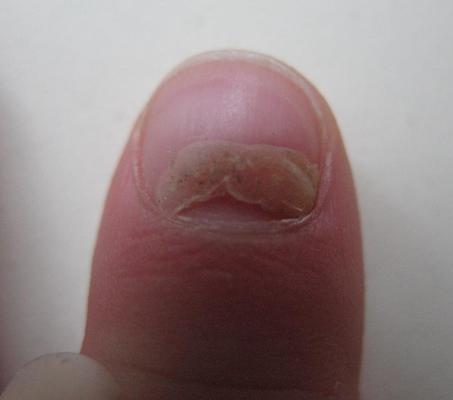
Вирус Коксаки и ногти. У многих людей, перенесших энтеровирусную экзантему, через 2-8 недель появляются изменения ногтей. Это может быть их ломкость, отслоение от ногтевой пластины («облазят ногти»), изменение формы и цвета ногтя. Многие отмечают тотальное поражение всех ногтей на руках и ногах. И это может продолжаться не один месяц. Но после полного обновления ногтей они обязательно вернутся к прежнему здоровому состоянию.
Причины и механизм развития проблем с ногтями после вируса Коксаки до сих пор не известны. Многие ученые вообще не связывают данный симптом с энтеровирусными инфекциями, объясняя их сниженным иммунитетом, грибковым поражением ногтей или дефицитом витаминов и микроэлементов. Но взаимосвязь между Коксаки и заболеванием ногтей все же наблюдаются у большей части пациентов.
Фото: поздний симптом вируса Коксаки, «облазят ногти».

Заболевание начинается остро, с внезапного повышения температуры тела до 40 o С. Это сопровождается ознобом, головными болями, выраженной слабостью. В этот же день появляются боли в мышцах – это и есть основной синдром эпидемической миалгии.
Характер болевого синдрома при эпидемической миалгии:
- Мышечные боли носят острый характер, проявляются приступами, которые обычно длятся от 30 секунд до 10 минут, повторяются каждые несколько часов. Больной при этом испытывает нестерпимые мучения, за что данную патологию назвали «чертовой схваткой». Описаны случаи длительности такого приступа до 2 суток.
- Наиболее ярко проявляются боли межреберных мышц в нижней части грудной клетки. Они сопровождаются нарушением дыхания, одышкой, усиливаются при глубоком вдохе или кашле. Все это напоминает клиническую картину плеврита (воспаление серозных оболочек легких — плевры). Отсюда эпидемическая миалгия получила название – плевродиния (переводится с латинского как «боль в плевре»).
- Также интенсивно проявляются боли в верхней части живота и в области пупка. Часто данное состояние принимают за острый живот (аппендицит, перитонит, кишечная непроходимость и прочее).
- Миалгия наблюдается и в мышцах конечностей, шеи, лица, но боли в них менее выражены.
- Болевой синдром обычно длится от 2 до 4-х суток, затем наступает облегчение, но бывают случаи развития второй волны лихорадки и «чертовой схватки».
Эпидемическая миалгия не так часто встречается в виде отдельной патологии, в большинстве случаев она сочетается с герпетической ангиной и экзантемой. Нередко через неделю от начала болезни развивается серозный менингит.
Менингит – это заболевание, связанное с воспалением оболочек мозга, всегда угрожающее жизни пациента. При вирусных инфекциях развивается серозный, то есть не гнойный менингит. Он может быть изолированным, но часто развивается на фоне малой болезни, герпетической ангины, эпидемической экзантемы или миалгии. К сожалению, это достаточно частое проявление энтеровирусной инфекции, и может вызываться всеми видами вирусов Коксаки и ЕСНО.
Как заподозрить менингит?
- Острое начало: с повышения температуры тела до высоких цифр, слабости, боли в горле;
- сильные головные боли: носят постоянный характер, появляются в течение первых суток от начала заболевания;
- рвота, не связанная с приемом пищи (так называемая «мозговая рвота»);
- у грудных детей и у детей раннего возраста могут развиться судороги, у взрослых может нарушиться сознание;
- появляется ригидность мышц затылка – невозможно достать подбородком до грудины, у маленьких детей при попытке поднять голову в положении лежа на спине приподнимается все туловище;
- развиваются другие симптомы менингита – менингеальные знаки, такие, как симптомы Кернига и Брудзинского, но их может определить только врач;
- в стационаре инфекционного отделения проводят анализ спинномозговой жидкости, она вытекает под повышенным давлением, в лаборатории выявляют изменения, характерные для всех серозных менингитов.
Фото: определение менингеальных знаков при подозрении на менингит.
При сочетании менингита с другими проявлениями вируса Коксаки все их симптомы могут развиваться параллельно. Но чаще всего менингит присоединяется с второй волной лихорадки, то есть на 5-7-е сутки от начала энтеровирусной инфекции.
Прогноз при таких менингитах обычно благоприятный, при своевременно начатом адекватном лечении через 3-7 дней наступает облегчение состояния больного, а через 2-3 недели – полное выздоровление.
Другие варианты течения вируса Коксаки встречаются нечасто, они относятся к нетипичным формам энтеровирусных инфекций.
| Синдром | Основные симптомы | Особенности |
Энцефалит, менингоэнцефалит – воспаление головного мозга.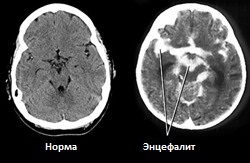 |
| Энцефалит чаще всего развивается на фоне менингита, и имеет длительное и тяжелое течение. После такого энцефалита может развиться атрофия головного мозга, эпилепсия и психические заболевания, а у детей первых лет жизни – гидроцефалия. |
| Полиомиелитоподобное течение энтеровирусной инфекции – поражение нейронов спинного и продолговатого мозга. |
| В отличие от полиомиелита, данная форма энтеровирусной инфекции протекает намного легче и, в большинстве случаев, без осложнений. Через 4-8 недель обычно происходит выздоровление, уходят параличи, восстанавливаются функции мышц. Именно полиомиелитоподобная форма вируса Коксаки часто принимается за вспышку полиомиелита, приводя в ужас всех медиков и население. |
Энтеровирусный мезаденит – воспаление лимфоузлов кишечника. |
| Энтеровирусный мезаденит встречается не так часто, нередко сочетается с кишечной формой заболевания. Обычно заболевание протекает благоприятно, но в некоторых случаях может развиться кишечная непроходимость, требующая срочного хирургического вмешательства. |
Кишечная форма, энтеровируснаядиарея |
| Данное заболевание обычно тяжело отличить от других кишечных и пищевых инфекций. Как правило, имеет благоприятное течение, через несколько дней наступает улучшение состояния больного. У детей раннего возраста после энтеровирусной диареи часто развиваются аллергические состояния (диатез, атопический дерматит, непереносимость коровьего молока и прочее). |
Миокардит и перикардит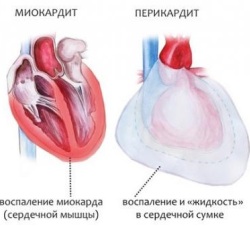 |
| Это тяжелое проявление энтеровирусной инфекции, которое встречается нечасто. Опасно развитием сердечной недостаточности. Протекает длительно и требует госпитализации в больницу. |
Катар верхних дыхательных путей |
| Данная форма энтеровирусной инфекции часто сочетается с другими синдромами вируса Коксаки. Изолированное поражении вирусом верхних дыхательных путей относят к ОРВИ. Обычно протекает благоприятно, через несколько дней наступает выздоровление. Возможны осложнения в виде ложного крупа (отек гортани), ларинготрахеита, бронхита и пневмонии. |
Геморрагическийконъюнктивит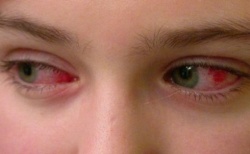 |
| Геморрагический конъюнктивит может быть отдельным заболеванием, но нередко сопровождает другие проявления энтеровирусных инфекций. Обычно протекает благоприятно, но возможны осложнения в виде гнойного конъюнктивита, а также кератита – воспаления радужки. Кератит опасен снижением или потерей зрения. |
Воспаление яичек (орхит) и их придатков (эпидидимит)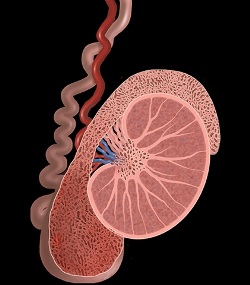 |
| Данная патология очень схожа с поражением яичек при эпидемическом паротите (свинке), но протекает намного легче, без осложнений. Группа риска – мальчики-подростки. При двустороннем орхите существует риск развития бесплодия. |
Энцефаломиокардит и миокардит новорожденных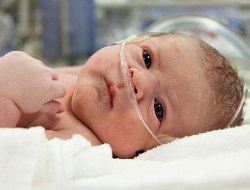 |
| Данную патологию вызывают энтеровирусы группы В, это самое тяжелое проявление вирусов Коксаки. Описаны случаи вспышек энтеровирусной инфекции среди новорожденных в родильных домах, так как источником инфекции могут быть не только матери, но и медицинский персонал. Более половины новорожденных умирает от сердечно-сосудистой недостаточности или отека мозга. Поражение головного мозга у новорожденных практически всегда заканчивается развитием тяжелых неврологических патологий. |
Подведя итоги, можно определить основные особенности энтеровирусных инфекций:
- практически всегда – это острое начало;
- инфекция обычно протекает бурно, больного укладывает в постель;
- проявления энтеровирусов могут быть очень разнообразными;
- сравнительно быстро наступает выздоровление;
- достаточно редко развиваются осложнения;
- наиболее опасен вирус Коксаки группы В.
Энтеровирусы (вирус Коксаки и другие): пути заражения, заболевания и симптомы (полиомиелит, герпесная ангина, синдром рука-нога-рот), мнение доктора Комаровского – видео
источник
Сыпь! С температурой или без, мелкая и крупная, зудящая и не очень, «пузырьками»; или «бляшками» — она всегда одинаково пугает родителей, ведь найти причину «высыпаний» порой бывает непросто. Неожиданно покрывшийся красными пятнами ребенок и сам напоминает ожившего монстра, и жизнь родителей превращает в фильм ужасов. Бояться не надо, надо лечиться!
Возбудитель: вирусварицелла-зостер (Varicella-Zoster virus, VZV).
Способ передачи: воздушно-капельный. Передается от больного человека здоровому при разговоре, кашле, чихании.
Иммунитет к ветрянке: пожизненный. Вырабатывается либо в результате болезни, либо после вакцинации. У детей, чьи матери болели ветрянкой или были привиты от нее, иммунитет к ветряной оспе передается от матери внутриутробно и сохраняется первые месяцев жизни.
Инкубационный период: от 10 до 23 дней.
Заразный период: весь период сыпи +5 дней после последнего высыпания.
Проявления: красные точки появляются одновременно с подъемом температуры. Впрочем, иногда температура может оставаться нормальной или повышаться незначительно. Пятнышки очень быстро превращаются в одиночные пузырьки-везикулы, наполненные прозрачной желтоватой жидкостью. Вскоре они подсыхают и покрываются корочками. Отличительная особенность ветрянки — сыпь на голове под волосами и на слизистых (во рту на веке и т.д.). Очень часто эта сыпь чешется.
Лечение: ветряная оспа проходит самостоятельно, поэтому лечение может быть только симптоматическим: сбить температуру, обработать зудящую сыпь зеленкой (для того чтобы, расчесывая пузырьки, ребенок не занес туда дополнительную инфекцию), дать антигистаминный препарат, чтобы чесалось меньше. Купаться при ветрянке можно! Но при этом нельзя растирать пораженные места — вместо этого нужно аккуратно промакивать их полотенцем.
Важно: использовать зеленку или другие красители (фукорцин и т.д.) нужно и для того, чтобы не пропустить очередные высыпания, — ведь намазанными будут только старые пятнышки. Так же проще отследить и появление последнего очага сыпи.
Возбудитель: вирус простого герпеса. Бывает двух типов: вирус простого герпеса I типа вызывает высыпания в области рта, II типа — в области половых органов и заднего прохода.
Способ передачи: воздушно-капельный и контактный (поцелуи, общие предметы обихода и т.д.).
Иммунитет: не вырабатывается, болезнь протекает с периодическими обострениями на фоне стресса или других инфекций (ОРВИ и т.д.).
Заразный период: все время высыпаний.
Проявления: за несколько дней до появления сыпи могут отмечаться зуд и болезненность кожи. Потом в этом месте появится группа тесно расположенных пузырьков. Температура поднимается крайне редко.
Лечение: специальные противовирусные мази, например с ацикловиром и т.д.
Важно: мазь использовать сразу после возникновения зуда и болезненности еще до появления пузырьков. В этом случае высыпания могут и вовсе не возникнуть.
(от английского названия Hand-Foot-and-Mouth Disease, HFMD), или энтеровирусный везикулярный стоматит с экзантемой.
Способ передачи: фекально-оральный и воздушно-капельный. Вирус передается от человека к человеку при общении, разговоре, использовании общих предметов обихода (посуда, игрушки, постель и т.д.).
Иммунитет: после перенесенного заболевания — пожизненный.
Инкубационный период: от 2 дней до 3 недель, в среднем — около 7 дней. Заразный период: с начала заболевания.
Проявления: вначале повышается температура и начинается стоматит: высыпания на слизистой рта, боль при приеме пищи, обильное слюноотделение. Температура держится нередко на ее фоне отмечается понос, в некоторых случаях появляются насморк и кашель. На второй-третий день болезни появляется сыпь в виде одиночных пузырьков или небольших пятнышек. Название болезни идет от мест дислокации сыпи: она располагается на кистях, стопах и вокруг рта. Сыпь держится после чего бесследно исчезает.
Лечение: специфического лечения нет, используются симптоматические средства для снижения температуры и облегчения боли при стоматите. Заболевание проходит самостоятельно, осложнения возможны только в случае присоединения бактериальной или грибковой инфекции в полости рта.
Поставить диагноз энтеровирусного везикулярного стоматита нелегко, т.к. сыпь проявляется не сразу и очень часто ее расценивают как проявление аллергии.
Важно: несмотря на активное использование в лечении стоматита различных обезболивающих средств, первые несколько дней ребенку может быть очень больно есть. В таких случаях хорошо использовать максимально жидкую пищу (молоко, кисломолочные продукты, молочные коктейли, детское питание для малышей, супы и т.д.) и давать ее через соломинку. Обязательно следите за температурой пищи: она не должна быть ни холодной, ни слишком горячей — только теплой.
(внезапная экзантема, шестая болезнь)
Возбудитель: еще один представитель славного семейства герпесвирусов — вирус герпеса типа.
Способ передачи: воздушно-капельный. Инфекция распространяется при разговорах, общении, чихании и т.д.
Иммунитет: после перенесенного заболевания — пожизненный. У детей до 4 месяцев есть иммунитет, полученный внутриутробно, от матери. Инкубационный период:
Заразный период: все время заболевания.
Проявления: внезапный подъем температуры и через дней ее самопроизвольное снижение. Одновременно с нормализацией температуры появляется розовая мелко- и среднепятнистая сыпь. Располагается она преимущественно на туловище и, как правило, не вызывает зуда. Проходит самостоятельно через 5 дней.
Лечение: только симптоматическая терапия — обильное питье, снижение температуры и т.д.
Заболевание проходит самостоятельно, осложнений практически нет.
Розеолу нередко называют псевдокраснухой, т.к. кожные проявления этих болезней очень похожи. Отличительной чертой розеолы является появление высыпаний после падения температуры.
Важно: как и в случае с энтеровирусным стоматитом, сыпь, появившуюся не в первый день болезни, часто расценивают как аллергическую, Иногда их действительно сложно отличить, но аллергическая сыпь, как правило, довольно сильно чешется, при розеоле же зуда быть не должно.
Возбудитель: вирус краснухи (Rubella virus)
Способ передачи: воздушно-капельный. Вирус передается при общении, кашле, разговоре.
Иммунитет: пожизненный. Вырабатывается либо после болезни, либо после вакцинации. Детям, чьи матери болели краснухой или были привиты от нее, иммунитет к краснухе передается внутриутробно и сохраняется первые месяцев жизни.
Инкубационный период: от 11 до 24 дней.
Заразный период: с дня от заражения и до полного исчезновения сыпи + еще 4 дня.
Проявления: повышается температура. На лице, конечностях, туловище появляется мелкая, бледно-розовая, не зудящая сыпь, и одновременно с этим увеличиваются заднешейные лимфоузлы. Температура держится не больше а сыпь проходит на 2-7-й день от возникновения.
Лечение: только симптоматическая терапия: обильное питье, при необходимости снижение температуры и т.д. Дети переносят болезнь легко, а вот у взрослых часто бывают осложнения. Краснуха особенно опасна в первом триместре беременности: вирус проникает через плаценту и вызывает у ребенка врожденную краснуху, в результате которой у новорожденного могут быть глухота, катаракта или порок сердца. Поэтому всем, особенно девочкам, настоятельно рекомендуется проводить курс вакцинации от этого заболевания.
Возбудитель: вирус кори (Polinosa morbillarum)
Способ передачи: воздушно-капельный. Необычайно заразный и очень летучий вирус кори может не только передаваться при непосредственном общении с больным человеком, но и, например, распространяться по вентиляционным трубам, заражая людей в соседних квартирах.
Иммунитет: пожизненный. Вырабатывается либо после болезни, либо после вакцинации. Детям, чьи матери болели корью или были привиты от нее, иммунитет к кори передается внутриутробно и сохраняется первые месяцев жизни.
Заразный период: С двух последних дней инкубационного периода до дня высыпаний/
Проявления: повышение температуры, кашель, осиплость голоса, конъюнктивит. На 3-5-й день болезни появляются яркие, крупные иногда сливающиеся пятна на лице, при этом температура сохраняется. На день сыпь появляется на туловище, на на конечностях. Примерно на четвертые сутки от момента возникновения высыпания начинают угасать в таком же порядке, как и появились.
Лечение: симптоматическая терапия: обильное питье, затемненная комната (т.к. конъюнктивит сопровождается светобоязнью), жаропонижающие. Детям до 6 лет назначают антибиотики для предотвращения присоединения бактериальной инфекции. Благодаря вакцинации корь стала сейчас довольно редким заболеванием.
Возбудитель: парвовирус В19
Способ передачи: воздушно-капельный. Чаще всего инфекция встречается у детей в организованных детских коллективах — яслях, детских садах и школах.
Иммунитет: после перенесенного заболевания — пожизненный.
Заразный период: инкубационный период + весь период болезни.
Проявления: все начинается как обычное ОРВИ. В течение дней ребенок ощущает некоторое недомогание (болит горло, небольшой насморк, головная боль), но стоит ему «поправиться», как на фоне полного здоровья, без всякого повышения температуры, появляется красная, сливающаяся сыпь на щеках, больше всего напоминающая след от пощечины. Одновременно с этим или через несколько дней возникают высыпания на туловище и конечностях, которые образуют «гирлянды» на коже, но при этом не чешутся. Красный цвет сыпи быстро сменяется синевато-красным. На протяжении последующих двух-трех недель держится невысокая температура, а сыпь то появляется, то исчезает, в зависимости от физических нагрузок, температуры воздуха, контакта с водой и т.д.
Лечение: специфического лечения нет, только симптоматическая терапия. Заболевание проходит самостоятельно, осложнения бывают крайне редко.
Возбудитель: бета-гемолитический стрептококк группы А.
Способ передачи: воздушно-капельный. Возбудитель передается при разговоре, кашле, использовании общих предметов обихода (посуда, игрушки и т.д.).
Иммунитет: после перенесенного заболевания — пожизненный.
Заразный период: первые несколько дней заболевания.
Проявления: болезнь начинается так же, как и обычная ангина (боль в горле, температура). Характерные для скарлатины высыпания появляются на 1-3-й день от начала заболевания. Сыпь мелкая, ярко-розовая, располагается в основном на щеках, в паху и по бокам туловища и через дней проходит. Носогубный треугольник остается бледным и свободным от сыпи — это отличительный признак скарлатины. После исчезновения сыпи на ладонях и стопах начинает активно шелушиться кожа.
Лечение: только антибиотиками широкого спектра действия. Очень важно начать лечение как можно раньше, т.к. скарлатина может спровоцировать развитие таких аутоиммунных заболеваний, как ревматизм, гломерулонефрит, аутоиммунное поражение головного мозга.
Иногда болезнь протекает в стертой форме, без выраженного повышения температуры, воспалений в горле и сыпи. В таких случаях родители замечают только внезапно начавшееся шелушение на ладонях. Если это произошло — надо обязательно консультироваться с врачом.
Важно: так как скарлатина может провоцировать развитие серьезных аутоиммунных заболеваний, то для ранней диагностики возможных осложнений врачи рекомендуют делать анализы крови и мочи. В первый раз их сдают во время болезни, а потом повторяют через две недели после выздоровления, Тогда же рекомендуется сделать и электрокардиограмму.
Суламифь Вольфсон, врач-педиатр,
сотрудник Клиники питания НИИ питания РАМН
источник