Если у человека болит голова, живот и одновременно его тошнит, то сочетание подобной симптоматики, как правило, может указывать на развитие серьезного заболевания. Причины могут быть разными. Но чаще подобные симптомы сопровождают следующие патологические состояния:
- гастрит;
- аппендицит;
- токсикоинфекция;
- желудочный грипп (ротовирусная инфекция);
- пищевое отравление.
Воспаление слизистой желудка носит название гастрит. Заболевание может протекать в остром и хроническом формате, но в обоих случаях у больного развивается характерная симптоматика:
- появляются боли в желудке;
- приступы тошноты и рвоты;
- чувство тяжести в области эпигастрия.
Признаки гастрита могут как усиливаться, так и полностью исчезать. Текущая клиническая картина во многом зависит от стадии заболевания. Так, приступы тошноты развиваются при гастрите с пониженной кислотностью. Спровоцировать ее развитие способен прием алкоголя, некоторых лекарственных препаратов и курение.
Больной ощущает боли приступообразного характера, а в перерывах между ними – значительный дискомфорт в зоне эпигастрия. Тошнота при гастрите возникает после еды, что обусловлено забросом пищевого кома из просвета тонкого кишечника в желудок.
Головные боли, сопровождающиеся тяжестью в желудке и дискомфортом в кишечнике, требуют обращения к специалисту за квалифицированной консультацией. Желудок при обострении гастрита может болеть несколько суток. В течение всего периода у больного развиваются приступообразные боли, которые становятся сильнее после еды.
Дополнительными признаками гастрита становятся:
- усиленное образование слюны;
- головная боль;
- тахикардия;
- приступы тошноты;
- изжога;
- отрыжка.
Аппендицит представляет собой гнойное воспаление придатка слепой кишки. Признаками заболевания становятся диарея, иногда запор, усиленное газообразование, высокая температура тела, тошнота, заканчивающаяся рвотой.
При острой форме аппендицита клиническая картина заболевания проявляется резко и постепенно усиливается. Если болевой синдром не исчезает больше 6 часов, то человек нуждается в срочной госпитализации.
Боли при аппендиците имеют характерные признаки. Вначале они имеют тянущий характер с зоной локализации в околопупочной области. По мере ухудшения состояния болезненность смешается в правую нижнюю часть живота, получает распирающий характер и становится постоянной.
Типичным признаком воспаления аппендикса становится усиление боли, когда больной ложится на левый бок. Чаще всего лечение аппендицита – хирургическое удаление воспаленного слепого отростка, но в некоторых случаях практикуется медикаментозная терапия.
Причиной того, почему у человека одновременно болит голова, живот и при этом его тошнит, может становиться токсикоинфекция. Провокаторами заболеваний способны становиться стафилококки, сальмонеллы, клостридии и ботулизм.
Признаки заболевания немногочисленны, но характерны. Это:
- боль в животе, локализующаяся в подложечной области;
- приступы тошноты и рвоты;
- значительное пониженное показателей артериального давления, что становится причиной развития головной боли.
Острый период при заражении стафилококками длится не больше суток. Затем общее состояние больного стабилизируется. Но в несколько следующих дней он ощущает общую слабость, у него кружится голова. В основе лечения заболевания лежит подавление процессов жизнедеятельности стафилококков. С этой целью часто используются препараты из категории антибиотиков (пенициллиновая группа).
Заражение клостридиями протекает с более яркой и тяжелой клинической симптоматикой. Признаками инфицирования становятся:
- становящиеся все более интенсивными головные/желудочные боли;
- частый понос, вызывающий обезвоживание организма.
Лечение заболевания проводится в условиях стационара под наблюдением медиков. Больной получает препараты, подавляющий дальнейшее развитие инфекции, внутривенным способом.
Сальмонеллез протекает очень тяжело. Для него типичны следующие признаки:
- резкие боли в животе;
- кишечник постоянно «крутит», у человека формируется сильная диарея;
- неукротимая рвота;
- усиливающаяся головная боль;
- лихорадочные состояния, озноб;
- головокружение;
- спазмирование мышц;
- ломота во всем теле;
- развитие судорог.
При формировании подобной симптоматики, позволяющей предположить развитие сальмонеллеза, человек подлежит срочной госпитализации в инфекционное отделение.
Проникновение в организм человека бактерий ботулизма – при отсутствии адекватной терапии – может стать причиной летального исхода. Клиническая картина развивается следующим образом. У больного появляются головные и боли в желудке, сильный понос и неукротимая рвота.
Спустя несколько суток от начала болезни, к имеющимся симптомам присоединяются мышечные боли, общая слабость, нарушение зрения. Позднее развивается нарушение глотательного рефлекса, самопроизвольное опущение век и паралич дыхательных путей.
Первая помощь, которая может быть оказана в домашних условиях, заключается в промывании желудка и приеме абсорбирующих препаратов. Больному требуется обильное питье. Затем его необходимо доставить в инфекционное отделение.
Ротавирусная инфекция или желудочный грипп диагностируется достаточно часто. В начале своего развития патология сопровождается ухудшением общего состояния, а немного позднее формируются кишечные симптомы. Заболевание с одинаковой частотой встречается и у взрослых, и в детском возрасте.
Получить вирус можно после употребления в пищу некачественного продукта. Клиническая картина формируется через несколько часов и включает следующую симптоматику:
- покраснение глаз;
- мышечная слабость, обусловленная сильной интоксикацией организма;
- сильные головные боли;
- болезненные спазмы в кишечнике;
- приступы тошноты, заканчивающиеся рвотой;
- значительное повышение температуры тела;
- диарея (пузо у человека крутит очень сильно).
Пищевое отравление можно получить после потребления в пищу некачественных или несвежих продуктов. Вначале человек начинает страдать от тошноты, к которой позднее присоединяется головокружение. Особенно часто отравления случаются в летнее время, а «лидером» среди многочисленных инфекций становится сальмонеллез.
Пищевое отравление сопровождается определенной патологической симптоматикой:
- рези в животе;
- боли в желудке;
- головная боль;
- тошнота;
- судороги (не исключены);
- мышечная слабость;
- расстройство стула (понос);
- озноб;
- повышение температуры тела.
Сопровождающая пищевое отравление жажда – симптом обезвоживания. Медики рекомендуют употреблять как можно больше жидкости.
Причиной одновременной кишечной и головной боли, сопровождаемой приступами тошноты, могут выступать и другие патологии. Это может быть менингит, опухоль надпочечников, женские боли.
Менингит представляет собой воспаление оболочек головного мозга. Для заболевания характерны следующим симптомы: высокая температура тела, сильнейшие головные боли приступообразного характера, распространяющиеся на всю черепную коробку, приступы тошноты, переходящие в не приносящую облегчения упорную рвоту, головокружение.
Головные боли при менингите довольно часто дополняются кишечными. Особенно распространено подобное сочетание симптомов в детском возрасте. И при развитии такого болезненного тандема ребенку нужно срочно показать доктору.
Опухоль надпочечников проявляется определенной симптоматикой. Клиническая картина патологии описывается следующими симптомами:
- головная боль;
- дискомфорт в животе;
- неврологические проявления – повышенное потоотделение, тремор конечностей, и т. д.;
- приступы тошноты;
- нарушения в обменных процессах.
Опухоли надпочечников сопровождаются сильнейшими болями в животе, обусловленными формированием спазмов сосудов. В случае развития кровоизлияния возникает сильный болевой синдром, распространяющийся на нижнюю часть живота, вплоть до формирования кризисного состояния.
При острой недостаточности надпочечников у больного возникает резкий спазм в животе, тошнота, головная боль и ДВС-синдром (нарушение свертываемости крови). Кроме этого, патология сопровождается спастическими болями в животе, тошнотой, повышенным газообразованием.
Если на фоне патологии у больного развилась артериальная гипертония, то к имеющейся симптоматике добавляются:
- спазмы в области висков;
- повышенная потливость;
- побледнение кожных покровов лица.
У женщин чувство боли в животе и головные боли, сопровождающиеся тошнотой, могут возникать по следующим причинам:
- Период до/во время менструирования. В этот период многие женщины ощущают головные боли, напоминающие мигрень и боли внизу живота. Избавиться от них можно путем приема препаратов из группы спазмолитиков.
- Климактерический период. Сочетание разных болей может возникать в результате происходящих в организме изменений на гормональном уровне.
- Развитие гестации. Иногда у женщины тянет низ живота, болит голова и она испытывает тошноту по причине наступления беременности.
Причинами одновременной тошноты, головных и кишечных болей в детском возрасте могут выступать:
- Пищевые отравления. Оно может произойти в результате потребления в пищу продуктов с истекшим сроком годности. Типичная симптоматика отравления формируется спустя 2–5 часов после еды. Вначале у ребенка появляется тошнота, рвота и понос. Не исключено повышение температуры тела.
- Инфекции кишечного происхождения. Спустя некоторое время после попадания в организм ребенка патологических бактерий он становится капризным и беспокойным. Затем появляется тошнота, рвота и понос. Не исключено значительное повышение температуры тела.
- Простуда и ОРВИ. Острые респираторные инфекции также могут сопровождаться головными и кишечными болями, тошнотой.
- Нарушения в работе ЦНС. Тошнота и боли могут выступать в качестве симптомов менингита и энцефалита.
- Приступ аппендицита. При острой форме патологии тошнота и рвота развиваются практически сразу после начала приступа. Затем состояние ухудшается – повышается температура тела, возникает понос, появляются боли в нижней правой части живота.
- Посторонний предмет в желудке. Боль в животе и тошнота возникает сразу, после попадания инородного тела в желудок. В таком случае ребенка нужно сразу показать доктору.
Если симптомы выражены не слишком ярко, то с болями и тошнотой можно попробовать справиться самостоятельно. Медики дают следующие рекомендации: начать соблюдать строгую диету, исключив все вредные для желудка продукты, промыть желудок и принять любой адсорбирующий препарат, например, таблетки активированного угля.
Нужны жаропонижающие препараты, если наблюдается повышение температуры тела. Но если симптоматика ярко выражена и наблюдается ухудшение состояния, то необходимо получить медицинскую консультацию в ближайшее время.
источник
Рвота является очень частым признаком желудочно-кишечных заболеваний, инфекционных, метаболических, эндокринных, сердечно-сосудистых заболеваний, нарушений со стороны ЦНС и внутреннего уха.
Рвота нередко наблюдается у больных после хирургических операций, лучевой или химиотерапии.
В норме рвота может быть одним из ранних признаков беременности.
Также она может быть вызвана стрессом, страхом, болью, перееданием, алкогольным отравлением, употреблением некачественной пищи и сотен различных лекарственных препаратов.
Ниже приведены медицинские причины рвоты с указанием симптомов, которые могут сопутствовать тому или иному состоянию.
1. Недостаточность надпочечников: тошнота, диарея, анорексия, слабость, утомляемость, потеря веса, ортостатическая гипотензия, нерегулярный и слабый пульс, бронзовая кожа.
2. Аппендицит: тошнота, сильная боль в животе (в правом нижнем квадранте), дискомфорт в эпигастрии, кожная гипералгезия, анорексия, запор или диарея, тахикардия, повышение температуры.
3. Булимия (чаще у женщин от 18 до 30 лет). Рвоту больные вызывают самостоятельно. Типична чрезмерная худоба и болезненный страх набрать вес. Могут наблюдаться признаки дефицита витаминов и минералов.
4. Острый холецистит: тошнота, боль в правом верхнем квадранте (может отдавать в плечо и спину), повышение температуры, потливость.
5. Желчнокаменная болезнь: тошнота, сильные боли в правом верхнем квадранте и в эпигастрии (особенно после приема жирной пищи), метеоризм, жжение в желудке, тахикардия, беспокойство.
6. Холера: тошнота, внезапный и частый водянистый понос. При отсутствии лечения развивается дегидратация – жажда, слабость, мышечные спазмы, пониженный тургор кожи, гипотензия, тахикардия, уменьшенное выделение мочи. Дегидратация может приводить к смерти.
7. Цирроз печени: тошнота (ранний признак), анорексия, боль в животе, запор или диарея. Поздние признаки – желтуха и увеличение печени.
8. Внематочная беременность: тошнота и рвота, вагинальное кровотечение, боль и спазмы в нижней части живота.
9. Дисбаланс электролитов. Гипонатриемия, гипернатриемия, гипокалиемия и гиперкальциемия – обычные причины рвоты. Другие симптомы включают: тремор, аритмия, анорексия, слабость, припадки.
10. Инфекция, вызванная штаммом кишечной палочки E. coli O157:H7. Признаки включают: тошнота, кровавый понос, лихорадка, спазмы и боли в животе. Может развиться гемолитический уремический синдром.
11. Пищевое отравление: тошнота, диарея, повышение температуры, слабость, признаки интоксикации. Обычно возникает при употреблении пищи, загрязненной токсинами стафилококков, клостридий и др..
12. Рак желудка: тошнота, рвота со слизью или кровью, анорексия, дискомфорт в области желудка, хроническая диспепсия, потеря веса, анемия, слабость, кровь в кале.
13. Гастрит: тошнота, рвота со слизью или кровью, боль в эпигастрии, непереносимость многих видов пищи, метеоризм, иногда повышается температура.
14. Гастроэнтерит: тошнота, рвота (иногда не переваренной кровью), диарея, спазмы и боль в животе, урчание, иногда – повышение температуры.
15. Сердечная недостаточность: тахикардия, утомляемость, слабость, периферические отеки, бледность кожи.
16. Инфекция. Острая системная или локализованная инфекция может вызвать тошноту и рвоту. Другие симптомы обычно включают: жар, головная боль, слабость и утомляемость.
17. Гепатит: тошнота (ранний признак), слабость, боль в мышцах и суставах, головная боль, светобоязнь, анорексия, фарингит, кашель и лихорадка.
18. Сибирская язва (желудочно-кишечная форма): тошнота, анорексия, слабость, лихорадка, боль в животе. На поздней стадии – кровавый понос, рвота с кровью.
19. Листериоз (бактерия Listeria monocytogenes): тошнота, боль в животе, диарея, лихорадка, боль в мышцах. Возможно развитие менингита.
20. Ку-лихорадка (риккетсиоз): тошнота, рвота, озноб, жар, боль в груди, понос. Жар может длиться до 2 недель. Возможно развитие пневмонии и гепатита.
21. Тиф (риккетсиоз): жар, головная боль, боль в мышцах и суставах, слабость, внезапные приступы тошноты, сыпь на теле (иногда).
22. Hyperemesis gravidarum: непрекращающаяся рвота в первом триместре беременности. Рвотные массы содержат пищу, слизь, небольшое количество желчи; позднее могут быть цвета кофейной гущи. Другие симптомы: потеря веса, головная боль, делирий, возможна дисфункция щитовидной железы.
23. Повышенное внутричерепное давление: тошнота, нарушение сознания, триада Кушинга (гипертензия, брадикардия, нарушение дыхания), головная боль, повышенное пульсовое давление, нарушение движений, зрительные расстройства, изменения зрачков.
24. Обструкция кишечника: рвота (с желчью или фекалиями), боли и колики, запор. Тяжесть симптомов зависит от места и причины обструкции.
25. Лабиринтит: воспаление внутреннего уха вызывает головокружение, прогрессирующую потерю слуха, нистагм и выделения из уха (иногда).
26. Болезнь Меньера: внезапные, кратковременные приступы рвоты, головокружение, потеря слуха, звон в ушах, потливость, нистагм.
27. Ишемия кишечника: тяжелая рвота, очень сильная боль в животе (особенно после еды), запор или диарея, метеоризм, анорексия и др..
28. Метаболический ацидоз: тошнота, анорексия, диарея, дыхание Куссмауля.
29. Мигрень. Продромальные симптомы мигрени включают: тошнота, рвота, слабость, светобоязнь, чувствительность к звуку, нарушение зрения и парестезия.
30. Морская болезнь: тошнота, головная боль, головокружение, слабость, потливость, одышка. Болезнь всегда связана с укачиванием или монотонной вибрацией.
31. Инфаркт миокарда: тошнота, сильная боль за грудиной (отдает в руку, плечо, лопатку, челюсть или шею). Характерна одышка, бледная и липкая кожа, потливость, беспокойство, чувство страха.
32. Острый панкреатит: тошнота (ранний признак), постоянная и сильная боль в эпигастрии и левом верхнем квадранте (отдает в спину), анорексия, повышение температуры. В тяжелых случаях – тахикардия, гипотензия, беспокойство, холодная кожа конечностей.
33. Пептическая язва: жжение и боль в эпигастрии, особенно на голодный желудок, после приема алкоголя, кофе, острой пищи, аспирина. Может быть рвота с кровью и примесь крови в кале. Прием антацидов облегчает боль.
34. Перитонит: тошнота, боль в животе (в области воспаления), напряжение мышц живота, озноб, жар, гипотензия, тахикардия, слабость, бледность кожных покровов, потливость.
35. Преэклампсия (осложнение беременности): тошнота и рвота, быстрый набор веса, отечность, боль в эпигастрии, олигурия, головная боль, двоение в глазах, повышенное давление.
36. Заболевания почек. Цистит, пиелонефрит, мочекаменная болезнь и другие урологические проблемы могут вызвать тошноту и рвоту. Сопутствующие симптомы зависят от конкретного заболевания.
37. Рабдомиолиз: тошнота, слабость мышц, мышечные боли, жар, темная моча. Частое осложнение – острая почечная недостаточность из-за избытка миоглобина в крови.
38. Тиреотоксикоз: тошнота, нервозность, потливость, непереносимость жары, потеря веса при повышенном аппетите, понос, тремор, тахикардия, экзофтальм, увеличение щитовидной железы.
39. Язвенный колит: тошнота, анорексия, озноб, жар, потеря веса. Характерный признак – наличие крови, гноя и слизи в кале.
40. Лучевая терапия или хирургические операции. Лучевая терапия может поражать слизистую оболочку желудка, вызывая тошноту, рвоту и дискомфорт. Иногда встречается послеоперационная рвота, особенно при операциях на брюшной полости.
Лекарства, которые, по данным американских специалистов, чаще всего связаны с возникновением рвоты:
1. Противоопухолевые препараты.
2. Препараты сульфата железа.
3. Препараты калия.
4. Сульфасалазин.
5. Эстрогенные препараты.
6. Некоторые антибиотики.
7. Средства для анестезии.
8. Опиоидные анальгетики.
9. Нестероидные противовоспалительные средства.
10. Сердечные гликозиды и теофиллин (в больших дозах).
Для определения причины рвоты важны такие характеристики, как частота, интенсивность, сопутствующие жалобы.
Желательно знать характер рвотных масс, поскольку они могут многое сказать о возможных причинах рвоты:
1. Рвота с примесью желчи (зеленовато-желтая): обструкция, например, из-за образования в двенадцатиперстной кишке.
2. Рвота с примесью крови (ярко-красная): возможно последствие гастрита или пептической язвы желудка (язвенной болезни).
3. Рвота с примесью крови (темно-красная): возможно последствие варикозного расширения вен желудка или пищевода.
4. Рвота с примесью крови (цвета кофейной гущи): переваренная кровь из-за незначительного кровотечения в желудке или двенадцатиперстной кишке.
5. Жгучие, горькие на вкус рвотные массы: избыток соляной кислоты в содержимом желудка (повышенная кислотность).
6. Не переваренная пища в рвотных массах: возможна обструкция из-за образования в желудке, пептическая язва желудка.
7. Коричневые рвотные массы с запахом фекалий: обструкция кишечника или инфаркт кишечника.
Константин Моканов: магистр фармации и профессиональный медицинский переводчик
источник
Боль в эпигастральной области приносит много дискомфорта и может быть следствием серьезных заболеваний.
При острой боли необходимо сразу обратится за медицинской помощью. Это может быть приступ гастрита, открывшаяся язва или даже острый аппендицит.
Эпигастральная область (эпигастрий) — область непосредственно под мечевидным отростком, соответствующая проекции желудка на переднюю брюшную стенку.
Положив руку в месте, где заканчиваются ребра мы найдем так называемое солнечное сплетение. Это и будет эпигастральная область.
Боли в боли в эпигастрии в основном предвещают о каких либо проблемах в пищеварительной системе. Боли можно разделить:
- острая, внезапная боль. Скорее всего, это панкреатит, язва двенадцатиперстной кишки, холецистит;
- резкая и внезапная. Предположительно отравление или химический ожог;
- резкая и очень сильная боль, «словно ножом режут живот». Это прорыв язвы в брюшную полость;
- ноющая боль с чувством жжения указывает на гастрит, особенно если это происходит после приема пищи;
- боль, похожая на схватки укажет на воспаление кишечника или открывшуюся язву. Так же это может быть показателем кишечной инфекции;
- боль, при которой словно простреливают эпигастрию, при смене положение тела является следствием плохого кровообращения или воспалительного процесса;
- постоянно ноющая боль может быть следствием онкологических заболеваний или полипов;
- тупой болевой синдром с болью в области пупка говорят об о аппендиците;
- интенсивная боль, которая становится меньше через 2-3 дня, свидетельствует о появлении колита.
Давайте разберем каждую проблему отдельно.
Гастрит — распространенное заболевание у людей, которые непостоянны в приемы пищи или едят «на бегу».
Сегодня все чаще врачи ставят такой диагноз студентам, работникам офисов и всем, кто не может баловать себя нормальной домашней пищей, а ест фаст-фуд.
Чтобы понять есть ли гастрит, достаточно прислушаться к себе. Есть ли возникает боль в эпигастрии после еды, необходимо обратиться к гастроэнтерологу.
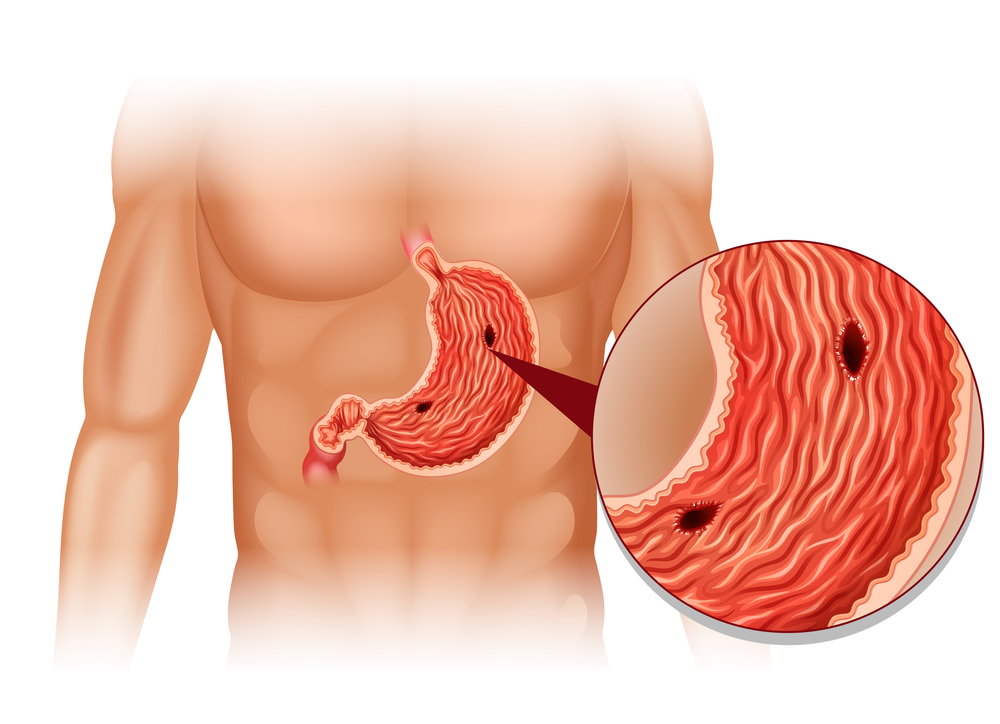
Гастрит это воспаление оболочки желудка. Его можно разделить по течению на острый и хронический.
Второй, страшен из-за рисков возникновения язв и раковых опухолей в желудке.
Есть несколько типов гастрита, а именно: атрофический, эрозивный, полипозный, гипертрофический.
Точно определить тип заболевания может врач после проведения гастроскопии. Во время исследования доктор после подготовки пациента через рот вводит эндоскоп и изучает поверхность пищевода, области желудка и двенадцатиперстной кишки. Обследование должно проводится тщательно, ведь патология может находится в разных участках брюшной полости.
Язва желудка — это следствие запущенного и нелеченого гастрита. Язва может никак не проявляться (т.е. немая язва). Язву желудка, которая протекает с болями, называют кричащая. Определить точный диагноз можно только после исследования гастроскопией.
При язвенной болезни боли в эпигастральной области начинаются через 3-4 часа после приема пищи. Сопровождают боль тошнота и рвота, тяжесть в животе, отрыжка. С язвенной болезнью шутить нельзя, ведь она может привести к кровотечениям, перитониту и заражению крови, вследствие попадания вирусов через раны в желудке.
Лечат язву комплексно, назначая антибиотики, антациды и препараты, обволакивающие слизистую, тем самым защищая ее (Фосфалюгель гель, Рутацид, Алмагель). При таком заболевании просто необходимо придерживаться строгой диеты. Нельзя есть жареное, жирное, острое, лучше отказаться от чая, кофе и алкоголя. Придерживаемся всего постного, вареного, пареного.
Можно употреблять в пищу минеральную воду.
Желудочная, кишечная непроходимость встречается у взрослых и маленьких пациентов. Грудные дети, у которых только вводится прикорм, могут страдать от этого заболевания. Пищеварительный тракт новорожденного может быть не готов к приему новой пищи, вследствие чего, и появляется такое заболевание. Поэтому нужно строго следит за подкормом малыша. Ни в коем случае, не давать пищу, которую ребенку нельзя по возрастной категории.
У взрослых такое заболевание может развиться из-за язвенной болезни, грыжи, воспалительных процессов в кишечнике. При этом происходит сужение привратника желудка, где он как будто закупоривается. Возникают боли в эпигастрии, после приема пищи и идет непроизвольный выброс продуктов наружу.
В редких случаях возникает рвота с запахом гнили, крови. В таком случае могут назначить операцию или консервативное лечение.
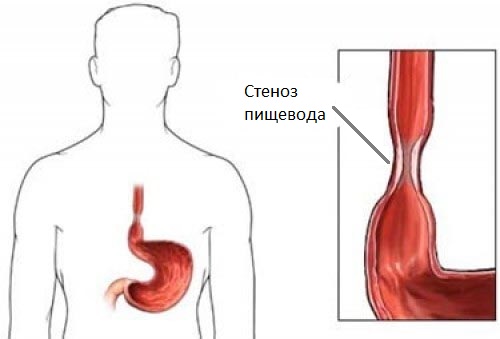
При стенозе пищевода диагностируют уменьшение диаметра пищевода. При таком диагнозе основными признаками являются:
- рвота;
- саливация (выделение слюнными железами слюны);
- отрыжка воздухом после еды;
- боли в пищеводе;
- дисфагия (расстройство акта глотания).
Заболевания разделяют на: врожденный и приобретенный. Второй может развиться из-за грыжи, острого гастрита, язвенной болезни, при токсикозе у беременных, инфекционных эзофагитов.
При лечении больному вставляют катетеры, которые позволяют глотать пищу. При сложных случаях производятся операции.
При грыжи пищеводного отверстия часть желудка выступает и ущемляется диафрагмой. Боли в эпигастрии после еды сильно мучают пациентов с большими грыжами. Малые обычно не беспокоят пациентов. При большой грыже, пища, находящаяся в желудке выбрасывается обратно в пищевод. Это приводит к отрыжке, жжению и боли в подложечной области.
Такое заболевание появляется после травм, повышении внутрибрюшного давления, постоянном кашле, перенапряжению брюшной полости.
Когда болит эпигастрий, это может быть следствием приступа панкреатита. При этом воспаляется поджелудочная железа и возникает острая боль. Если поджелудочная болит и терпеть боль можно, не затягивайте с визитом к врачу, проходите нужное обследование. Лучше начать своевременное лечение, чем лежать в больнице с осложнениями.
Острый панкреатит проявляется рвотой, нарушением стула, страшной болью, повышением температуры тела. При этом необходимо срочно вызывать скорую помощь.
Это заболевание начинает развиваться из-за застаивания желудочного сока. Проток блокирован камнем или отеком, при этом сок вырабатывается и начинает «съедать» саму себя. Поэтому в таких случаях медлить нельзя, все может закончиться летальным исходом. Эта болезнь не щадить никого, в группе риска люди, подверженные стрессам.
Чтобы выявить заболевание назначают ультразвуковое исследование и общий анализ крови. При серьезных изменениях в поджелудочной железе, назначают МРТ. Это дает возможность посмотреть на проблему со всех сторон.
Криптоспоридиоз — это кишечная инфекция, которую вызывают бактерии криптоспоридии. При нем страдает эпигастрия и весь пищеварительный тракт. Протекает заболевание с жидким водянистым стулом, рвотой, резями в животе, отдающими в спину. При хроническом проявлении болезни рецидивы будут повторяться снова и снова.
Заражение происходит от человека к человеку, от животного к человеку. Для профилактики следует использовать правила личной гигиены. Инкубационный период составляет от одной и до двух недель. Лечение людей с крепким иммунитетом проходит быстро и в легкой форме. Больные СПИДом и ВИЧ-инфекцией могут лечиться до полугода.
При перитоните происходит воспаление и инфицирование брюшной полости. Данный процесс — это сильное осложнение заболеваний органов живота. Такое заболевание называют «острый живот».
Перитонит развивается в 14 – 21% случаях у пациентов с острыми хирургическими болезнями, а необходимость проведения срочной лапаротомии около 41%. Летальных исходов из-за осложнения около 56% случаев.
Летальные исходы случаются из-за: обращения пациента на последней стадии заболевания, пожилой возраст больного, онкобольные, ошибки при проведении операций.
Обычно для лечения используют такие препараты, как: Нош-Па, Алмагель, Гастал, Фестал, и пр. антацидные суспензии от повышенной кислотности
Если человек начинает замечать у себя изжогу, редкие боли и дискомфорт в области желудка и органов пищеварения, то лучше пересмотреть свой режим питания, обратить внимание на количество и качество употребляемых продуктов. Можно сесть на диету, избавившись от чрезмерно жирной и острой пищи.
Алкоголь обжигает стенки желудка, поэтому он вреден для здоровья. Пища, не пережеванная, тоже вредна для здоровья. Начало пищеварительного процесса происходит уже во рту, когда ферменты слюны начинают потихоньку переработку пищи.
Постоянное питание и полный рацион сможет помочь избавиться от начальной стадии проблем с пищеварительным трактом. Необходимо принимать пищу примерно в одно и то же время, есть понемногу, исключить газированные напитки. А так же включить в режим питания кисломолочные продукты, супы и минеральную воду.
Для здорового пищеварения следует соблюдать несколько советов:
- употребляйте пищу небольшим количеством, одна порция должна быть размером со стакан. Лучше есть чаще, но маленькими порциями;
- голодание для расположенных к гастриту людей противопоказано. Лучше выпить стакан воды или сока;
- последний прием пищи должен быть за 3-4 часа до сна. Еда на ночь ложиться плотным грузом в желудке, не дает ему отдыхать и бывает причиной остановки работы желудка;
- не употребляйте в пищу просроченные продукты. Так можно и отравиться;
- фаст-фуду и полуфабрикатам нужно сказать нет! Вещества, добавленные для сохранения этих продуктов очень вредны;
- тяжелые блюда с жиром и большим количеством сладкого лучше оставить до обеда. В это время желудок лучше работает и пускает калории для энергии, а не для жира;
- больше находится на свежем воздухе, гулять пешком на природе. Это будет полезно для всего организма, а главное восстановит нервную систему и даст возможность работать с полными силами;
- алкоголь лучше не употреблять, а если уж пришлось, то не перебарщивать;
- для людей больных гастритом лучше пить больше воды, чтобы она омывала стенки желудка. Вода с одной столовой ложкой меда тоже будет очень полезна;
- утром после сна необходимо пить стакан чистой воды, а не кофе и чай как мы привыкли.
Боли в желудке обязательно нужно лечить у специалистов. Если вы не знаете куда пойти и сомневаетесь, то идете к терапевту, он укажет верный путь. Доктор, который занимается лечением болезней желудочно-кишечного тракта – гастроэнтеролог.
Лечение болезней направлено на нейтрализацию соляной кислоты в желудке. Многие принимают в таких случаях ложку соды с водой, но это не совсем верный способ. При этом есть возможность возникновения язвы желудка..
Врач-гастроэнтеролог назначат такие анализы:
- общий анализ крови;
- эзофагогастродуоденофиброскопию (ЭФГДС);
- ультразвуковое исследование;
- колоноскопию;
- копрограмму (исследование кала) и общий анализ мочи на амилазу;
После проведенного исследования врач назначит наиболее эффективные препараты для ликвидации очага болезни и предотвращению дальнейших его проявлений.
Температура всегда свидетельствует о воспалительных процессах в организме. При таком стечении обстоятельств нельзя заниматься самолечением. Нужно обратиться к специалисту. Для нахождения точного диагноза, необходимо сообщить все симптомы без утайки, ведь это ваше здоровье и с ним не шутят.
Необходимо строго соблюдать все предписания врача и не заниматься вредительством своего организма.
Безусловно, каждый человек хочет прожить долгую и счастливую жизнь, и одним из главных составляющих является здоровье человека. Его нужно беречь с самого начала и не пускать все на самотек, «авось пройдет». Самое главное это правильное и качественное питание и режим. Обращайтесь к специалистам вовремя, лечитесь, проходите обследование.
источник
Понос, рвота и боль в желудке возникает при функциональных нарушениях различных органов (не обязательно это будут органы желудочно-кишечного тракта). Подобные симптомы могут появиться после употребления некачественной пищи, сильного стресса, кишечной инфекции, при возникновении некоторых серьезных заболеваний, таких как гепатит и злокачественные опухоли. В некоторых случаях они неожиданно появляются и быстро проходят, в других – необходима срочная медицинская помощь, чтобы не наступило обезвоживание организма и не начались более серьезные проблемы. В любом случае для выяснения точной причины этих явлений следует посетить врача, который назначит анализы и установит диагноз, а больному будет проведена соответствующая терапия.
Для выставления верного диагноза все болевые симптомы классифицируют по перечисленным ниже признакам.
- болезненные ощущения в желудке свидетельствуют о проблемах с пищеводом и двенадцатиперстной кишкой;
- в правом подреберье – неполадки с желчным пузырем и печенью;
- под левым ребром – воспаление в поджелудочной железе;
- боли в верхней части живота – чаще всего при повреждении желчного пузыря, прободении двенадцатиперстной кишки, язве желудка;
- в области пупка – неполадки в работе тонкого кишечника;
- сильная боль в правом боку – возможно, воспалилась слепая кишка;
- ноющая в пояснице и в нижней части живота – признаки заболевания матки, придатков или мочевого пузыря.
- острая боль в желудке – холецистит, панкреатит, язва двенадцатиперстной кишки;
- резкая внезапная – отравление или ожог слизистой;
- чувство жжения – гастрит или язва желудка;
- спазматическая, схваткообразная после еды или ночью – воспаление или язва желудка;
- кратковременная, острая, возникающая при вдохе – следствие заболеваний пищеварительного тракта, сердечно-сосудистой и дыхательной системы;
- постоянная и слабая – полипы и злокачественные опухоли;
- сильная схваткообразная – инфекции ЖКТ.
События, предшествующие боли:
- употребление определенных продуктов;
- прием лекарственных средств;
- совершение резких движений.
- после употребления пищи;
- на голодный желудок;
- ночью;
- утром.
Существует множество причин, по которым возникают боли в животе. Одни из них устраняются легко и не требуют врачебной помощи. К ним относится: использование некачественных продуктов, переедание, злоупотребление алкоголем. Им сопутствует тяжесть в желудке, скопление газов, чувство распирания в животе и рвота. Обычно все симптомы проходят после устранения факторов раздражения.
Самыми распространенными патологиями, которые вызывают ощущение боли и имеют серьезные последствия, являются:
- Отравление – это одна из основных причин рвоты и боли в желудке. Наблюдается чувство тяжести, постоянная тошнота, понос, озноб, слабость, головная боль, усиленное слюноотделение, может подняться температура и снизиться давление.
- Аппендицит – сопровождается ярко выраженной болью с правой стороны от пупка, диареей, тошнотой. Возможно повышение температуры тела. Для уточнения симптомов требуется медицинская помощь, при подтверждении диагноза – хирургическое вмешательство.
- Язва – эту болезнь провоцирует неправильный образ жизни и вредные привычки. Симптомы возникают после еды. Возможна рвота, отрыжка, боль в желудке. Постоянно мучает изжога, больной теряет вес. Необходимо срочное посещение врача.
- Гастрит – его вызывает чаще всего неправильный режим питания. Больной жалуется на тянущую боль, которая присутствует постоянно. На голодный желудок в утренние часы наблюдается дурной запах изо рта, тошнота, мучает изжога. При хроническом течении заболевания появляется после приема пищи отрыжка.
- Гастроэнтерит – воспаление слизистой оболочки желудка. Его сопровождает понос, тошнота, сильная слабость, недомогание, высокая температура, бледные кожные покровы, боль в желудке.
- Заболевания печени и желчнокаменная болезнь – больного мучает тошнота, постоянная горечь во рту, возможна рвота желчью и боль в желудке.
- Панкреатит – при этом заболевании возникают схваткообразные боли в животе, наблюдается сухость в ротовой полости, нарушается работа кишечника: запоры сменяются поносами, появляется тошнота и рвота.
- Воспалительный процесс в органах малого таза – боли возникают внизу живота, сопровождающиеся жжением. Они часто отдают в поясницу, возможна рвота.
- Эрозии, полипы, гастродуоденит – проявляются сильными спазмами желудка. Для уточнения диагноза необходимо посещение врача.
- Опухоли злокачественного характера в желудочно-кишечном тракте – резкая постоянная боль в желудке, слабость, рвота и тошнота.
- Месячные – женщины испытывают боли в пояснице и внизу живота. Они самостоятельно проходят после окончания этого периода. При сильных болезненных ощущениях следует принять обезболивающие средства.
- Беременность – боль в желудке, постоянная тошнота и рвота возможны и при нормальном протекании беременности. Это признаки токсикоза, и на время с ними надо смириться. В любом случае необходима консультация лечащего врача. При возникновении ноющей боли внизу живота, отдающей в поясницу, могут возникнуть серьезные проблемы с беременностью.
При появлении рвоты и боли в желудке лучше долго не затягивать с визитом к врачу. Самостоятельно выяснить причину их возникновения часто не удается, а тянуть с такими симптомами опасно для жизни. Только доктор, проведя дополнительные исследования, определит точный диагноз и назначит соответствующую терапию.
Многие проблемы в организме человека имеют связь с его психологическим состоянием. Причиной болей в животе чаще всего является неправильное питание, но они могут возникнуть и при сильной эмоциональной и физической нагрузке, при заболеваниях сердца и применении лекарственных препаратов:
- Психосоматические боли – нередко понос, рвота и боль в желудке возникают после вспышки гнева. Мнительные люди, имеющие комплекс неполноценности, испытывающие постоянную тревожность и неудовлетворенность собой, часто испытывают болезненные ощущения в животе, а порой диарею и рвоту.
- Нарушение вестибулярного аппарата – он отвечает за ориентирование в пространстве и равновесие. При нарушениях в его работе происходит потеря равновесия, потливость, головокружение, тошнота, возможна рвота.
- Мигрень – является хроническим неврологическим заболеванием с сильной головной болью, которая локализуется в определенной части головы. Приступы мигрени вызывают тошноту, сопровождающуюся рвотой и спазматической болью в желудке.
- Заболевания сердца и сосудов – также могут проявляться тошнотой, головокружением, неприятными ощущениями в желудке, головными болями.
Отчего появилась рвота и боль в желудке, определит только врач, проведя дополнительную диагностику, поэтому при возникновении таких симптомов посещение доктора обязательно.
При тошноте, рвоте, рези в желудке, поносе и повышенной температуре можно предположить, что в организме человека возник воспалительный процесс или, произошли серьезные патологии. Лучше не терять время и обратиться к врачу. Для определения диагноза он проведет следующие мероприятия:
- опрос больного: выслушает жалобы, установит характер болевого синдрома, выявит все симптомы;
- осмотрит больного и сделает пальпацию брюшной полости, прослушает сердечный ритм и работу легких, измерит давление;
- назначит анализы мочи, крови и желудочного сока;
- УЗИ брюшной полости;
- рентгенограмму с контрастным веществом;
- КТ или МРТ.
Этих мероприятий бывает достаточно для выставления диагноза. Иногда проводятся дополнительные исследования – колоноскопия, лапароскопия и консультации других специалистов. После получения результатов обследования больному будет назначена соответствующая терапия. Кроме медикаментозного лечения, некоторое время придется придерживаться определенной диеты и вести правильный образ жизни.
Надо сразу отметить, что лечить боль в желудке самостоятельно нельзя. Все медикаменты используются строго по назначению врача. Доктор в зависимости от причины, вызвавшей болезненные ощущения, может назначить следующие лекарства:
- Для регулирования кислотности желудка: «Ренни», «Маалокс», «Альмагель», «Омепразол», «Гевискон», «Фосфалюгель», «Викалин», «Омез», «Фамотидин», «Ранитидин». Эти препараты в основном используют для устранения рвоты и лечения боли в желудке при гастроэнтерологических заболеваниях.
- Усиливающие распад пищи при недостатке ферментов: «Мезим», «Панкреон», «Бетаин», «Ипентал», «Вобэнзим», «Энзистал», «Пангрол», «Креон», «Кадистал», «Панкреатин», «Пензитал», «Котазим форте», «Панзинорм», «Дигестал», «Фестал», «Панкрал», «Панкурмен». Они помогают наладить работу кишечника: освобождают от тяжести в желудке, уменьшают скопление газов, убирают отрыжку, ликвидируют запоры.
- Способствующие расслаблению гладкой мускулатуры: «Папаверин», «Но-шпа», «Спазоверин», «Спарекс», «Необутин», «Папазол», «Тримедат», «Дюспаталин», «Иберогаст», «Плантекс», «Метеоспазмил», «Ниаспам», «Беспа», «Дротаверин». Их применяют при тошноте, рвоте и боли в желудке с синдромом раздраженного кишечника, язвенной болезнью, дискинезией желчных путей.
- Для улучшения моторики желудка: «Мотилиум», «Пассажикс», «Ганатон», «Мотилак», «Тримедат», «Итомед». Помогают убрать рвоту, наладить работу кишечника, устранить чувство переполнения живота, прекратить икоту и тошноту.
- Уменьшающие токсикоз при беременности: витаминные комплексы, «Мотилиум», «Эссенциале», «Но-шпа», «Спленин», «Сепия».
При незначительном пищевом отравлении для устранения неприятных последствий принимают активированный уголь, воспользовавшись приложенной инструкцией.
При легком отравлении, когда появились первые симптомы (рвота и боль в желудке), а других настораживающих признаков нет, можно попробовать применить народные средства. Для этого необходимо выпить воды и освободить желудок от некачественной пищи, вызывая рвоту. Для устранения болей используют настои и отвары из следующих трав:
- Ромашка – для отвара берут одну чайную ложку цветков на стакан воды. Противовоспалительное и успокаивающее средство пьют мелкими глотками.
- Тмин – настой из травы снимает неприятные симптомы после рвоты и боль в желудке. Для его приготовления берут столовую ложку пряности и заливают стаканом горячей воды.
- Мята перечная – отвар готовят из одной чайной ложки сухого сырья на стакан воды. Пьют вместо чая, помогает снять спазмы, головную боль, действует как успокоительное средство.
- Зверобой – принимают по столовой ложке отвара через четыре часа. Снимает боль и устраняет рвоту.
- Иван-чай – отвар, приготовленный из сухого сырья, пьют вместо чая. Он обволакивает слизистую желудка и способствует ликвидации рвоты и боли в области желудка.
Для облегчения состояния в народной медицине есть множество и других рецептов. Применять их без совета врача не желательно, чтобы не навредить своему здоровью. Использование настоек на спирту, отваров из полыни, подорожника, семян льна, прополиса, сливы, крыжовника иногда могут ухудшить состояние. А при вынашивании ребенка для лечения применять домашние средства без консультации с врачом строго запрещается. В домашних условиях больному надо обеспечить покой, уложить в хорошо проветренную комнату, надеть свободную одежду, сделать легкий, круговой массаж вокруг пупка по часовой стрелке. Временно не употреблять никакую пищу, заменив ее обильным питьем.
Диетическое питание при рвоте и боли в желудке играет большую роль при лечении заболевания. В первую очередь надо ограничить количество потребляемой пищи. Есть только щадящую и не раздражающую желудок еду. Принимать ее следует маленькими порциями. Исключить из употребления острую, соленую, кислую и жирную пищу, не есть жареных и копченых продуктов. Вся еда должны быть отварена или приготовлена на пару. В рационе не должен присутствовать алкоголь, напитки с газом, маринованные продукты, огурцы, грибы, капуста, орехи, семечки, соусы, кофе, шоколад, сдобный хлеб.
Вместо этого для питания использовать различные каши, нежирные супы, отварное пресное мясо, птицу, рыбу, творог, кисломолочные продукты, желе, кисели, морковь, свеклу, яйца. С утра можно выпить стакан минеральной негазированной воды. Постоянно следить, чтобы не возникало переедания. Диету поможет разработать лечащий врач или диетолог. Перечень продуктов для каждого больного выбирается персонально в зависимости от заболевания и индивидуальных особенностей организма. Диетическое питание поможет избавиться от тошноты, рвоты и боли в желудке.
При болезненных ощущениях в желудке, которые сопровождаются высокой температурой, лучше всего обратиться за медицинской помощью. В зависимости от симптомов и клинической картины, необходимо выполнить следующие мероприятия:
- На область живота положить холодный компресс.
- При жидком стуле и рвоте обеспечить обильное питье, используя простую негазированную воду.
- Не подавлять рвотный рефлекс. При отравлении больному лучше выпить большое количество воды и вызвать рвоту, чтобы очистить желудок.
- При рвоте, боли в желудке и жидком стуле не прикладывать к животу горячую грелку, это усилит воспаление и болевой синдром.
- Не принимать обезболивающие средства. Они затруднят диагностику заболевания.
- При сильной рвоте больного надо положить набок, чтобы рвотные массы не попали в дыхательные пути.
Есть ситуации, когда нужна незамедлительная помощь медицинских работников. Вот некоторые из них:
- Очень сильная режущая боль в животе. Мучает рвота и диарея, появилась изжога и отрыжка. Наблюдаются головные боли.
- Повышенная температура, боль в желудке, рвота и понос, общее недомогание.
- Болезненные ощущения во всем животе, вздутие, тяжесть, головокружение.
- Состояние болезненности и дискомфорта, тошнота и боль в желудке продолжительный период.
- Подозрительная окраска рвотных масс, имеются прожилки крови, во рту присутствует горечь.
- На последних месяцах, перед родами, появляются внизу живота тянущие боли, которые отдают в поясницу. Головокружение, слегка подташнивает. Боль переходит в схваткообразную, которая со временем учащается.
При возникновении сильной боли в желудке и рвоте не следует принимать без предписания врача обезболивающие средства. Это может затруднить выставление диагноза. Надо помнить, что боль в животе почти во всех случаях является серьезной проблемой, поэтому нельзя к ней относится легкомысленно.
Для предотвращения боли в желудке, поноса и рвоты необходимо соблюдать самые элементарные требования. В пищу надо употреблять только свежие продукты, прошедшие термическую обработку.
Есть не спеша, хорошо пережевывая пищу, и не переедать. Не злоупотреблять жареными, жирными, копчеными и острыми продуктами. Не забывать перед едой с мылом мыть руки, овощи и фрукты. Помнить, что алкогольные напитки и табакокурение плохо влияют на организм человека.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Боли в желудке – это болевые ощущения, которые носят постоянный или приступообразный характер. Чаще всего они локализуются в месте проекции желудка на переднюю брюшную стенку. Эта область носит название надчревной, или эпигастральной. Она расположена над воображаемой горизонтальной линией, которую можно условно провести через пупок. Часть передней брюшной стенки, которая находится прямо по центру живота, и ограничена данной линией снизу, а реберной дугой грудной клетки сверху — и есть та область, в которую проецируются боли в желудке.
Кроме того, болевые ощущения при патологиях желудка могут распространяться в четвертый межреберный промежуток слева, или же в левый бок под ложечку.
Боль в желудке могут вызывать заболевания непосредственно самого желудка, а также патологии других органов и систем человеческого организма. Главный вопрос при этом – нарушения какого именно органа вызвали болевые ощущения в надчревной области. Квалифицированную диагностику может провести только профессиональный врач. Поэтому, если вы ощущаете боль в животе, будет неразумным, а иногда даже опасным выставлять диагноз самому себе, и начинать самолечение.
Оптимальным решением будет консультация у специалиста. Ее необходимость обусловлена тем фактом, что болевые ощущения в животе, которые возникают не в месте проекции желудка на переднюю брюшную стенку — скорее всего, свидетельствуют о патологии других органов. В данном случае мы рекомендуем вам прочитать другие наши статьи, посвященные боли в животе. Но даже если боль локализуется именно в надчревной области, то все равно ее причиной не обязательно будут заболевания желудка.
Все причины боли в желудке можно разделить на две большие группы:
1. Боль в районе желудка, вызванная непосредственно его патологией.
2. Боль в области желудка, возникающая по причине поражений других органов.
К первой группе относятся следующие патологические состояния и заболевания:
- гастрит;
- язвенная болезнь желудка;
- полипы желудка;
- рак желудка;
- вирусные и бактериальные инфекции;
- функциональные нарушения работы желудка;
- повреждения слизистой оболочки желудка;
- пищевые отравления;
- эмоциональные и физические стрессы;
- индивидуальная непереносимость некоторых пищевых продуктов и аллергии.
Во вторую группу можно выделить следующие заболевания:
- панкреатит;
- патологии тонкого кишечника;
- патологии толстого кишечника;
- воспаление аппендикса;
- заболевания сердечно-сосудистой системы;
- спазм диафрагмы.
Важным будет обратить внимание на связь болей с приемами пищи, а также с характером принятой пищи. Обычно при хроническом гастрите отмечается достаточно раннее появление болей – фактически сразу после еды, особенно в случаях, если пища — кислая, или имеет грубую консистенцию. Эти так называемые ранние боли могут провоцировать возникновение у пациента страха перед приемами пищи. Такие больные иногда начинают отказываться от еды.
Кроме болевых ощущений, у больных хроническим гастритом зачастую отмечаются чувство тяжести и распирания в эпигастральной области.
Другие местные симптомы хронического гастрита:
- тяжесть, чувство давления и полноты в подложечной области, которые возникают или усиливаются во время еды или сразу после нее;
- отрыжка и срыгивание;
- неприятный привкус во рту;
- тошнота;
- жжение в эпигастрии, а иногда и изжога, свидетельствующая о нарушении эвакуации пищи из желудка и забросах желудочного содержимого обратно в пищевод.
К перечисленным симптомам могут присоединяться признаки поражения кишечника в виде расстройств дефекации. Они носят эпизодический характер, но нередко становятся основой для развития синдрома раздраженного кишечника.
Общие нарушения при хроническом гастрите проявляются следующими симптомами:
- слабость;
- повышенная утомляемость;
- раздражительность;
- нарушения со стороны сердечно-сосудистой системы в виде боли в сердце, нестабильности ритма сердечных сокращений, колебаний артериального давления;
- сонливость, бледность и потливость, возникающие после еды;
- жжение и боли в ротовой полости и на языке;
- симметричные нарушения чувствительности в верхних и нижних конечностях.
Основной симптом при язве желудка – боли в эпигастральной области. Интенсивность болей при язвенном дефекте может варьироваться в достаточно широких пределах. Поэтому судить о данном заболевании только по данной характеристике болевых ощущений весьма сложно. Например известно, что у пациентов, которые перенесли операцию на желудке, боли даже при обострениях язвенной болезни бывают очень слабо выражены, или вообще отсутствуют.
В то же время в некоторых случаях болевой синдром при язвенной болезни желудка может иметь и достаточно высокую интенсивность, вынуждая больного немедленно принять меры для облегчения своего состояния.
Более информативным показателем является связь этой боли с приемами пищи. При язвенной болезни желудка болевые ощущения возникают не так быстро, как при гастрите, но не позже, чем через час-полтора после еды. Еще один характерный для язвенной болезни симптом – ее рецидивирующее течение, то есть чередование периодов обострений (чаще осенью или весной) и периодов ремиссии.
Кроме этого, для язвы желудка характерны следующие проявления:
1. Частые изжоги и отрыжки кислым содержимым.
2. Возникновение тошноты и рвоты после еды.
3. Снижение массы тела.
Опасным симптомом является резкая, острая, колющая или режущая боль в желудке, которая также носит название «кинжальной». Она может свидетельствовать о перфорации стенки органа язвой, то есть об образовании отверстия, через которое желудочное содержимое попадает в брюшную полость. При таких состояниях интенсивность болей настолько высока, что у пациента может развиться болевой шок. Это угрожающее жизни состояние, поэтому такой больной должен быть немедленно доставлен в стационар для проведения экстренного хирургического вмешательства.
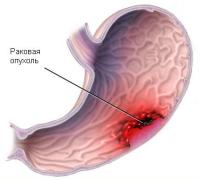
На ранних стадиях рак желудка, как правило, не имеет выраженных клинических проявлений, и характеризуется только неспецифическими симптомами в виде диспепсии и снижении аппетита. Также у больного возникает чувство раннего насыщения и ощущение переполнения желудка даже после принятия малых количеств пищи. Помимо этих проявлений, часто наблюдается так называемый симптомокомплекс «малых признаков»:
- астения и анемия;
- отвращение к мясной пище;
- потеря веса;
- «желудочный дискомфорт».
На поздних стадиях развития раковой опухоли в желудке интенсивность болей в эпигастрии постепенно нарастает, присоединяются кровотечения при изъязвлениях и распаде опухоли. Наблюдается рвота «кофейной гущей» или кровью, а также изменения кала в виде мелены (испражнений черного цвета).
Боль в желудке и температуру могут вызывать и обычные инфекции по типу ангины или пневмонии. Боли в области желудка, спровоцированные этими заболеваниями, также могут сопровождаться рвотой, тошнотой, желудочными спазмами и поносом.
Симптомы пищевых отравлений зависят, в первую очередь, от общего количества съеденного и конкретного вида токсичных веществ. Эти признаки могут появляться как достаточно быстро (в течение получаса), так и нескоро. В последнем случае состояние пациента ухудшается только через несколько дней, или даже недель. Но чаще всего первые симптомы пищевого отравления проявляют себя через 1-2 часа после приема недоброкачественной пищи.
Основные симптомы пищевого отравления – это:
- боли в области желудка спазматического характера;
- тошнота и рвота;
- диарея;
- головные боли и головокружения;
- резкая слабость, иногда вплоть до потери сознания.
Некоторые пациенты страдают врожденной непереносимостью молочного сахара (лактозы), или лактазной недостаточностью. При употреблении молока и молочных продуктов у больных возникают следующие симптомы данной патологии:
- вздутие живота (метеоризм);
- боли в желудке;
- жидкий стул;
- тошнота и рвота.
В детском возрасте лактазная недостаточность также проявляется хроническими запорами, плачем и беспокойством после еды.
Кроме того, боль в желудке могут вызывать и различные виды пищевой аллергии при употреблении соответствующих продуктов. Чаще всего такая боль носит разлитой, ноющий характер, и напрямую связана с приемом аллергенной пищи.
Дуоденит
Воспаление тонкой кишки (дуоденит) также может провоцировать возникновение боли в области проекции желудка на переднюю брюшную стенку. Интенсивность болей у пациентов с дуоденитом чаше всего весьма значительна. Возникновение болевого приступа пациенты иногда связывают со стрессовыми ситуациями, а не с приемами пищи.
Помимо боли в эпигастральной области, для острого дуоденита характерны:
- тошнота и рвота;
- общая слабость;
- болезненность при ощупывании в эпигастральной области;
- повышение температуры.
Острый воспалительный процесс в тонком кишечнике обычно заканчивается самоизлечением через несколько дней. Но повторные дуодениты или отсутствие адекватного лечения острой формы может спровоцировать переход заболевания в хроническую форму. Кроме того, это способно приводить к развитию осложнений в виде кишечных кровотечений, перфораций кишечной стенки, и к началу острого панкреатита.
Хронический дуоденит проявляется постоянной болью в эпигастральной области, которая носит тупой, ноющий характер. Также при этом заболевании наблюдаются:
- ощущение распирания и полноты в верхних отделах живота, возникающее после приема пищи;
- тошнота, и иногда рвота;
- снижение аппетита;
- болезненность при ощупывании, которая локализуется глубоко в эпигастральной области.
Голодные боли в области желудка при язве двенадцатиперстной кишки
Основное проявление язвенной болезни двенадцатиперстной кишки – болевой синдром. При этом болевые ощущения возникают как в эпигастральной, так и в подложечной области, что позволяет легко спутать их с болью в желудке. Примерно у половины больных боль имеет незначительную интенсивность, а около трети жалуются на мучительную, резко выраженную боль, которую они описывают как колющую, схваткообразную и сосущую.
Для расположения язвенного дефекта именно в двенадцатиперстной кишке характерно возникновение поздней боли – не ранее чем через 2 часа после приема пищи. Кроме того, часто болевые приступы развиваются у таких больных по ночам. Это так называемые «голодные боли».
Болевые ощущения могут появляться или усиливаться при употреблении острой и кислой пищи, физической нагрузке, продолжительном перерыве между приемами пищи и употреблении алкоголя. Также типичное течение язвенной болезни характеризуется сезонностью — обострения возникают в осенний и весенний период.
Кроме того, появление болевого синдрома при язве двенадцатиперстной кишки тесно связано с качеством принимаемой пищи. Более раннее его возникновение наблюдается при употреблении:
- овощных маринадов;
- грубой растительной пищи;
- черного хлеба;
- консервированных продуктов и т.д.
А продукты, обладающие высоким содержанием щелочных компонентов, и оказывающие обволакивающий эффект, наоборот, оттягивают момент возникновения боли, а также способствуют ее уменьшению, или даже исчезновению. К таковым относятся следующие продукты:
- жидкие молочные каши;
- картофельное пюре;
- рыбные и мясные отварные фарши;
- пищевая сода;
- некоторые минеральные воды.
Самым опасным симптомом при язве двенадцатиперстной кишки, как и при язве желудка, является острая кинжальная боль в надчревной области. Этот признак может свидетельствовать о перфорации язвы. Такая боль возникает внезапно, у пациента наблюдается резкая бледность, потливость, иногда – потеря сознания. Данное состояние требует немедленной госпитализации больного в хирургический стационар.
Неспецифический язвенный колит
НЯК, или неспецифический язвенный колит – это неинфекционное поражение толстого кишечника. Его причиной служат генетическая предрасположенность, аллергические факторы, индивидуальная непереносимость некоторых продуктов, хронический стресс и т.д. Локализация язвенного дефекта в поперечной ободочной кишке при НЯК может провоцировать возникновение болевых ощущений в эпигастральной области.
Симптомы неспецифического язвенного колита:
- частые поносы или кашицеобразная консистенция стула;
- испражнения с примесью слизи, крови, гноя и слизи;
- ложные позывы к дефекации;
- обязательные (императивные) позывы к дефекации;
- повышение температуры тела от 37 до 39 о С, в зависимости от тяжести патологии;
- снижение аппетита;
- потеря веса тела при тяжелом и длительном течении;
- нарушения водно-электролитного баланса различной степени выраженности;
- общая слабость;
- суставные боли.
Синдром раздраженного кишечника
Синдром раздраженного кишечника (СРК) – это функциональная патология кишечника, которая характеризуется хронической болью в животе при отсутствии каких-либо органических заболеваний. В некоторых случаях при СРК болевые ощущения могут локализоваться в эпигастральной области, маскируясь под боль в желудке.
Характерные для СРК симптомы – это:
- боль и/или дискомфорт в животе;
- редкий (менее трех раз в неделю) или частый (более трех раз в день) стул;
- изменение консистенции испражнений в виде «овечьего» и твердого стула, или наоборот — неоформленного и водянистого;
- натуживание при дефекации и императивные позывы к ней;
- ощущение неполного опорожнения кишечника;
- вздутие живота;
- наличие слизи в испражнениях;
- заброс желудочного содержимого в пищевод;
- синдром хронической усталости;
- боли в мышцах;
- головная боль;
- боль в спине;
- тревожность и депрессии.
Аппендицит
Воспаление аппендикса часто начинается именно с боли в эпигастральной или околопупочной области, которая может быть ошибочно принята за боль в желудке. В дальнейшем такие болевые ощущения приобретают разлитой характер (боль по всему животу). А через несколько часов такая боль мигрирует в правую подвздошную область – это специфичный для аппендицита симптом, который также называется симптомом перемещения.
Болевые ощущения носят постоянный характер, а их интенсивность — в большинстве случаев умеренная. По мере прогрессирования патологии они приобретают тенденцию к усилению. Нужно помнить, что иногда может наблюдаться стихание боли, обусловленное гибелью нервного аппарата червеобразного отростка. Боль усиливается также при кашле, ходьбе, изменении положения тела в постели. Напряжение нарастае внизу живота. В подобных случаях необходимо сразу же обратиться за медицинской помощью.
Помимо болевого синдрома, воспаление аппендикса проявляется следующими признаками:
- отсутствие аппетита;
- тошнота;
- одно- или двукратная рвота;
- увеличение температуры тела до 37-38 o С;
- иногда возможно появление жидкого стула, учащение мочеиспусканий, повышение ритма сердечных сокращений и рост артериального давления.
Расслоение брюшной аорты
Под этим определением понимается разрыв стенки крупнейшей артерии человеческого организма. Это острое, угрожающее жизни пациента состояние, которое требует немедленной медицинской помощи.
В зависимости от стадии процесса, симптомы данной патологии могут быть весьма разнообразны. В самом начале, при повреждении только внутреннего слоя стенки аорты, появляется резкая боль в эпигастральной области, что может быть принято за боль в желудке. В дальнейшем болевые ощущения захватывают все большие области живота, а состояние больного стремительно ухудшается – вплоть до терминального шока от кровопотери.
Ишемическая болезнь сердца
ИБС, или ишемическая болезнь сердца – это патологическое состояние, которое характеризуется нарушением кровоснабжения миокарда по причине поражения коронарных артерий.
Боль при ИБС, которая связана с повышенной физической нагрузкой или стрессовой ситуацией, чаще локализуется за грудиной. Но в некоторых случаях она способна иррадиировать книзу, в надчревную область, что симулирует боль в желудке.
Также характерные жалобы при ишемической болезни сердца – это:
- одышка;
- перебои в работе сердца;
- слабость;
- ощущение нарушений сердечного ритма;
- отеки нижних конечностей;
- вынужденное сидячее положение.
В большинстве случаев боль в желудке у детей имеет те же причины и клинические проявления, что и у взрослых.
Отдельно необходимо упомянуть о так называемой «школофобии» – боязни посещения школьного учреждения или чего-либо иного, связанного с ним. Зачастую такие дети пытаются избежать посещения школьных занятий, жалуясь на боль в желудке.
Подобные жалобы не всегда являются плодом воображения ребенка, и поводом для пропуска уроков. Такая боль может иметь и физиологические причины. Как мы уже упоминали, желудок – орган, тесно связанный с нервной системой. Это значит, что хронический стресс, возникающий у ребенка по утрам перед посещением школы, вполне способен действительно провоцировать развитие болевого синдрома в желудке.

При беременности повышается чувствительность к аллергенным веществам и к пищевым инфекциям. Поэтому, даже относительно свежие продукты, при минимальном содержании инфекционных агентов в них, способны провоцировать возникновение болевого синдрома в эпигастральной области.
Лечение боли в желудке необходимо начинать с тщательной диагностики и выявления точной причины болевого синдрома. Оптимальный вариант – обратиться к специалисту-гастроэнтерологу. Ведь то, что вам кажется патологией желудка, может на самом деле оказаться совсем другим заболеванием. И самолечение в подобной ситуации может оказаться не просто бесполезным, а иногда даже опасным для вашего здоровья.
Помните – только квалифицированный врач может поставить вам правильный диагноз и назначить соответствующее лечение!
Единственное, что наверняка не помешает при возникновении боли в желудке – это соблюдение диеты на протяжении нескольких дней. Первые день-два лучше вообще провести без приемов пищи. Это даст вашему желудку отдохнуть от процессов переваривания и всасывания питательных веществ, и частично снимет раздражение и воспаление слизистой оболочки. Также это поможет вашему организму мобилизовать ресурсы для восстановления, не тратя энергию на пищеварительную активность.
В дальнейшем можно постепенно начинать употреблять в пищу мягкие, неагрессивные по составу продукты, постепенно расширяя рацион. Приемы пищи желательно распределить так, чтобы получилось 5-6 небольших порций в день. Это снизит пиковую нагрузку на всю желудочно-кишечную систему.
Для лечения болей в желудке народными средствами применяют чаи с добавлением следующих лекарственных растений:
- ромашка аптечная;
- тысячелистник благородный;
- таволга лекарственная;
- тмин;
- льняное семя.
Если человека начинает внезапно беспокоить боль в области желудка или около пупка, носящая различный характер (тянущий, ноющий, колющий, режущий и т.д.), со временем распространяющаяся на весь живот, но через несколько часов сосредотачивающаяся в правой нижней части живота, причем интенсивность боли усиливается со временем, при кашле, чихании, передвижении, изменении позы; боль сочетается с тошнотой, рвотой (1 – 2 раза), повышением температуры тела до 37 – 38 o С, иногда с поносом, частыми мочеиспусканиями, повышением давления и сердцебиением, то следует немедленно вызывать «Скорую помощь», так как подобный симптомокомплекс указывает на острый аппендицит, при котором необходима срочная медицинская помощь для спасения жизни.
Если у человека внезапно появляется резкая сильная боль в желудке, которая быстро распространяется на весь живот и сочетается с резким и очень быстрым ухудшением общего состояния, вплоть до потери сознания или шока, то следует немедленно вызывать «Скорую помощь», так как подобный симптомокомплекс свидетельствует о расслоении брюшной аорты. А расслоение аорты представляет собой тяжелое, угрожающее жизни состояние, при котором необходима срочная операция для спасения человека от смерти. Если операция не будет сделана в кратчайшие сроки, человек при расслоении брюшной аорты неминуемо умрет.
Если сильная острая боль в сочетании с жжением в желудке появилась внезапно, сопровождается тошнотой, рвотой, потливостью и сильной слабостью, вплоть до обморока, а возникла в ответ на предположительное попадание в пищеварительный тракт кислоты, щелочи, соединений ртути или других тяжелых металлов, то это свидетельствует об отравлении, и в таком случае следует немедленно вызывать «Скорую помощь» или своими силами доставить пострадавшего в ближайшее реанимационное отделение.
Если на фоне физической, эмоциональной нагрузки или стресса появляется боль в желудке, которая сочетается с болью за грудиной или распространяется на желудок из-за грудины, сочетается с одышкой, ощущением перебоев в работе сердца, слабостью, отеком ног и приемом вынужденного сидячего положения, то это свидетельствует о симптоматике ишемической болезни сердца, и в таком случае следует обращаться к врачу-кардиологу (записаться), а в его отсутствие – к терапевту.
Если в области желудка внезапно появляется резкая, стреляющая боль, особенно ощутимая во время глубокого вдоха или быстрого изменения позы, провоцируемая длительным нахождением в согнутом положении или наличием инфекционно-воспалительного процесса в организме, то следует обращаться к врачу-неврологу (записаться) или остеопату (записаться), так как подобный симптомокомплекс свидетельствует о спазме диафрагмы. Характерной особенностью спазма диафрагмы является тот факт, что боль проходит после небольшой разминки.

Если боль в желудке возникает на фоне высокой физической или нервно-психической нагрузки, возможно сочетается с тошнотой, рвотой или поносом, то это свидетельствует о стрессовой гастралгии (боли в желудке), и в такой ситуации необходимо обращаться к врачу-психотерапевту (записаться), психиатру (записаться) или неврологу. Однако если к этим специалистам по каким-либо причинам попасть невозможно, то рекомендуется обращаться к гастроэнтерологу или терапевту.
Если вскоре после еды у человека появляются спастические боли в желудке, сочетающиеся с тошнотой, рвотой, поносом, головной болью, головокружением и резкой слабостью (вплоть до обморока), то это свидетельствует о пищевом отравлении, и в таком случае необходимо обращаться к врачу-инфекционисту (записаться).
Если боль в желудке спастического характера сочетается с поносом и рвотой, то это свидетельствует о вирусной или бактериальной кишечной инфекции, и в таком случае следует обращаться к врачу-инфекционисту.
Если боль в желудке появилась на фоне пневмонии или ангины, сопровождается тошнотой, рвотой или поносом, то следует обращаться, соответственно, к пульмонологу (записаться)/терапевту или отоларингологу (ЛОРу) (записаться).
Если у человека в течение длительного времени постоянно возникают слабые боли в желудке, сочетающиеся с ухудшением аппетита, отрыжкой, изжогой, ощущением переполненности желудка после съедения небольшого объема пищи, анемией, отвращением к мясу, чувством дискомфорта в желудке, возможно рвотой «кофейной гущей» или кровью и меленой (черным калом), то это может свидетельствовать о злокачественном новообразовании, и в таком случае следует обращаться к врачу-онкологу (записаться).
Итак, при боли в желудке различного характера, сочетающейся с разнообразными симптомами и возникающей по причине заболеваний желудка, кишечника и поджелудочной железы, врачи-гастроэнтерологи могут назначить следующие анализы и обследования:
- Общий анализ крови;
- Общий анализ мочи;
- Биохимический анализ крови (мочевина, креатинин, холестерин, триглицериды, билирубин, АсАТ, АлАТ, ЛДГ, щелочная фосфатаза, амилаза, липаза и т.д.);
- Копрологический анализ кала (в том числе реакция Грегерсена на скрытую кровь);
- Анализ кала на дисбактериоз (записаться);
- Анализ кала на гельминты (глисты);
- Анализ на наличие Хеликобактер пилори (записаться) (например, уреазный тест (записаться), определение в кусочке ткани желудка, забранном в ходе гастроскопии и т.д.);
- УЗИ органов брюшной полости (записаться);
- Внутрижелудочная рН-метрия (записаться);
- Электрогастроэнтерография (позволяет оценить моторику и активность движений желудка и кишечника);
- Эзофагогастродуоденоскопия;
- Колоноскопия (записаться);
- Ректороманоскопия (записаться);
- Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) (записаться);
- Ирригоскопия (записаться);
- Рентгеноскопия желудка (записаться) и тонкой кишки;
- Сцинтиграфия желудка и кишечника;
- Обзорный рентген брюшной полости (записаться);
- Компьютерная томография;
- Гистологическое изучение материала, полученного при биопсии (записаться).
Выше мы привели перечь практически всех основных методов исследования, использующихся в практике гастроэнтеролога для диагностики различных заболеваний желудка, кишечника и поджелудочной железы. Конечно, в каждом конкретном случае боли в желудке не назначаются все вышеперечисленные анализы и обследования, так как в этом нет необходимости. Из приведенного перечня выбираются только те исследования, которые необходимы для подтверждения диагноза, выставленного на основании симптомов, а также отличения болезни и от других патологий, протекающих с похожими признаками.
Например, если подозревается, что боль в желудке обусловлена гастритом, то назначается гастроскопия, УЗИ органов брюшной полости, рН-метрия и анализ на наличие Хеликобактер пилори. Если подозревается заболевание поджелудочной железы, то ограничиваются УЗИ, эндоскопической ретроградной холангиопанкреатографией и биохимическим анализом крови. Возможно обследование дополняется компьютерной томографией. Если же подозревается заболевание кишечника, то назначается ректороманоскопия, колоноскопия, обзорный рентген, ирригоскопия. Компьютерная томография в данном случае малоинформативна, так как кишка – полый орган, а томография не дает четких изображений таких структур, содержащих в своем просвете газы. Когда подозревается функциональное расстройство работы желудка или кишечника (синдром раздраженного кишечника и т.д.), назначается электрогастроэнтерография, которая позволяет оценить всю совокупность движений данных органов. Гистологические исследование биопсии назначается только после проведения эндоскопии (записаться), когда были обнаружены подозрительные на рак очаги в желудке, пищеводе или кишечнике.
Однако необходимо знать, что при подозрении на любое заболевание желудка, кишечника или поджелудочной железы в обязательном порядке назначаются общий анализ крови, общий анализ мочи, биохимический анализ крови, анализ кала на гельминты, копрологический анализ кала и УЗИ органов брюшной полости.
- Общий анализ крови;
- Общий анализ мочи;
- Определение газового и электролитного состава крови;
- Определение показателей кислотно-щелочного равновесия крови;
- Биохимический анализ крови (мочевина, креатинин, общий белок и его фракции, глюкоза, ЛДГ, АсАТ, АлАТ, КФК, КФК-МВ, миоглобин и т.д.);
- Выслушивание тонов сердца стетофонендоскопом;
- Рентген грудной клетки (записаться) для определения границ сердца;
- Электрокардиография (ЭКГ) (записаться);
- Холтеровское мониторирование ЭКГ в течение суток (записаться);
- Функциональные пробы (велоэргометрия (записаться) и тредмил-тест (записаться));
- Эхокардиография (Эхо-КГ, УЗИ сердца) (записаться);
- Сцинтиграфия миокарда (записаться);
- Коронарография (записаться);
- Чреспищеводная электрокардиография.
При подозрении на ишемическую болезнь сердца врач назначает сразу все анализы вышеприведенного перечня за исключением коронарографии, сцинтиграфии и чреспищеводной электрокардиографии, так как они используются только в качестве дополнительных методов обследования, когда необходимую информацию о состоянии сердца и всего организма не удается получить более простыми, использующимися в первую очередь методиками.
Когда боль в области желудка резкого стреляющего характера появляется при глубоком вдохе или быстром изменении позы после длительного нахождения в согнутом положении или наличия инфекционно-воспалительного процесса в организме, проходит после легкой разминки, то заподазривается спазм диафрагмы, и в таком случае врач производит мануальное обследование и осмотр без применения инструментальных методов диагностики (в подобной ситуации они не нужны). Так, во время осмотра при спазме диафрагмы отмечается движение плеч и спины, а также втягивание живота при дыхании. То есть во время дыхания грудная клетка принимает в акте вдоха и выдоха ограниченное участие, а эти акты происходят за счет опускания и подъема всего плечевого пояса. Во время мануального обследования врач прощупывает напряженные мышцы руками, определяя уровень их подвижности и ограничений движений.
Когда после употребления какого-либо продукта в желудке появляется разлитая ноющая боль, возможно сочетающаяся с вздутием живота, тошнотой, рвотой, поносом, но на фоне отсутствующего повышения температуры тела, то заподазривается аллергическая реакция на продукты, и в такой ситуации врач назначает следующие анализы и обследования:
- Общий анализ крови с лейкоформулой;
- Анализ крови на концентрацию IgE;
- Выявление повышенной чувствительности к различным аллергенам пищи при помощи кожных проб (записаться) (методом скарификации или прик-теста);
- Выявление повышенной чувствительности к различным аллергенам пищи при помощи определения концентрации специфических IgE в крови (на апельсин, киви, манго, ананас, банан, яблоко, персик, клубнику).
В первую очередь врач назначает общий анализ крови и анализ на концентрацию IgE, так как это необходимо для определения того, идет речь об истинной аллергии или о псевдоаллергии, которая проявляется практически идентичными симптомами, но несколько различается подход к ее лечению и дальнейшие обследования.
Так, если в крови обнаружено повышенное количество эозинофилов и концентрация IgE выше нормы, то это свидетельствует о том, что у человека истинная аллергическая реакция. После этого назначается определение продукта, на который человек дает аллергическую реакцию, методом кожных проб или методом определения концентрации специфических IgE в крови. Обычно выбирают какой-либо один метод для определения чувствительности человека к антигенам пищи – либо кожные тесты, либо концентрация специфических IgE в крови, так как они дают одинаковый спектр информации, но первые дешевле, а вторые дороже и точнее. Поэтому, при наличии финансовой возможности, можно сдать кровь на определение концентрации специфических IgE, но можно и ограничиться более простыми и дешевыми кожными пробами, так как их точность достаточно высока.
Если же по анализам крови не выявлено повышения уровня IgE и количества эозинофилов, то речь идет о псевдоаллергической реакции, которая обусловлена заболеваниями пищеварительного тракта. В таком случае аллергологические тесты на определение чувствительности к аллергенам пищи любым методом не производят, а назначают обследования для диагностики заболеваний желудочно-кишечного тракта.
Когда боли в желудке развиваются на фоне высокой физической или нервно-психической нагрузки, возможно сочетаются с тошнотой, рвотой или поносом, то заподазриваются стрессовые гастралгии, и в таком случае врач для исключения возможных истинных заболеваний желудка назначает общий анализ крови и эзофагогастродуоденоскопию. Другие тесты не назначаются, так как в этом нет необходимости – диагноз очевиден по характерной клинической картине.
Если спастические боли в желудке появляются вскоре после еды, сочетаются с тошнотой, рвотой, поносом, головной болью, головокружением и резкой слабостью вплоть до обморока, то подозревается пищевое отравление, и врач назначает бактериологический посев испражнений, рвотных масс, промывных вод желудка, остатков зараженного продукта для определения вида бактерий, вызвавших отравление. Дополнительно может быть назначен анализ крови на определение наличия антител к различным микробам, провоцирующим пищевые отравления, методами ИФА, РИФ и ПЦР (записаться). Кроме того, если симптоматика отравления похожа на аппендицит, врач назначит общий анализ крови и УЗИ органов брюшной полости. Других обследований при пищевом отравлении обычно не назначают, так как в этом нет необходимости.
- Общий анализ крови;
- Общий анализ мочи;
- Биохимический анализ крови;
- Коагулограмма (анализ свертывания крови) (записаться);
- Анализ кала на скрытую кровь;
- Гастроскопия (записаться);
- Рентген желудка с контрастным веществом;
- УЗИ органов брюшной полости;
- Рентген легких (записаться);
- Мультиспиральная компьютерная томография;
- Позитронно-эмиссионная томография;
- Гистологическое исследование кусочка тканей, взятого в ходе биопсии.
Обычно назначаются все перечисленные обследования и анализы, так как это необходимо для уточнения локализации, размеров, характера роста опухоли, а также наличия метастазов в других органах и близлежащих лимфатических узлах.
Автор: Пашков М.К. Координатор проекта по контенту.
источник